️ Tổng quan về tế bào gốc
Việc toàn bộ tế bào trong cơ thể người hoạt động trơn tru là yếu tố quan trọng trong việc duy trì sức khỏe tốt. Trong cơ thể người trưởng thành có đến hàng trăm loại tế bào chuyên biệt khác nhau. Các tế bào cũng đảm nhiệm các chức năng rất cụ thể trong từng mô và cơ quan mà chúng cấu thành. Với các bệnh như Parkinson, tế bào chết vượt quá khả năng thay thế của cơ thể, dẫn đến những suy giảm chức năng của các cơ quan, và cái chết là điều khó có thể tránh khỏi.
Tế bào gốc là loại tế bào với khả năng đặc biệt, có thể thay thế các tế bào và tái tạo lại các mô bị ảnh hưởng bởi bệnh tật, tuổi tác hoặc chấn thương. Nghiên cứu về tế bào gốc đem lại hy vọng cho hàng triệu người. Từ những bệnh nhân Parkinson – những người mà não đã ngừng sản xuất dopamine cho đến những bệnh nhân tiểu đường – những người mà tụy không còn khả năng sản sinh insulin; đến hàng triệu người khác với các bệnh thoái hóa như bệnh xơ cứng cột bên teo cơ (ALS, amyotrophic lateral sclerosis) hay những người bị liệt do chấn thương tủy sống.
Tế bào gốc là gì ?
Mọi động vật có vú đều sinh ra từ sự kết hợp của hai tế bào, tinh trùng và trứng, tạo thành một tế bào đơn nhất gọi là hợp tử. Hợp tử này lại tiếp tục phân chia theo cấp số nhân thành các tế bào chuyên biệt, hình thành các loại cơ quan và hệ thống, cấu thành mọi loại mô của một sinh vật mới.
Một tế bào gốc là một tế bào chưa trưởng thành, có thể biến đổi thành một tế bào gốc mới hoặc thành những loại tế bào khác. Phần lớn tế bào gốc có khả năng tự làm mới bản thân thông qua quá trình phân chia không giới hạn. Hai đặc điểm này chính là yếu tố cơ bản đem lại một phương thức mới để chữa trị các tổn thương của cơ thể người gây ra bởi chấn thương, thoái hóa và bệnh tật.
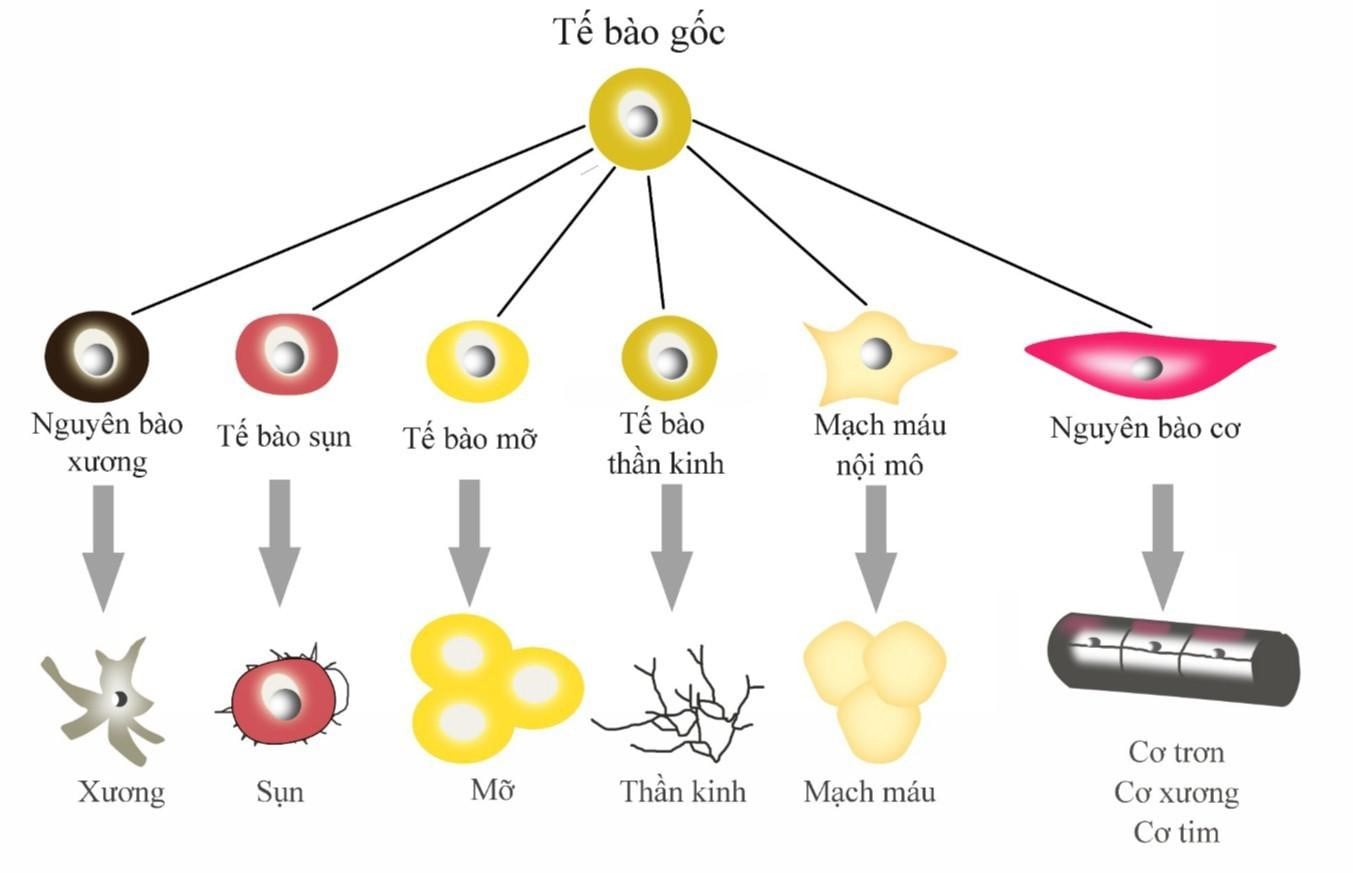
Các loại tế bào gốc
Đến nay, nghiên cứu về tế bào gốc đã phát hiện hai loại tế bào gốc cơ bản: tế bào phôi thai và tế bào trưởng thành.
Tế bào gốc phôi thai là tế bào được tìm thấy trong phôi thai hoặc các mô của bào thai. Tế bào gốc phôi thai có thể là toàn năng (totipotent) hoặc vạn năng (pluripotent). Tế bào gốc toàn năng là tế bào phôi thai trong một vài tuần lễ đầu sau thụ tinh có tiềm năng biến đổi thành bất kỳ tế bào nào trong cơ thể. Còn tế bào gốc vạn năng là tế bào có thể biến đổi thành bất kỳ loại tế bào nào trong cơ thể trừ các tế bào cần thiết để phát triển thai nhi.
Tế bào gốc trưởng thành, ngược lại, là những tế bào không biệt hóa trong các mô chuyên biệt. Các tế bào gốc đó được tìm thấy trong những động vật có vú phát triển sau giai đoạn bào thai. Các tế bào gốc trưởng thành được gọi là tế bào gốc đa năng (multipotent), bởi chúng chỉ có thể biến đổi thành một loại tế bào xác định chứ không phải mọi loại tế bào. Một ví dụ về tế bào gốc đa năng đó là tế bào gốc máu , chỉ có thể trở thành tế bào bạch cầu, tế bào hồng huyết cầu hoặc tiểu cầu. Tế bào đó không thể trở thành tế bào thần kinh. Tế bào gốc trưởng thành có thể nhân bản trong suốt tuổi thọ của một sinh vật, nhưng chúng không thể nhân bản vô giới hạn như tế bào gốc toàn năng và vạn năng.
Sự phát triển của tế bào gốc
Sự phát triển của tế bào gốc toàn năng, vạn năng và đa năng được minh họa rõ nhất thông qua việc quan sát quá trình phát triển của một người bình thường. Một tế bào đơn nhất được tạo thành bởi trứng được thụ tinh có khả năng cấu thành toàn bộ cơ thể hoàn chỉnh. Tế bào đơn nhất đó chính là tế bào gốc toàn năng. Trong những giờ đầu tiên sau thụ tinh, tế bào đơn nhất bắt đầu phân chia thành hai tế bào toàn năng giống hệt nhau, chỉ cần một trong hai tế bào đó được đặt vào tử cung của một phụ nữ cũng có thể phát triển thành một bào thai tương ứng. Khoảng 4 ngày sau khi thụ tinh và sau nhiều chu kỳ phân chia, các tế bào toàn năng bắt đầu chuyên biệt hóa, hình thành túi phôi gọi là phôi nang. Phôi nang này bao gồm một lớp hình cầu tế bào bên ngoài và một khối tế bào bên trong. Lớp tế bào bên ngoài sẽ hình thành nhau thai và các mô hỗ trợ cho sự phát triển của phôi thai trong tử cung. Các tế bào thuộc khối bên trong, sẽ hình thành toàn bộ cơ thể của sinh vật. Tuy nhiên, chúng không thể tự hình thành một sinh vật sống được, lý do vì chúng không có khả năng hình thành nhau thai và các mô hỗ trợ cho sự phát triển của phôi thai. Các tế bào khối bên trong chính là tế bào gốc vạn năng. Trong giai đoạn cuối của sự phát triển, các tế bào vạn năng bắt đầu biến đổi thành các tế bào gốc đa năng chuyên biệt. Các tế bào gốc đa năng đến nay, có thể tìm thấy trong nhiều vùng của cơ thể, bao gồm cả vùng não hải mã và trong máu.
Tiến bộ hiện nay
Một phương pháp được biết đến với tên gọi “chuyển nhân tế bào sinh dưỡng” (somatic cell nuclear transfer-SCNT) đã tạo ra chú cừu nổi tiếng Dolly, sinh vật có vú nhân bản vô tính đầu tiên trên thế giới vào năm 1996. Với phương pháp SCNT, nhân của trứng chưa thụ tinh được thay thế bằng nhân của một tế bào sinh dưỡng thông thường, chứa đầy đủ thông tin di truyền. Chỉ trong vài ngày, tế bào này sẽ phát triển thành phôi của người hoặc trạng thái khởi đầu của chúng, chứa một nhóm tế bào gốc, với tiềm năng phát triển thành mọi loại tế bào trong cơ thể.
Dù các nhà khoa học đã nghiên cứu về sự phát triển của con người trong nhiều năm, nhưng chỉ đến năm 1998, họ mới có thể tách tế bào gốc vạn năng ra khỏi bào thai của người thành công và tiến hành nuôi dưỡng chúng trong phòng thí nghiệm. Với các đặc điểm của tế bào gốc vạn năng, ‘chúng có thể tái tạo vô hạn trong phòng nghiên cứu và phát triển thành hầu như mọi loại tế bào trong cơ thể’, phát hiện này của năm 1998 thật sự là một bước đột phá.
Những tiến bộ mới đây trong việc điều khiển, vận dụng tế bào gốc bào thai và tế bào gốc trưởng thành đã mở ra một chuỗi các phương pháp điều trị mới đầy tiềm năng cho các rối loạn bệnh lý của cơ thể con người. Có thể lấy ví dụ như một nghiên cứu mới đây đã cho thấy, các tế bào tuyến tụy được cấy ghép vào cơ thể bệnh nhân tiểu đường đã có thể sản xuất ra insulin.
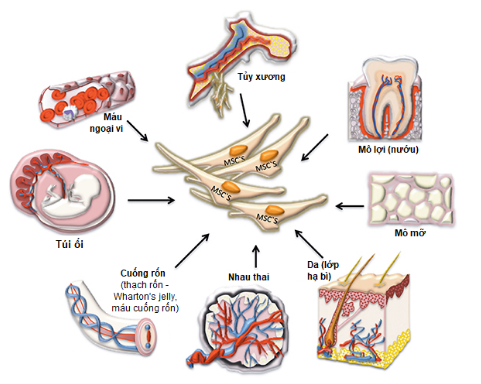
Máu cuống rốn
Máu cuống rốn, hay còn được gọi là “máu nhau thai”, là máu còn tồn dư trong cuống rốn và nhau thai sau khi sinh và cắt dây rốn. Chúng thường bị bỏ đi cùng với nhau thai và dây rốn nhưng thực chất lại là một nguồn tế bào gốc dồi dào. Khoảng 100ml máu có thể được lấy từ người nhau thai của mẹ ngay sau khi sinh để cấy ghép nếu cần.
Nhiều gia đình đã lựa chọn lưu trữ các tế bào gốc cuống rốn để chuẩn bị cho sức khỏe của các thành viên gia đình trong tương lai. Trường hợp điển hình là gia đình với đứa trẻ sinh ra bị mắc bệnh thiếu máu hồng cầu liềm (sickle cell anaemia). Khi người mẹ có thai đứa thứ hai, và máu của đứa bé được xác nhận là hoàn toàn phù hợp thì sau khi sinh, máu dây rốn của đứa trẻ mới sinh sẽ được lấy và truyền ngay sau đó vào đứa trẻ bị bệnh máu hình lưỡi liềm. Khi điều trị thành công, các tế bào gốc cuống rốn sẽ sống trong tủy xương của bệnh nhân và sản xuất ra các bạch huyết cầu khỏe mạnh.
Nhiều chuyên gia tin rằng truyền máu dây rốn có nhiều lợi thế riêng so với phương pháp cấy ghép tủy xương truyền thống trong việc kích thích phát triển của bạch huyết cầu khỏe mạnh. Việc thu thập máu dây rốn cũng đơn giản và không gây đau đớn, trong khi những người hiến tặng tủy xương phải trải qua quá trình gây mê toàn thân. Thêm vào đó, máu cuống rốn từ những người hiến tặng không thực sự có quan hệ huyết thống cũng không yêu cầu sự tương thích gần như tuyệt đối về kiểu mô như trong cấy ghép tủy xương. Tuy nhiên, vẫn có một số rủi ro, bởi người bệnh dễ bị nhiễm trùng và cơ thể có thể đào thải tế bào được hiến tặng.
Tế bào gốc trưởng thành
Tuy tế bào gốc vạn năng có vẻ rất hứa hẹn với các liệu pháp trị bệnh ở người, nghiên cứu tế bào gốc trưởng thành lại có một số tiềm năng nhất định. Việc thu thập các tế bào gốc trưởng thành có vẻ dễ dàng hơn và tránh được một số vấn đề đạo đức thường gặp với tế bào gốc phôi thai. Tất nhiên các tế bào này cũng có những vấn đề của riêng chúng. Tế bào gốc trưởng thành vẫn chưa được xác định trên mọi cơ quan của cơ thể, chúng là những tế bào đa năng, và khó được xác định hay phân lập.
Đến nay đã có một số thành công với tế bào gốc trưởng thành từ tủy xương, máu cuống rốn và trong vùng não hải mã. Các tế bào gốc trưởng thành, ví dụ như tế bào gốc tạo máu trong tủy xương (hematopoietic stem cells- HSCs) hiện là loại tế bào gốc duy nhất được sử dụng rộng rãi trong việc điều trị bệnh ở người. HSCs đã được sử dụng trong các ca cấy ghép tủy xường từ hơn 40 năm nay. Nhiều kỹ thuật tiên tiến trong việc thu thập HSCs hiện cũng được sử dụng để điều trị bệnh bạch cầu (leukemia), ung thư hạch bạch huyết (lymphoma) và một số bệnh về máu có tính di truyền khác.
Một hạn chế đáng kể trong quá trình điều trị đó là thiếu tế bào cần thiết cho việc cấy ghép, bởi vì khi được nuôi cấy trên đĩa nuôi cấy, chúng không có khả năng nhân bản trong thời gian dài. Các nhà nghiên cứu cũng chưa thành công trong việc hướng các tế bào đó đến các chức năng tương đương với tế bào chuyên biệt. Nghiên cứu gần đây đã phát hiện khả năng chuyển biệt hóa là một đặc tính của tế bào gốc trưởng thành. Một số tế bào gốc trưởng thành đã cho thấy khả năng biệt hóa thành các loại tế bào chuyên biệt của mô khác nhau. Một mẫu thử nghiệm về tính chuyển biệt hóa với sự tham gia của tế bào gốc trưởng thành từ tủy xương đã tạo thành các tế bào tương tự như tế bào thần kinh– thành phần chức năng của hệ thần kinh tìm thấy trong bộ não và cột sống.
Các tế bào tiền thân
Một tế bào tiền thân (precursor cell), có thể tìm thấy trong mô trưởng thành và mô bào thai, là một tế bào chuyên biệt cục bộ, có thể tạo ra thêm nhiều tế bào tiền thân hoặc hai tế bào chuyên biệt khi phân chia. Ngược lại, khi một tế bào gốc phân chia, một trong hai tế bào mới có thể tự nhân bản lần nữa. Các tế bào tiền thân có thể thay thế tế bào bị tổn thương trong hệ thần kinh (tại đây chúng được gọi là tế bào tiền thân thần kinh) hoặc tại các bộ phận khác.
Nhiều nghiên cứu trước đây đã báo cáo về việc thu thập tế bào tiền thân thành công từ nhiều vùng trên não bộ (trong đó chủ yếu là vùng cạnh não thất bên- subventricular), nuôi cấy chúng trong phòng thí nghiệm và chuyển hóa chúng thành các tế bào thần kinh chức năng. Một thách thức đó là xác định tốt hơn những tế bào nguyên bản đó cũng như hiểu rõ cơ cấu phát triển và chuyên biệt hóa của chúng từ tế bào gốc phôi thai. Cả tế bào tiền thân thần kinh của bào thai và người lớn đều cho thấy nhiều hứa hẹn trong việc phục hồi não bộ. Trong những thí nghiệm gần đây, các tế bào đó đã cho thấy sự tồn tại và biệt hóa trong não động vật bị bệnh sau khi bị tổn thương. Có vẻ như bộ não chủ tiếp nhận các tế bào này, cũng có thể ảnh hưởng đến hoạt động của các tế bào mới. Tiềm năng của lĩnh vực nghiên cứu này vẫn còn rất lớn.
Các tế bào thần kinh xuất phát từ dòng tế bào ung thư cũng đã được nghiên cứu rộng rãi và thử nghiệm trên người. Nghiên cứu thực hiện trên động vật bình thường và sau khi bị tổn thương cho thấy các tế bào hoạt động tốt và có liên quan đến quá trình phục hồi của một số suy giảm thần kinh. Những thử nghiệm đầu tiên trên người với các bệnh nhân bị đột quỵ nhẹ, dẫn đến liệt, hiện vẫn đang được tiếp tục.
Ứng dụng của tế bào gốc trong giải phẫu thần kinh
Ngành giải phẫu thần kinh phục hồi hiện đại bắt đầu từ khoảng 30 năm trước, khi các nhà giải phẫu thần kinh và các nhà thần kinh học hình dung về tiềm năng của việc thay thế các tế bào thần kinh bị tiêu biến trong những bệnh nhân mắc các bệnh như Parkinson, Huntington. Tại thời điểm đó, người ta tin rằng tế bào thần kinh không có khả năng tái tạo – một học thuyết đã bị bác bỏ vào những năm 1990. Do đó, các thử nghiệm lâm sàng ban đầu thường dựa trên phương pháp tiếp cận trực tiếp, với mục tiêu thay thế các chất dẫn truyền thần kinh bị thiếu trong não thay vì tái tạo mạch thần kinh bị tương tổn. Gần đây, với sự ra đời của các phác đồ điều trị phát triển từ các công trình thử nghiệm với tế bào gốc và tế bào tiền thân, chúng ta có thể hy vọng rằng đích đến cuối cùng của lộ trình tái tạo đường dẫn truyền thần kinh có thể sẽ đạt được. Mục tiêu của lĩnh vực này có thể tóm tắt trong “thay thế”, “giải phóng”, và “tái sinh”. Có nghĩa là, các tế bào thần kinh chết cần phải được thay thế, các mô ghép phải có khả năng giải phóng ra các chất dẫn truyền thần kinh, và các mạch thần kinh phải được xây dựng lại. Tất nhiên, những mục tiêu đó chỉ có thể được đáp ứng khi các nhà khoa học hiểu được về cơ cấu của bệnh và cập nhật thường xuyên với tốc độ phát triển của các chiến lược công nghệ sinh học mới.
Các mô ghép hiện nay thường từ mô bào thai, dòng tế bào ung thư và tế bào gốc đã được cấy ghép. Những thành công trên mô hình động vật đã đưa tới những thử nghiệm cấy ghép trên người để chữa trị bệnh Parkinson, bệnh Huntington, tổn thương cột sống và đột quỵ. Với các tiến bộ của việc nghiên cứu trên mô hình động vật, các cấy ghép thử nghiệm có thể đặt tiền đề cho việc chữa trị bệnh đa xơ cứng (multiple sclerosis), chấn thương sọ não, bại não, xơ cứng cột bên teo cơ (ALS), Alzheimer, và nhiều chứng rối loạn khác.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









