️ Rắn cạp nia cắn
1. ĐẠI CƯƠNG
- Rắn độc cắn là một cấp cứu thường gặp ở mọi lúc, mọi nơi. Ở Việt Nam cho tới nay đã phát hiện có 60 loài rắn độc, tuy nhiên các loài rắn cạp nia là một trong số loài rắn độc nhất. Các loài rắn cạp nia thường gây nhiễm độc nhất là rắn cạp nia miền Bắc (Bungarus multicinctus) và rắn cạp nia miền Nam (Bungarus candidus).
- Nọc rắn cạp nia có chứa các độc tố hậu synape và đặc biệt độc tố tiền synape gây liệt mềm kéo dài. Nọc rắn cạp nia miền Bắc và rắn cạp nia miền Nam có thể chứa độc tố kiểu natriuretic peptide tăng thải natri qua thận dẫn tới hạ natri máu.
- Hầu hết các trường hợp bị rắn cạp nia cắn sẽ bị liệt cơ dẫn tới suy hô hấp và tử vong nếu không được nhanh chóng đưa tới cơ sở y tế gầnnhất để cấp cứu, điều trị kịp thời, tích cực với các biện pháp cấp cứu, hồi sức, đặc biệt thở máy. Huyết thanh kháng nọc rắn đặc hiệu giúp bệnh nhân nhanh chóng tự thở và bỏ máy,rút ngắn đáng kể thời gian nằm viện và giảm các biến chứng.
2. NGUYÊN NHÂN:
2.1. Các loài rắn cạp nia ở Việt Nam:
▪ Rắn cạp nia Nam (Bungarus candidus [Linnaeus, 1758]): có tên khác là rắn mai gầm, tên tiếng Anh Malayan krait. Phân bố: Miền Trung và Nam Việt Nam: Nghệ An, Quảng Bình, Thừa Thiên-Huế, Quảng Nam, Phú Yên, Đắk Nông, Đắc Lắc, Lâm Đồng,Nha Trang,Ninh Thuận,Tây Ninh,Đồng Nai.
▪ Rắn cạp nia Bắc (Bungarus multicinctus [Blyth, 1861]): tên gọi khác là rắn cạp nia, rắn vòng trắng. Tên tiếng Anh: Chinese krait. Phân bố: miền Bắc và miền Trung (từ Huế trở ra).

Hình: Rắn cạpnia Nam ( bên trái), Hình: Rắn cạpnia Bắc ( bên phải)
▪ Rắn cạp nia sông Hồng (Bungarus slowinskii): còn gọi là rắn cạp nia sông Hồng, tên tiếng Anh: Red river krait. Phân bố: Dọc sông Hồng (miền Bắc), Quảng Trị, Quảng Nam, Thừa ThiênHuế.
▪ Rắn cạp nia đầu vàng (Bungarus flaviceps [Reinhardt, 1943]), tên tiếng Anh: Red-headed krait. Phân bố: Đồng Nai, Lâm Đồng, Bình Thuận, Bà Rịa- VũngTàu
Hình: Rắn cạpnia sồng Hồng ( bên trái); Hình: Rắn cạp nia đầu vàng (bên phải)

2.2. Lý do bị rắn cắn thường gặp:
- Người nông dân khi lao động, người đánh, bắt cá ở ao hồ bị cắn khi lội nước (thường ở chân),hoặc bắt cá trong lưới bị cắn(thường vào tay),vô tình bị cắn khi đi bộ trên đường,bị cắn khi đang ngủ ngoài cánh đồng,trên nền nhà(rắn cạp nia rất hay bò vào nhà).
3. CHẨN ĐOÁN:
3.1. Lâm sàng:
a. Tại chỗ:
- Thường không có dấu hiệu gì, đôi khi chỉ nhìn thấy 2 vết móc nhỏ như đầu kim.
- Tại chỗ vết cắn không phù nề, không hoại tử. Không thấy móc độc vì móc độc của rắn cạp nia rất nhỏ.
b. Toàn thân:
- Thời gian ủ bệnh: thường trong vòng vài giờ sau khi bị cắn, bắt đầu bị liệt các cơ, theo thứ tự từ các cơ vùng đầu mặt cổ, cơ liên sườn, cơ hoành và cuối cùng là các chi. Khi hồi phục thường ngọn chi là nơi hồi phục trước.
- Sụp mi: là một trong các dấu hiệu đầu tiên, bệnh nhân biểu hiện giống như buồn ngủ, thường cuối cùng sẽ sụp mi hoàn toàn, không mở được mắt.Tuy nhiên, bệnh nhân cũng không nhắm kín được mắt nên dễ bị khô giác mạc, biến chứng viêm, loét giác mạc nếu mắt không được vệ sinh và đóng kín hai bờ mi.
- Đồng tử dãn tối đa, tồn tại lâu suốt quá trình nằm viện cũng như đồngtử không co khi chiếu đèn (mất phản xạ ánh sáng) là một trong dấu hiệu đặc trưng chỉ gặp ở rắn cạp nia cắn.
- Liệt vận nhãn: các cơ bị liệt, nhãn cầu hạn chế vận động hoặc bất động.
- Đau họng, nói khó và há miệng hạn chế, khó nuốt dẫn tới ứ đọng đờm rãi là những dấu hiệu của liệt hầu họng thường xuất hiện chủ yếu ở những người bệnh bị rắn cạp nia cắn. Đây là dấu hiệu được các bác sỹ lâm sàng rất chú ý và là yếu tố quyết định cho chỉ định đặt NKQ.
- Liệt cơ liên sườn, cơ hoành: thường gặp, gây suy hô hấp. Suy hô hấp là nguyên nhân chính dẫn đến tử vong và thương tổn nặng lên do rắn cạp nia cắn.
- Liệt chi: liệt đối xứng hai bên, ngọn chi là nơi liệt cuối cùng và trong nhiều trường hợp có thể còn vận động nhẹ giúp cho việc giao tiếp giữa người bệnh và thày thuốc, người nhà.
- Tri giác: độc tố rắn cạp nia chỉ gây độc với thần kinh ngoại biên, liệt hoàn toàn các cơ biểu hiện giống hôn mê sâu hoặc mất não nhưng thực tế vẫn tỉnh táo và nhận thức mọi thứ xung quanh nếu được hỗ trợ hô hấp đầy đủ.
- Tim mạch: thường có nhịp nhanh xoang, tăng huyết áp.
- Tiêu hóa: có thể có giảm nhu động ruột, dễ bị táo bón.
- Tiết niệu: thường có cầu bàng quang, lượng nước tiểu có thể tăng do lượng Natri được đào thải qua nước tiểu tăng.
- Da niêm mạc: có thể có vã mồ hôi, da lạnh.
- Cơ: thường có đau các cơ,đau toàn thân,tăng cảm giác đau,bị liệt mềm các cơ và nằm bất động nhưng ít gặp tiêu cơ vân hoặc nếu có thường tiêu cơ vân mức độ nhẹ.
3.2. Cận lâm sàng:
- Ngoài các xét nghiệm thông thường như: công thức máu, sinh hoá máu (urê, creatinin, AST, ALT,...).
- Điện giải máu và điện giải niệu: đặc biệt là Natri máu và Natri niệu, cần chú ý xét nghiệm thường xuyên, tùy theo mức độ có thể xét nghiệm từ 1-3 lần/ngày. Thường gặp hạ Natri máu. Hạ Natri máu nặng có thể xuất hiện từ ngày thứ nhất, thường rõ từ ngày thứ 2 và nặng nhất vào ngày thứ 3-5.
- Chụp xquang phổi, chụp cắt lớp sọ não khi liệt toàn thân để phân biệt với hôn mê do bệnh lý não.
- Điện tâm đồ: nhịp nhanh xoang, không có biểu hiện tăng gánh thất trái (phân biệt tăng huyết áp mới xuất hiện do rắn cạp nia cắn với tăng huyết áp có từ trước).
3.3. Chẩn đoán xác định, dựa vào các tình huống sau:
- Bị rắn cắn, bắt được rắn và mang rắn hoặc ảnh của rắn tới, hoặc mô tả rõ rắn có khúc đen khúc trắng.
- Nghi bị động vật (không nhìn rõ) cắn, sau đó xuất hiện các triệu chứng đặc trưng của rắn cạp nia cắn(vết cắn không sưng,đau họng,khó há miệng,nói khó,sụp mi,yếu chân tay,khó thở,đồng tử giãn to,hạ Natri máu,...).
- Trường hợp không nhìn thấy rắn và không biết bị cắn hay không, dựa vào:
a) Lâm sàng: bệnh nhân trước đó vẫn khỏe mạnh, đột nhiên xuất hiện các triệu chứng đặc trưng của rắn cạp nia cắn sau khi ngủ dậy (thường ngủ trên nền đất) hoặc sau khi đi làm việc hoặc đi chơi về (thường qua các bờ, bụi cây,ruộng có nước hoặc gần nước,ao,hồ,kênh,mương,máng,sông),vào viện vì các bệnh cảnh khác nhau (hôn mê, sụp mi, đau họng, mờ mắt, yếu cơ) .
b) Đã loại trừ các nguyên nhân khác: tai biến mạch não, ngộ độc thuốc ngủ, an thần.
3.4. Chẩn đoán phân biệt:
- Các bệnh lý hoặc tổn thương thần kinh trung ương (viêm não, tai biến mạch não, u não,...): hôn mê thật sự và sâu, nếu có mất não thì đái nhạt, tăng natri máu, thường huyết áp tụt (rắn cạp nia cắn: điện não cho thấy bệnh nhân vẫn tỉnh, các dấu hiệu sống ổn định, không có phù não hay bất thường về cấu trúc não, huyết áp thường tăng, natri niệu tăng, áp lực thẩm thấu và tỷ trọng nước tiểu tăng,natri máu hạ).
- Rắn hổ chúa cắn, rắn hổ mang cắn: liệt tương tự nhưng thường nhẹ hơn và chỉ trong vòng vài ngày. Có sưng nề, hoại tử vùng vết cắn.
- Các bệnh lý thần kinh ngoại biên khác: GuillainBarré,Porphyria,nhược cơ.
- Các nguyên nhân hôn mê khác: hạ đường máu,ngộ độc thuốc,...
4. ĐIỀU TRỊ:
4.1. Nguyên tắc điều trị :
- Bị rắn cắn hoặc nghi ngờ bị rắn cạp nia cắn cần phải đưa ngay đến các cơ sở y tế có khả năng cấp cứu hồi sức, đặc biệt là đặt nội khí quản và thở máy.Lưu ý đảm bảo hô hấp trong quá trình vận chuyển.
- Điều trị triệu chứng, điều trị hỗ trợ: các biện pháp cấp cứu, hồi sức, đặc biệt đặt nội khí quản, thở máy và điều trị các triệu chứng khác, phòng và điều trị các biến chứng do liệt, hạn chế vận động,thở máy kéo dài.
- Dùng huyết thanh kháng nọc rắn cạp nia: là điều trị tối ưu, rút ngắn thời gian thở máy và thời gian nằm viện,hạn chế được các biến chứng.
4.2. Điều trị cụ thể:
a. Sơ cứu: Trường hợp biết được rắn cạp nia cắn:
- Mục tiêu sơ cứu: Làm chậm sự hấp thu của nọc độc về tuần hoàn hệ thống, giúp kéo dài thời gian chưa bị liệt cho tới khi tới được cơ sởy tế gần nhất. Cấp cứu hô hấp khi bị liệt, suy hô hấp để đảm bảo tính mạng người bệnh trong thời gian vận chuyển.
- Động viên người bệnh yên tâm, đỡ lo lắng.
b. Kỹ thuật băng ép bất động:
* Vết cắn ở chân, tay.
- Dùng băng rộng khoảng 5 -10 cm, nên dài ít nhất 4-5 m với người lớn, có thể băng chun giãn, băng vải, hoặc tự tạo từ khăn, quần áo. Cởi đồ trang sức ở chân, tay bị cắn. Không cố cởi quần áo nếu thấy khó, có thể băng đè lên quần áo.Thực hiện theo các bước sau(theo thứ tự từ trên xuống dưới):
+ Đặt băng ở vùng quanh ngón tay, chân
Băng tương đối chặt nhưng không quá mức (vẫn còn sờ thấy mạch đập, đủ để luồn một ngón tay qua giữa các nếp băng một cách khó khăn).
+ Bắt đầu băng từ ngón tay hoặc chântới bẹn hoặc nách (để hở móng tay,chân).
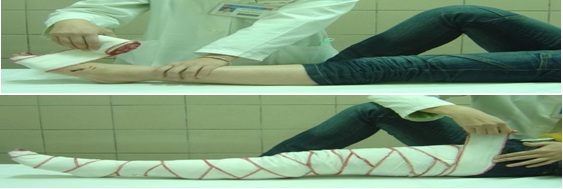
+ Dùng nẹp cứng (miếng gỗ, que, miếng bìa cứng,...) để cố định chân,tay.

* Vết cắn ở bàn, ngón tay, cẳngtay:
- Băng ép bàn, ngón tay, cẳng tay.
- Dùng nẹp cố định cẳng bàn tay.
- Dùng khăn hoặc dây treo lên cổ bệnh nhân.

Hình: Kỹ thuật băng ép bất động (Trung tâm chống độc, bệnh viện Bạch Mai)
* Vết cắn ở thân mình, đầu, mặt cổ: dùng gạc, vải hoặc giấy gấp tạo thành miếng có kích thước khoảng 5cm2, dày 2-3cm đặt trực tiếp lên vết cắn và ấn giữ liên tục lên vùng bị cắn nhưng không làm hạn chế cử động thành ngực hay hít thở của người bệnh.
* Kết hợp các biện pháp khác trên đường vận chuyển đến bệnh viện: Nếu khó thở: hỗ trợ hô hấp theo điều kiện tại chỗ, hà hơi thổingạt,bóp bóng ambu qua mask hoặc đặt nội khí quản sau đó bóp bóng hoặc thở máy.
- Nếu không có băng to bản như trên hoặc không đảm bảo làm đúng kỹ thuật băng ép bất động, có thể ga rô tĩnh mạch (chú ý không ga rô động mạch vì gây thiếu máu,nguy cơ tổn thương đoạn chi).
- Trích rạch, nặn máu, rửa vết cắn: sau khi đã băng ép hoặc garo tĩnh mạch, có thể chích, rạch da, nặn máu dưới vòi nước chảy hoặc trong chậu nước sạch, chú ý chỉ rạch dài không quá 1cm và sâu không quá 0,5cm,đường rạch dọc theo trục của chi.
- Vận chuyển: không để tự đi lại, để vùng bị cắn thấp hơn vị trí của tim, nhanh chóng vận chuyển tới cơ sở y tế gần nhất có điều kiện đặt nội khí quản và bóp bóng hoặc thở máy.
- Các biện pháp không khuyến cáo: mất thời gian đi tìm thày lang lá thuốc và chờ đợi tác dụng của các biện pháp này, gây điện giật, đắp các loại thuốc y học dân tộc, hoá chất lên vết cắn, sử dụng hòn đá chữa rắn cắn, chườm lạnh vết cắn (chườm đá).
- Nếu khó thở: gọi cấp cứu hoặc nhân viên y tế nơi gần nhất, hô hấp nhân tạo, có thể hà hơi thổi ngạt, bóp bóng ôxy qua mask hoặc ống nội khí quản (tuỳ theo điều kiện tại chỗ).
c. Tại Bệnh viện:
* Điều trị triệu chứng, điều trị hỗ trợ:
- Đặt NKQ,thở máy kiểm soát thể tích hoặc áp lực kết hợp các biện pháp phòng chống xẹp phổi.
- Truyền dịch:Hạn chế dịch truyền nếu không có chỉ định bù dịch.
- Theo dõi Natri máu ít nhất 1 lần/ngày để phát hiện kịp thời hạ Natri máu. Điều trị hạ Natri máu bằng dung dịch Natriclorua 2% (phác đồ dưới đây).
- Tăng huyết áp, nhịp nhanh xoang: dùng các thuốc chẹn beta giao cảm: Bisoprolol, Atenolol,Propranolol,…
- Phòng và điều trị viêm phổi bệnh viện.
- Chăm sóc mắt: nếu thở máy:ngay từ khi vào phải rửa mắt bằng Natri clorua 0,9%, băng mắt đảm bảo hai bờ mi khép kín, nhỏ dầu vitamin A 3h/lần,tra kháng sinh khi có viêm giác mạc,kết mạc.
- Phòng chống loét: lật trở thường xuyên 3h/lần,xoa bóp các bị trí tỳ đè, nằm đệm chống loét,…
- Dinh dưỡng: 35-40Kcalo/kg/ngày.
* Huyết thanh kháng nọc rắn cạp nia:
- Khi có triệu chứng toàn thân nên dùng sớm ngay.
- Dùng phản ứng dị ứng ở các đối tượng nguy cơ cao:
+ Test dị ứng với HTKNR dương tính. Có tiền sử dị ứng với các động vật (như ngựa,cừu)được dùng để sản xuất HTKNR hoặc các chế phẩm huyết thanh từ các động vật này(ví dụ huyết thanh giải độc tố uốn ván).
+ Cần phải hội chẩn, cân nhắc giữa mức độ nặng của người bệnh, lợi ích và nguy cơ dị ứng, đặc biệt phản vệ.
- Dùng thuốc dự phòng:
+ Corticoid, dùng một trong 2 thuốc: Prednisolone 50mg/lần, (trẻ em 0,5- 0,7mg/kg/lần), uống hoặc Methylprednisolone 40mg/lần (trẻ em 0,5mg/kg/lần) tiêm tĩnh mạch.Dùng vào các thời điểm:13 giờ,07 giờ và 01 giờ trước khi dùng HTKNR.
+ Kháng Histamin: Diphenhydramine 10-20mg (trẻ em: 1,25mg/kg), tiêm bắp trước khi dùng HTKNR.
- Theo dõi sát mạch, huyết áp, da, niêm mạc và các dâu hiệu dị ứng trong và sau khi truyền HTKNR.
- Luôn sẵn sàng cạnh giường các dụng cụ và thuốc cấp cứu phản vệ.
- Cách dùng HTKNR: Liều ban đầu 10 lọ, có thể thử test bằng cách pha 01 lọ với 100ml NaCl 0,9%, truyền tĩnh mạch, nếu không có biểu hiện dị ứng pha nốt 9 lọ trong 200 ml NaCl 0,9% (5ml/kg cân nặng) truyền trong 60-90 phút, tối đa 30 lọ.
5. TIẾN TRIỂN VÀ BIẾN CHỨNG:
5.1. Nếu có HTKNR cạp nia:
- Dùng HTKNR cạp nia là phương thức điều trị tối ưu nhất. Người bệnh bị rắn cạp nia cắn được dùng HTKNR cạp nia đủ liều (20 – 30 lọ) tiêm truyền tĩnh mạch sẽ chóng được rút ống NKQ và thôi thở máy.Thời gian điều trị trung bình bị rắn cạp nia cắn nếu có HTKNR cạp nia là 3-5ngày.
5.2. Không có HTKNR cạp nia:
- Người bệnh bị rắn cạp nia cắn không được dùng HTKNR cạp nia phải được đặt ống NKQ và bắt buộc thở máy.Thời gian điều trị trung bình nếu không được dùng HTKNR cạp nia là 2-4 tuần. Quá trình thở máy kéo dài sẽ kèm theo những biến chứng do nằm điều trị thở máy kéo dài như: viêm phổi bệnh viện, viêm loét do nằm lâu, suy dinh dưỡng, tắc đờ mống NKQ,tụt ống NKQ,loét giác mạc,...
6. PHÒNG TRÁNH RẮN CẠP NIA CẮN:
- Càng tránh xa rắn thì càng tốt: không bắt rắn, không biểu diễn rắn, không đe doạ rắn, không cầm, không trêu rắn ngay cả khi rắn đã chết. Đầu rắn đã chết vẫn có thể cắn người. Không bắt rắn, đuổi hoặc dồn ép rắn trong một khu vực với không gian chật hẹp.
- Đặc biệt cảnh giác với rắn sau các cơn mưa, khi có lũ lụt, mùa màng thu hoạch và thời gian ban đêm.
- Cố gắng đi ủng, dày cao cổ và quần dài, đặc biệt khi đi trong đêm tối, đi ở khu vực nhiều cây cỏ.
- Dùng đèn nếu ở trong bóng tối hoặc vào ban đêm.
- Không nằm ngủ trực tiếp trên nền đất.
- Không thò tay vào các hang, hốc để bắt ếch, cua, cá. Chú ý quan sát khi làm việc bằng bàn tay,bàn chân trần ở ruộng lúa hoặc ruộng nước có nhiều cây cỏ.
- Không sống ở gần các nơi rắn thích cư trú hoặc thích đến như các đống gạch vụn, đống đỏ nát,đống rác,tổ mối,nơi nuôi các động vật của gia đình.
7. ĐIỀU CHỈNH HẠ NATRI MÁU CHO NGƯỜI BỆNH RẮN CẠP NIA CẮN BẰNG DUNG DỊCH NATRICLORUA 2%
1. Pha 500ml dung dịch natriclorua 2%:
- Chai NaCl 9%o lọai 500ml rút ra 60ml.
- Pha 12 ống NaCl10% loại 5ml/ống(60ml) vào chai NaCl 9%o.
- Kết quả được 500ml dịch NaCl 2% có 170mmol Na
2. Pha 1000 ml natriclorua 2%:
- Chai NaCl 9%o lọai 1000ml rút ra120ml.
- Pha vào 24 ống NaCl 10% loại 5ml.
- Kết quả dược 1000mldịch NaCl 2% có 340mmol Na.
3. Cách bù qua đường tiêu hoá:
- NaCl loại gói 10g: pha với 60ml nước lọc bơm qua sonde hoặc cho uống 6 lần/ngày.
4. Điều chỉnh Natri cho bệnh nhân rắn cạp nia cắn có hạ Natri máu:
- Na ≥ 130 mmol/l: muối ăn 10g chia 6 bữa.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









