Hôn mê do tăng áp lực thẩm thấu trong đái tháo đường
1. Cơ chế gây tăng áp lực thẩm thấu
Hôn mê tăng áp lực thẩm thấu (TALTT) và nhiễm toan ceton là hai biến chứng cấp tính đe doạ đến tính mạng ở bệnh đái tháo đường.
Tình trạng thiếu hụt insulin gây tăng phân hủy glucogen tại gan, tăng tân tạo glucose, giảm sử dụng glucose của tổ chức, dẫn tới tăng nồng độ đường huyết.Tăng đường huyết sẽ gây tăng bài niệu do thẩm thấu, hậu quả là mất nước.
Tình trạng mất nước nhiều hơn mất muối sẽ làm TALTT máu. Khi áp lực thẩm
thấu tăng > 320 mOsm/kg, nước từ khoảng kẽ và trong tế bào trong đó có các tế bào thần kinh trung ương bị kéo vào trong lòng mạch gây ra tình trạng hôn mê và mất nước.
2. Nguyên nhân
Hôn mê TALTT gặp ở người bệnh đái tháo đường týp 2, kèm theo các tình trạng bệnh lý làm giảm khả năng uống nước. Các yếu tố nguy cơ bao gồm:
– Nhiễm khuẩn là nguyên nhân hay gặp nhất chiếm 57,1%. Phổ biến nhất là viêm phổi, nhiễm khuẩn tiết niệu, nhiễm khuẩn huyết.
– Bệnh đái tháo đường không được chẩn đoán, thường bị hôn mê tăng TALTT vì không phát hiện được các triệu chứng sớm của bệnh.
– Không tuân thủ chế độ điều trị tiểu đường (hay đái tháo đường).
– Các bệnh lý kèm theo: tai biến mạch não, nhồi máu cơ tim cấp, tăng hoặc giảm thân nhiệt, huyết khối mạc treo…
– Dùng thuốc lợi tiểu, corticoid, uống rượu.
3. Chẩn đoán xác định
Lâm Sàng và Cận Lâm Sàng
– Rối loạn ý thức các mức độ khác nhau từ lơ mơ đến hôn mê sâu.
– Dấu hiệu mất nước nặng: da khô, nếp véo da mất đi chậm, tĩnh mạch cổ xẹp,mạch nhanh, huyết áp tụt, nước tiểu ít …
– Các biểu hiện lâm sàng của các nguyên nhân thuận lợi: (nhiễm khuẩn, tai biến mạch não, nhồi máu cơ tim..).
– Tăng đường huyết thường > 40 mmol/l.
– Áp lực thẩm thấu máu > 320mOsm/l.
– Khí máu động mạch: pH > 7,3, bicarbonat > 15mmol/l.
– Không có ceton niệu hoặc rất ít.
– Natri máu thường tăng > 145mmol/l.
** Chẩn đoán phân biệt
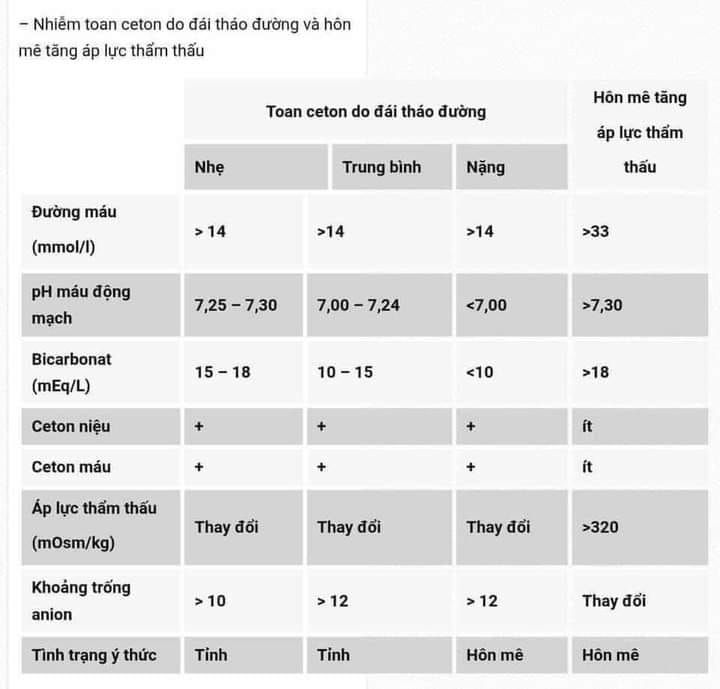
– Nhiễm toan ceton do đái tháo đường và hôn mê tăng áp lực thẩm thấu
**Chẩn đoán nguyên nhân– yếu tố thuận lợi:
– Nhiễm khuẩn: viêm phổi, nhiễm khuẩn tiết niệu…
– Tai biến mạch não.
– Nhồi máu cơ tim.
– Sai lầm trong điều trị (dùng quá mức lợi tiểu, manitol, corticoid).
4. Xử trí
**Nguyên tắc xử trí
– Cấp cứu ban đầu A, B, C.
– Bù dịch nhanh và đủ.
– Điều chỉnh điện giải đồ.
– Dùng insulin kiểm soát đường máu.
– Chẩn đoán và điều trị nguyên nhân thuận lợi gây TALTT (viêm phổi, nhiễm khuẩn tiết niệu…).
**Xử trí ban đầu và vận chuyển cấp cứu
Đảm bảo hô hấp và tuần hoàn khi vận chuyển, đặt đường truyền dịch bù sớm nhanh tại chỗ và trên đường vận chuyển.
**Xử trí tại bệnh viện
a) Bù dịch
– Đặt ngay đường truyền tĩnh mạch lớn, sau đó đặt ống thông tĩnh mạch trung tâm để bù dịch (nếu có thể được).
– Bắt đầu truyền 1 lít natriclorua 0,9%0 trong 1 giờ, trong 2 giờ. Ước tính lượng nước thiếu khoảng 8- 10 lít.
– Trong quá trình bù dịch phải theo dõi sát mạch, huyết áp, độ bão hòa oxy,nước tiểu của người bệnh.
– Nếu có giảm thể tích nặng gây tụt huyết áp: truyền natriclorua 0,9% 1lít/ giờ cho đến khi hết tình trạng hạ huyết áp.
– Nếu mất nước nhẹ, tính natri hiệu chỉnh:
+ Na máu hiệu chỉnh = natri máu đo được + 1,6 mmol/l cho mỗi 5,6 mmol glucose tăng thêm trên 5,6 mmol/l.
+ Nồng độ natri bình thường hoặc tăng: truyền natriclorua 0,45% 250- 500ml/giờ tùy vào tình trạng mất nước. Khi glucose máu giảm xuống khoảng 15- 16 mmol/l, truyền thêm glucose 5% cùng với natriclorua 0,45%, tốc độ truyền 150 – 250ml/giờ.
+ Nồng độ natri giảm: truyền natriclorua 0,9% 250 – 500ml/giờ tùy vào tình trạng mất nước. Khi glucose máu khoảng 15 mmol/l truyền thêm glucose 5% với natriclorua 0,45% với tốc độ 150-250ml/giờ.
b) Insulin
– Theo dõi đường máu mao mạch 1 giờ/lần, trong 3 giờ đầu sau đó mỗi 3
giờ/lần để chỉnh liều insulin.
– Insulin 0,1đơn vị/kg tiêm tĩnh mạch sau đó truyền tĩnh mạch liên tục 0,1 đơn
vị/kg/giờ.
– Nếu glucose máu không giảm 3,0 mmol/l trong giờ đầu tiên có thể tăng gấp
đôi liều insulin.
– Khi glucose máu đạt khoảng 15- 16mmol/l, giảm insulin xuống còn 0,02 –
0,05 đơn vị/kg/giờ. Đảm bảo glucose máu 11- 15 mmol/l cho đến khi người bệnh tỉnh.
c) Bù Kali
– Theo dõi điện giải đồ 6 giờ/lần cho đến khi người bệnh ổn định.
– Nếu chức năng thận bình thường (nước tiểu ≥ 50ml/giờ).
– Nếu kali máu <3,5 mmol/l dùng insulin và truyền tĩnh mạch ( 1-2 gam/giờ) tương đương 20-30mmol kali/giờ cho đến khi nồng độ kali máu > 3,5 mmol/l.
– Nếu nồng độ kali ban đầu từ 3,5 – 5,3 mmol/l, bổ sung kali 20 – 30 mmol/l của dịch truyền tĩnh mạch để đảm bảo nồng độ kali máu duy trì từ 4 – 5mmol/l.
– Nếu nồng độ kali ban đầu > 5 mmol/l, không bù kali, kiểm tra kali máu mỗi 2
giờ. Khi người bệnh ổn định và có thể ăn được chuyển sang tiêm insulin dưới da. Tiếp tục truyền insulin tĩnh mạch 1-2 giờ sau khi tiêm insulin dưới da để đảm bảo đủ nồng độ insulin trong máu.
d) Điều trị nguyên nhân gây mất bù
– Kháng sinh nếu có bằng chứng về nhiễm khuẩn.
– Dùng thuốc dự phòng huyết khối tĩnh mạch sâu.
5. Biến chứng và tiên lượng
– Biến chứng do không điều trị đúng hôn mê tăng áp lực thẩm thấu là tắc mạch (tắc mạch mạc treo, nhồi máu cơ tim…) và tiêu cơ vân.
– Bù nước quá nhanh có thể dẫn đến suy hô hấp ở người lớn và phù não ở trẻ em, đây là biến chứng hiếm gặp nhưng có thể gây tử vong ở trẻ em.
+ Triệu chứng của phù não là đau đầu, thay đổi ý thức, hoặc là suy giảm ý thức đột ngột sau khi đã có cải thiện lúc đầu. Nhịp tim chậm, tăng huyết áp, phù gai thị.
+ Điều trị bằng manitol với liều 1-2g/kg truyền tĩnh mạch trong 30 phút và dexamethasone tiêm tĩnh mạch.
+ Điều chỉnh tình trạng tăng áp lực thẩm thấu một cách từ từ có thể tránh được biến chứng này ở trẻ em.
6. Phòng bệnh
– Người bệnh đái tháo đường phải được theo dõi diễn biến bệnh, sự thay đổi ý thức, kiểm tra đường máu một cách chặt chẽ và có hệ thống. Hướng dẫn chế độ ăn uống hợp lý, dùng insulin theo đúng chỉ định của thầy thuốc.
– Khám, phát hiện và điều trị các bệnh lý phối hợp như nhiễm trùng, bệnh lý tim mạch.









