12 ĐIỀU CẦN LÀM TRƯỚC KHI RÚT NỘI KHÍ QUẢN
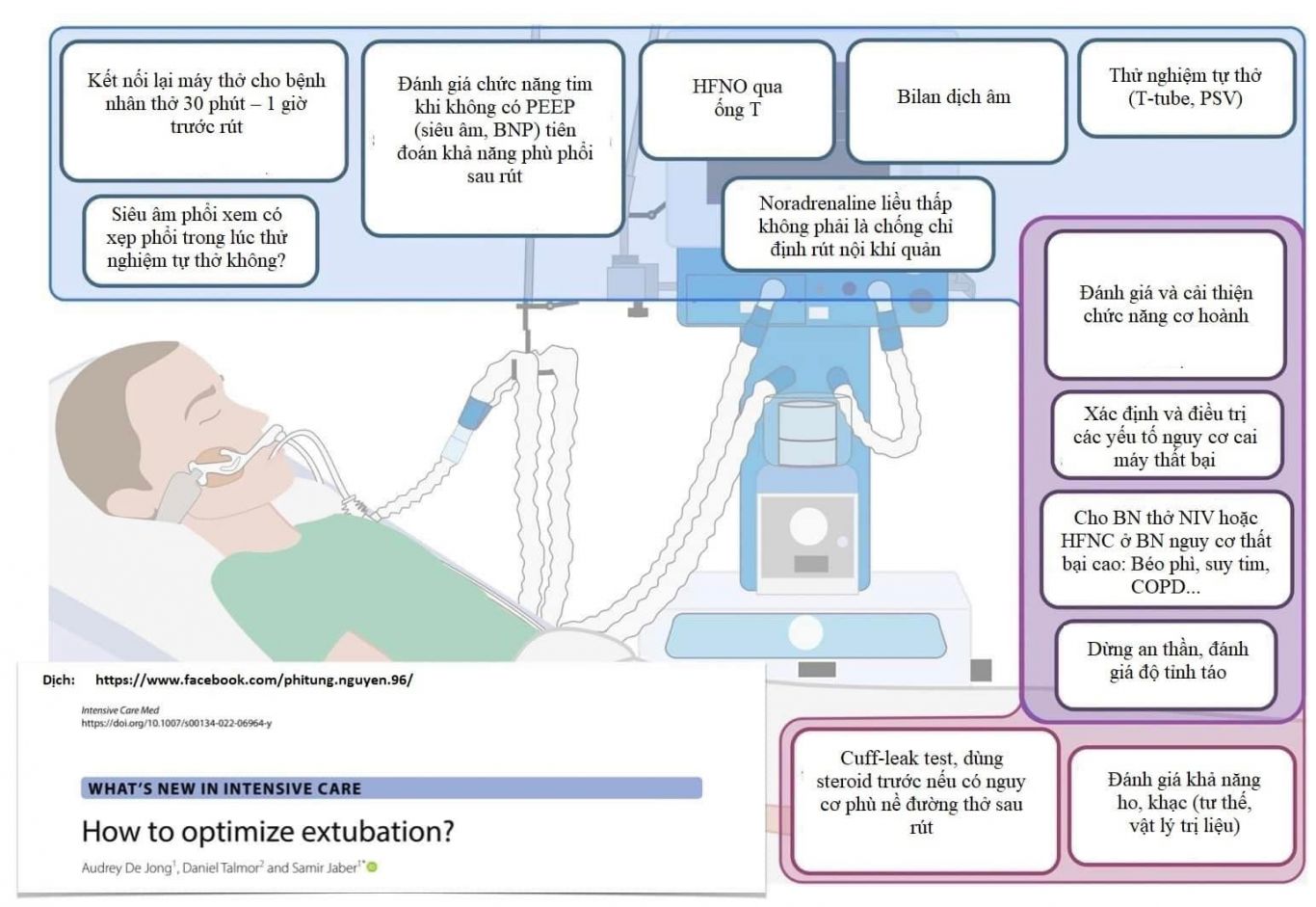
1-Dừng an thần, đánh giá sự tỉnh táo
2-Đánh giá khả năng ho và khạc
3-Xác định và điều trị các yếu tố nguy cơ cai máy thất bại
4-Cho bệnh nhân thử nghiệm tự thở (với mode PSV hoặc T-tube)
5-Siêu âm phổi đánh giá xem bệnh nhân có xẹp phổi trong quá trình thử nghiệm tự thở hay không?
6-Sau khi “thử nghiệm tự thở: có thể bằng Pressure Support, hoặc T-tube “ => Kết nối lại máy thở cho bệnh nhân thở 30 phút – 1 giờ (điều này tránh tình trạng bệnh nhân mệt cơ hô hấp sau thử nghiệm tự thở)
7-Đánh giá chức năng tim mạch khi không có áp lực dương (nghĩa là giảm/tắt PEEP thử => siêu âm tim) để tiên đoán xem bệnh nhân có nguy cơ phù phổi sau rút nội khí quản hay không? (Nếu có: có thể đánh giá dịch – cho lợi tiểu, hoặc chuẩn bị thở NIV sau rút nội khí quản)
8-Có thể cho bệnh nhân thở HFNO trong quá trình thử nghiệm tự thở với T-tube (bộ HFNC nó có dụng cụ để gắn qua T-tube). Trong 1 nghiên cứu RCT đơn trung tâm, tỉ lệ đặt lại nội khí quản trong vòng 7 ngày giảm với phương pháp trên (3.9%) so với 16% (T-tube với oxy thông thường)
9-Kiểm tra bilan dịch, cố gắng đạt bilan dịch âm trước rút
10-Đánh giá chức năng cơ hoành và cải thiện chức năng cơ hoành (nội dung đánh giá này cần chuyên gia vật lý trị liệu)
11-Đánh giá nguy cơ phù nề đường thở sau rút ống (cuff-leak test) – dùng corticoid trước nếu có nguy cơ
12-Sử dụng NIV và HFNC sau rút nội khí quản ở bệnh nhân nguy cơ cao (béo phì, COPD..)
TÀI LIỆU THAM KHẢO
De Jong, A., Talmor, D. & Jaber, S. How to optimize extubation?. Intensive Care Med (2023).









