️ Hồi sức dịch - 6 nguyên tắc hướng dẫn về hồi sức dịch
1. Đáp ứng với bù dịch:
Là nguyên tắc cơ bản ở bệnh nhân bị sốc, có giảm tưới máu mô và cung lượng tim. Bù dịch có lợi nếu nó làm tăng thể tích tâm thu dẫn đến tăng cung lượng tim. Tăng thế tích tâm thu làm tăng thể tích cuối tâm trương và huyết áp động mạch trung bình, do đó tăng tiền gánh và làm tăng thể tích.
Mục tiêu bù dịch theo quy luật Frank Starling. Khi bù dịch không làm tăng thể tích tâm thu, có thể gây tác hại:
- Bù quá nhiều dịch có thể dẫn tới phù mô, giảm oxy hóa mô và rối loạn chức năng cơ quan
- Nhiều bệnh nhân nhiễm trùng huyết có tiền sử suy tim, khoảng 54% có rối loạn chức năng tâm trương và 23% có rối loạn chức năng tâm thu, có thể diễn biến năng hơn khi bù dịch (Landesberg 2012). Quá tải tâm thất trái (LV) gây giãn LV, dẫn đến phù phổi, tăng áp lực động mạch phổi, và rối loạn chức năng thất trái. Trên thực tế, rối loạn chức năng tâm trương liên quan đến hậu quả nặng nề hơn rối loạn chức năng tâm thu (Landesberg 2012).
Một thách thức với bác sĩ lâm sàng là phải xác định bù dịch sẽ có lợi cho bệnh nhân hay không?
Bệnh nhân được xem là có đáp ứng nếu có tăng thể tích tâm thu ít nhất 10% sau bù dịch (thường là 500cc dịch tinh thể) càng nhanh càng tốt (thường trên 10 phút).
Chỉ có những bệnh nhân đáp ứng với bù dịch mới tiếp tục hồi sức dịch. Các bệnh nhân giảm chức năng tâm thu hay tâm trương (trên chiều xuống của đường cong Frank Starling) sẽ không đáp ứng với bù dịch, ngay cả khi họ có giảm khối lượng tuần hoàn
2. Các dấu hiệu lâm sàng, chụp X quang phổi, CVP, và siêu âm không thể được sử dụng để xác định đáp ứng với bù dịch
Các dấu hiệu lâm sàng có thể cho thấy giảm tưới máu mô nhưng không thể cho thấy sự đáp ứng với bù dịch.
Các chỉ số cổ điển, như theo dõi CVP và áp lực động mạch trung bình (MAP), không chính xác.
Siêu âm là một phương tiện mới có tiềm năng dùng để đánh giá tình trạng thể tích và đáp ứng với hồi sức dịch
Đối với tình trạng thể tích, đã có những nghiên cứu về đo IVC ở bệnh nhân thông khí, còn ở bệnh nhân thở tự nhiên thì chưa. Lee trình bày một thuật toán theo bằng chứng dựa trên các tài liệu có sẵn để hướng dẫn các quyết định hồi sức dịch (Lee 2016).
Đối với đáp ứng với bù dịch, các phép đo vận tốc ra của dòng máu khỏi LV để ước tính thể tích tâm thu không dễ và đòi hỏi có chuyên môn cao
Marik đề xuất các phương pháp thay thế, như sự thay đổi áp lực mạch đo ở mạch quay, phân tích thời gian LVOT (VTI) trên siêu âm, Doppler qua thực quản, phản ứng sinh học.. có thể là các chỉ số tốt hơn đánh giá về đáp ứng với bù dịch (Marik 2013).
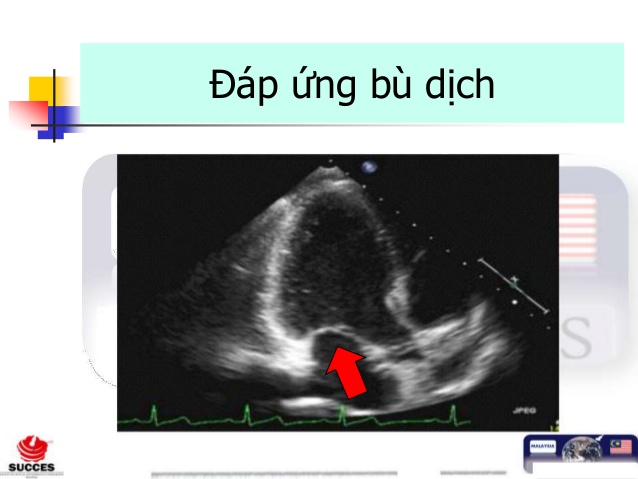
3. Nghiệm pháp nâng chân thụ động (PLR) hoặc đánh giá thể tích tâm thu là phương pháp chính xác duy nhất cho đến nay để xác định đáp ứng bù dịch
Nâng cao chân thụ động (PLR) và test truyền dịch là 2 cách để đánh giá đáp ứng với bù dịch, đặc biệt khi sử dụng monitor theo dõi cung lượng tim theo thời gian
PLR gây ra sự dịch chuyển máu tĩnh mạch từ các chi dưới đến khoang ngực; nó như là 1 cơ chế bolus dịch
Ưu điểm của PLR:
-
Có thể đảo ngược
-
Không xâm lấn
-
Số lượng dịch được huy động tương ứng với kích thước cơ thể
-
Có thể được sử dụng bất kể chế độ thông khí và nhịp tim (Cavallaro 2010)
Nhược điểm của PLR:
- Có thể có chống chỉ định thay đổi tư thế
- Ít tác dụng với bệnh nhân có áp lực ổ bụng cao
- Cần phải ngừng các can thiệp khác trong quá trình này
4. Đáp ứng huyết động với bù dịch thường ít và ngắn, chỉ trong vòng 30 phút, chỉ số tim mạch thường trở lại đường cơ sở.
Sự gia tăng MAP sau bù dịch là tối thiểu, không nên bolus dịch nếu không thấy tăng thể tích tâm thu và cung lượng tim
5. Đáp ứng với bù dịch không tương xứng với nhu cầu bolus dịch
Bệnh nhân chỉ nên bolus dịch nếu lợi ích về huyết động vượt quá nguy cơ quá tải dịch. Như đã đề cập trước đó, hiệu quả của bolus dịch thường ngắn và tối thiểu, bù dịch liên tục sẽ gây quá tải dịch. Thay vào đó nên sử dụng vận mạch và giảm đau sớm, làm tăng tưới máu cơ quan và hạn chế phù mạch
6. CVP cao là một yếu tố chính ảnh hưởng đến tưới máu các cơ quan xác định bởi MAP và CVP.
Các hướng dẫn hiện tại đề nghị bạn duy trì mục tiêu CVP lớn hơn 8mm Hg.
Tài liệu tham khảo:
1. Cavallaro F et al. Diagnostic accuracy of passive leg raising for prediction of fluid responsiveness in adults: systemic review and meta-analysis of clinical studies. Intensive Care Med. 2010:36(9):1475-83. PMID: 20502865.
2. Cecconi M et al. Fluid challenges in intensive care: the FENICE study: A global inception cohort study. Intensive Care Med. 2015:41(9):1529-37. PMID: 26162676.
3. Landesberg G et al. Diastolic dysfunction and mortality in severe sepsis and septic shock. Eur Heart J. 2012:33(7):895-903. PMID: 21911341.
4. Lee CV et al. Development of a fluid resuscitation protocol using inferior vena cava and lung ultrasound. J Crit Care. 2016:31(1):96-100. PMID: 26475100.
5. Marik PE. Noninvasive cardiac output monitors: a state-of the-art review. Cardiothorac Vasc Anesth. 2013:27(1):121-34. PMID: 22609340.
Bệnh viện Nguyễn Tri Phương - Bệnh viện Đa khoa Hạng I Thành phố Hồ Chí Minh









