️ Những góc nhìn của nhà khoa học về dịch bệnh Covid
Vấn đề xét nghiệm đại trà
Đối với nhiều người ngoài ngành y, câu chuyện rất đơn giản: xét nghiệm toàn bộ dân số, phát hiện người bị nhiễm, điều trị và giảm tải hệ thống y tế. Nhưng câu chuyện đằng sau của xét nghiệm đại trà không hề đơn giản như vậy, mà có thể gây ra lãng phí lớn cho dân chúng. Cần phải suy nghĩ một chiến lược khác.
Vấn đề của xét nghiệm đại trà có thể tóm tắt như sau: (1) dương tính giả và âm tính giả; (2) chi phí khá lớn để phát hiện 1 ca; và (3) hệ quả sau xét nghiệm. Chúng ta sẽ bàn qua từng vấn đề dưới đây để thấy 'bức tranh' chung về xét nghiệm.
1. Dương tính giả và âm tính giả
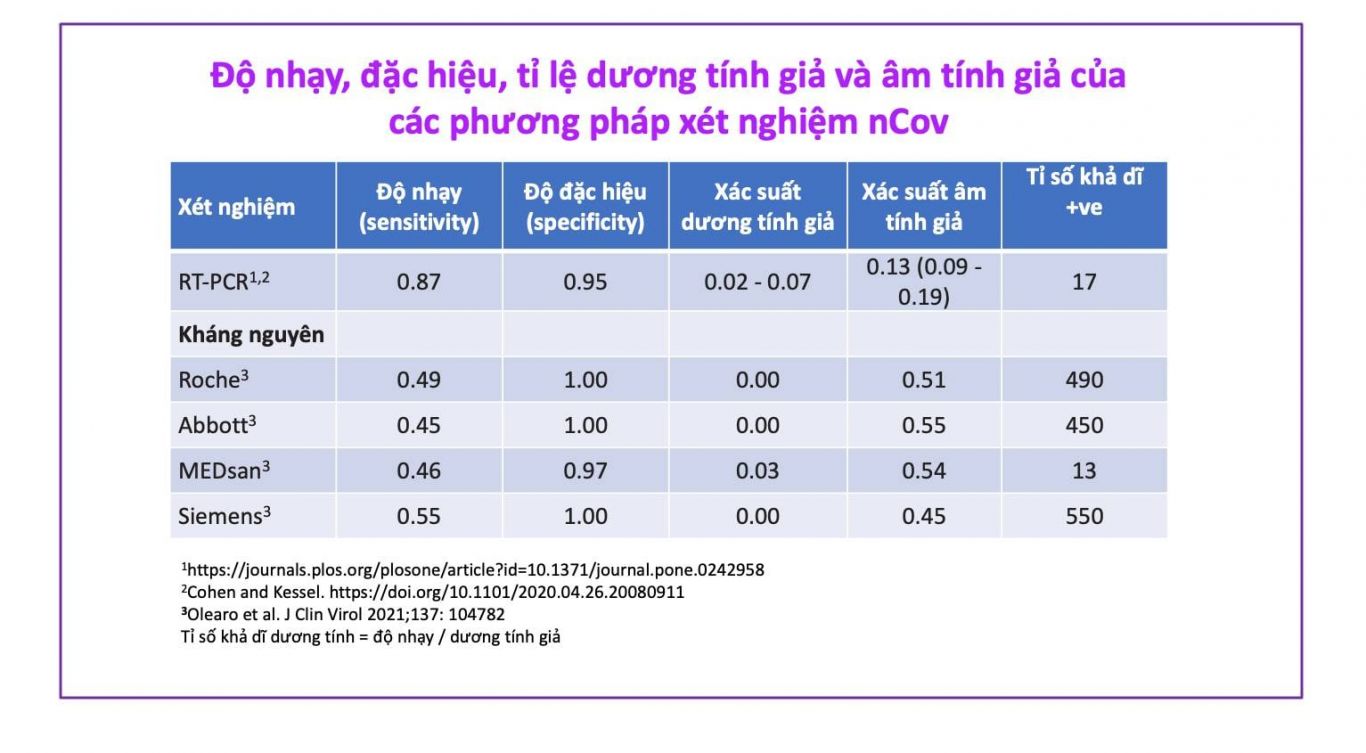
Cho đến nay thì chắc đa số chúng ta đều biết rằng không có xét nghiệm nào là hoàn hảo cả, hiểu theo nghĩa chính xác 100%. Xét nghiệm PCR được xem là 'chuẩn vàng', nhưng vẫn có sai sót. Có hai sai sót chánh (xem bảng số liệu tóm tắt):
• Người thật sự không bị nhiễm, nhưng xét nghiệm cho ra kết quả dương tính. Đây là trường hợp 'dương tính giả'. Các xét nghiệm PCR thuờng có tỉ lệ dương tính giả khoảng 5% (trung bình), nhưng xét nghiệm nhanh [dựa vào kháng nguyên] thì dương tính giả chỉ chừng 1%.
• Người thật sự bị nhiễm, nhưng xét nghiệm cho ra kết quả âm tính. Đây là trường hợp 'âm tính giả'. Các xét nghiệm PCR thuờng có tỉ lệ âm tính giả khoảng 13% (trung bình), còn xét nghiệm nhanh thì rất cao, có thể lên đến 50%.
Điều này dẫn đến khó khăn cho một cá nhân là nếu họ nhận được kết quả dương tính thì chưa chắc họ bị nhiễm, vì có thể chỉ là dương tính giả. Có nhiều lí do tại sao dương tính giả, kể cả lí do con virus đã 'chết' nhưng vì PCR rất nhạy nên vẫn phát hiện nó!
2. Bao nhiêu người bị nhiễm?
Có cách nào định lượng sai sót dương tính giả và âm tính giả trong cộng đồng không? Câu trả lời là có, nhưng với một giả định. Giả định về số ca nhiễm thật sự trong cộng đồng. Cho đến nay, không ai biết được bao nhiêu người trong cộng đồng bị nhiễm, nhưng chắc chắn con số đó cao hơn con số chúng ta phát hiện.
OK, vậy ước tính có bao nhiêu người bị nhiễm trong cộng đồng? Theo một phân tích mà tôi 'favorite' (vì họ dùng phương pháp tốt), thì số người bị nhiễm trong cộng đồng Âu châu dao động từ 2.6% đến 16.1%, và tính trung bình là 6.2% (làm chẵn 6%) [1]. Rất cao.
Giản đồ dưới đây minh hoạ cho một chương trình xét nghiệm trên 10 triệu người. Với dân số 10 triệu người, chúng ta kì vọng sẽ có 600,000 người bị nhiễm (với giả định tỉ lệ nhiễm là 6% như y văn). Phương pháp PCR có độ nhạy 87% sẽ giúp chúng ta phát hiện 522,000 người dương tính, tức là chúng ta bỏ sót 78,000 người (âm tính giả). Với độ đặc hiệu 95%, PCR sẽ cho ra 5% dương tính giả, tương đương với 470,000 người.
Như vậy, PCR sẽ cho ra 522,000 + 470,000 = 992,000 người có kết quả dương tính. Nhưng trong số này chỉ có 522,000 là đúng (bị nhiễm). Nói cách khác, cứ 100 người có kết quả dương tính, thì chỉ có 53 người là thật sự bị nhiễm, còn lại 47 người là kết quả sai.
.jpg)
3. Chi phí cho cộng đồng
Những tính toán đơn giản trên dẫn đến câu hỏi: cộng đồng sẽ tốn bao nhiêu tiền để phát hiện 1 ca nhiễm?
Theo báo chí thì chi phí xét nghiệm PCR là khoảng 734.000 đồng/mẫu xét nghiệm [2]. Nhưng nếu làm số nhiều thì chi phí chắc thấp hơn. Chúng ta thử tính dựa vào chi phí 500,000 đồng / mẫu hay 25 USD.
Bởi vì xét nghiệm đại trà phải làm trên 10 triệu người (quần thể giả định), nên tổng chi phí là 10 triệu x 25 = 250 triệu USD.
Với 250 triệu USD, chúng ta phát hiện 522,000 ca dương tính thật. Như vậy chi phí để phát hiện 1 ca là 479 USD, hay 9.58 triệu đồng. Tức là, người dân phải chi ra gần 10 triệu đồng chỉ để phát hiện 1 ca dương tính thật!
4. Sau xét nghiệm
Nhưng dĩ nhiên câu chuyện không dừng ở đó. Sau xét nghiệm dương tính lại có thể phải xét nghiệm tiếp để chắc ăn, bởi vì xét nghiệm đầu có thể chưa chính xác. Có người phải làm xét nghiệm cả 3 lần để xác định. Do đó, chi phí cộng đồng lớn hơn nhiều so với con 250 triệu USD.
Cái giả định đằng sau là những người dương tính và xác định bị nhiễm cần được điều trị. Chương trình phát hiện 522,000 ca nhiễm, vậy câu hỏi đặt ra là hệ thống y tế có thể kham nổi con số này?
Tuy nhiên, tỉ lệ ca nặng cần nhập viện có lẽ là 20%. Hai chục phần trăm của 522,000 ca là 104,400 ca cần nhập viện. Vẫn là một con số khá lớn cho hệ thống y tế.
5. Một chiến lược khác
Những tính toán trên cho thấy xét nghiệm đại trà rất tốn kém và không phải là một 'good idea'. Cần phải suy nghĩ một chiến lược khác, và tôi gọi là chiến lược 'focused testing'. Theo cách làm này, chỉ nên xét nghiệm những người mà kết quả sẽ chính xác hơn và cái 'diagnostic yield' cao hơn. Cần nói thêm rằng các phương pháp xét nghiệm, ngay cả xét nghiệm kháng nguyên, có độ chính xác cao ở những người có triệu chứng (nhưng ở người không có triệu chứng thì độ chính xác kém). Do đó, tôi nghĩ chỉ xét nghiệm những ai:
• có triệu chứng -- bất kể người đó đã tiêm hay chưa tiêm vaccine. "Triệu chứng" ở đây là bao gồm ho, khó thở, mệt mỏi, đau cơ, nhức đầu, mất vị giác, đau cổ họng, ỏi mửa, tiêu chảy, v.v.
• có tiếp xúc với người bị nhiễm: đây là những người có nguy cơ cao, nên xét nghiệm những người này có hiệu quả hơn;
Chúng ta có thể giả định rằng số người đáp ứng hai tiêu chuẩn trên chiếm khoảng 10% dân số giả định, tức khoảng 1 triệu người. Do đó, tập trung vào các nhóm này sẽ giúp giảm gánh nặng về chi phí cho cộng đồng mà còn giúp gia tăng hiệu quả của tầm soát.
Thật ra, những bàn luận trên đây trở thành vô nghĩa khi biến thể Delta hiện diện. Biến thể Delta có hệ số lây lan lên đến 6-7, thì từ ý tưởng miễn dịch cộng đồng đến xét nghiệm đều vô nghĩa. Nói như Giáo sư Andrew Pollard (người sáng chế vaccine AstraZeneca) thì xét nghiệm đại trà đối với biến thể Delta là vô nghĩa [3] và không có cách gì để ngăn chận con virus này trong cộng đồng. Chúng ta phải chấp nhận và điều chỉnh để sống chung với nó thôi.
[1] https://royalsocietypublishing.org/doi/10.1098/rsos.200909
[2] https://tuoitre.vn/gia-mot-lan-xet-nghiem-covid-19-theo...
[3] https://www.telegraph.co.uk/.../delta-variant-has-wrecked...
Vấn đề test nhanh
Hiện nay, vài tỉnh thành đã triển khai xét nghiệm nhanh kháng nguyên để gọi là 'sàng lọc' nCov. Tôi nghĩ đây là một cách làm quá nhanh và có thể gây ra tác hại cho cộng đồng hơn là giúp cho đa số người.
Nhiều tỉnh thành đã và đang triển khai xét nghiệm nhanh dựa vào kháng nguyên. Các xét nghiệm này có thế mạnh là tiện lợi, cho ra kết quả rất nhanh và tương đối rẻ. Người sử dụng có thể tự làm xét nghiệm tại nhà, mà không phải đi đến một điểm chuyên làm xét nghiệm. Kết quả cũng rất nhanh (chỉ chừng 15 phút) so với kĩ thuật PCR. Giá tiền thì chỉ (ở Úc) chừng 300,000 đồng.
Thế nhưng xét nghiệm nhanh cũng có vài điểm yếu mà nhà chức trách cần suy nghĩ cẩn thận. Những điểm yếu này bao gồm vấn đề làm ở nhà, độ chính xác và xử lí rác thải từ các kit xét nghiệm.

1. Một chút về xét nghiệm nhanh
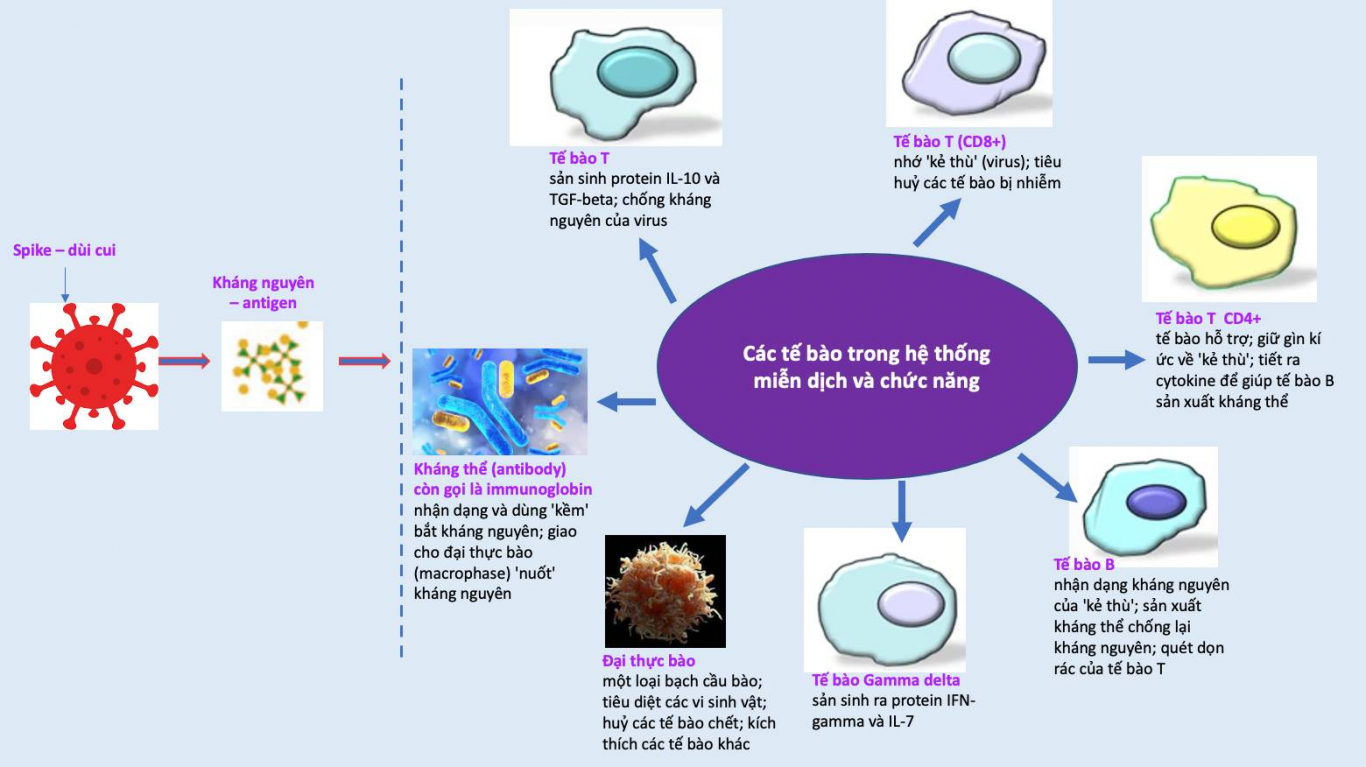
Khi con virus nCov xâm nhập tế bào, cơ thể chúng ta sẽ sản sinh ra kháng thể để chống lại chúng. Kháng thể sẽ tìm kháng nguyên từ con virus, và kháng nguyên nó hiện hữu trên cái 'dùi cui' (spike) của virus. Nguyên lí của các kĩ thuật xét nghiệm nhanh là phát hiện các kháng thể, vì khi kháng thể xuất hiện tức là chúng ta có thể bị nhiễm.
Nhưng có 2 kháng thể: IgG và IgM. Kháng thể IgG là loại đặc hiệu chống nCov, nhưng chúng chỉ được sản xuất sau khi bị nhiễm một thời gian. Còn IgM là kháng thể xuất hiện sớm hơn sau khi bị nhiễm.
Phát triển một xét nghiệm kháng nguyên không đơn giản. Về căn bản, đó là một labo trong một que test. Một mẫu sinh phẩm từ mũi hay cổ họng được pha trộn với một dung dịch, và dung dịch hỗn hợp được 'challenge' 2 kháng thể đặc hiệu cho virus nCov.
Nếu cả hai kháng thể phát hiện mục tiêu, thì kết quả là dương tính. Nhưng cái khó là tìm kháng thể đúng. Hai kháng thể phải buộc vào một protein của virus (như protein spike) nhưng ở các vị trí khác nhau. Vấn đề là phải tìm 2 kháng thể độc lập với nhau, nhưng kháng thể lại có xu hướng liên kết với nhau.
2. Vấn đề chính xác
Thế nhưng khi triển khai xét nghiệm nhanh rộng rãi trong cộng đồng thì xảy ra nhiều vấn đề. Vấn đề thứ nhứt là nó kém chính xác. Lí do kém chính xác là vì phương pháp này chỉ thiết kể để tìm kháng nguyên (một protein nằm trên bề mặt của con virus) và kháng thể, nó không khuếch đại chất liệu di truyền của con virus, và do đó, xét nghiệm nhanh không nhạy như PCR.
Kém chính xác cỡ nào? Theo một phân tích mà tôi có điểm qua trước đây, độ nhạy của các phương pháp này thường chỉ 50%, nhưng độ đặc hiệu thì cỡ 99%. Điều này có ý nghĩa quan trọng là: cứ 100 người thật sự bị nhiễm thì xét nghiệm chỉ nhận ra 50 người, và 50 người sẽ có kết quả âm tính (còn gọi là âm tính giả).
Nghiên cứu còn chỉ ra rằng đối với người không có triệu chứng thì độ nhạy thấp hơn so với người có triệu chứng. Điều này có thể hiểu được vì người có triệu chứng (như ho, sốt) thì tải lượng virus có thể đã đủ để xét nghiệm kháng nguyên phát hiện. Còn nếu xét nghiệm áp dụng cho người không có triệu chứng, hay người mới bị nhiễm, hay người đã bị nhiễm một thời gian thì nó không có khả năng phát hiện virus.
Nhưng vấn đề không ngừng ở đó. Khi kết quả xét nghiệm là dương tính thì vẫn chưa chắc ăn, mà còn phải làm thêm xét nghiệm PCR. Dù phương pháp PCR chính xác hơn xét nghiệm kháng nguyên, nhưng vẫn có thể cho ra kết quả dương tính giả và âm tính giả. Một lần xét nghiệm có thể vẫn chưa đủ để xác định bị nhiễm hay không, mà còn phải theo dõi và xét nghiệm thêm. Nói cách khác, một kết quả dương tính từ xét nghiệm nhanh là kéo theo sau hàng loạt xét nghiệm khác, và tốn tiền.
3. Vấn đề rác y tế
Một trong những điều đáng quan tâm là sau khi xét nghiệm xong thì các kit này sẽ bỏ ở đâu. Tôi đoán rằng đa số, nếu không muốn nói là tất cả, người sử dụng đều cho vào thùng rác, hay bỏ vào ống cống (?) Nhưng đó là một việc làm không tốt, thậm chí gây rủi ro, vì có thể gây ra lây nhiễm nhiều hơn trong cộng đồng.
Đúng ra, các kit xét nghiệm (cũng như khẩu trang) cần phải xử lí cẩn thận và đúng qui trình. Qui trình là các kit này cần phải được khử trùng bằng alcohol trước khi cho vào bịt cao xu và cho vào thùng rác, nhưng là thùng rác khác với rác gia dụng. Các giới chức y tế cần phải có chương trình thu dọn các rác kit xét nghiệm nhanh này.
Tóm lại, xét nghiệm nhanh có tiềm năng giúp kiểm soát dịch rất tốt, nhưng trước khi triển khai đại trà đến tận mỗi nhà, thì cần phải cân nhắc hiệu quả kinh tế và hiệu quả lâm sàng của xét nghiệm. Một khía cạnh khác không thể bỏ qua là việc xử lí rác thải từ các kit xét nghiệm cần phải được quản lí tốt để tránh lây nhiễm trong cộng đồng.
Cần nói thêm rằng ở Úc, các giới chức y tế không cho phép xét nghiệm nhanh tại nhà. Ai làm là bất hợp pháp. Lí do họ đưa ra là vì Covid là bệnh lí quan trọng và việc xét nghiệm phải do người có chuyên môn thực hiện. Lí do khác là vấn đề chính xác còn khá thấp để có thể cho ra một kết quả tốt.









