️ Đau do ung thư
ĐẠI CƯƠNG
Ung thư là bệnh lý ác tính trong đó tế bào ung thư phát triển vô hạn độ, vô tổ chức, không tuân theo các cơ chế kiểm soát của cơ thể. Đặc điểm của bệnh ung thư là xâm lấn, di căn và hay tái phát. Khi mắc bệnh ung thư, người bệnh không chỉ bị tổn thương thực thể mà còn bị tổn thương cả về tinh thần, tâm lý. Ở bệnh nhân ung thư, 90% có dấu hiệu mệt mỏi, 80% có sút cân, chán ăn, lo lắng hốt hoảng và 80-85% có biểu hiện đau ở các mức độ khác nhau.
Đau là một cảm nhận thuộc về giác quan và xúc cảm do tổn thương đang tồn tại hoặc tiềm tàng ở các mô gây nên và phụ thuộc vào độ nặng nhẹ của tổn thương.
Điều trị ung thư ngoài những điều trị đặc hiệu nhằm mục đích tiêu diệt tổn thương ung thư cần phải điều trị những triệu chứng cơ năng, thực tổn và các rối loạn về tâm lý, đặc biệt là triệu chứng đau nhằm mục đích cải thiện, nâng cao chất lượng cuộc sống cho bệnh nhân ung thư.
CHẨN ĐOÁN
Chẩn đoán xác định
Dựa vào hỏi bệnh, quan sát nét mặt, hoạt động hàng ngày của bệnh nhân.
Phân loại đau
Đau do kích thích quá mức: tổn thương mô nhưng không có tổn thương thần kinh, hệ thống dẫn truyền đau từ ngoại vi đến trung ương vẫn nguyên vẹn. Điều trị bằng cách loại bỏ hoặc hạn chế kích thích đau, cắt đứt thông tin đau.
Đau do tổn thương thần kinh: cơ chế đau là do thần kinh. Điều trị bằng các thuốc chống đau thông thường ít hiệu quả cần phối hợp thêm các thuốc thần kinh khác (an thần, chống trầm cảm).
Đau do kích thích đầu mút tận cùng thần kinh: đau nội tạng bị tổn thương, thường kèm theo các biểu hiện rối loạn thần kinh tự động.
Đau do căn nguyên tâm lý: đau không điển hình, khám không thấy có tổn thương thực thể.
Trên thực tế đau do ung thư là do phối hợp nhiều cơ chế từ những tổn thương thực thể phối hợp với các rối loạn chức năng và tâm lý.
Chẩn đoán nguyên nhân
Đau trong bệnh lý ung thư có thể do các nguyên nhân sau:
Xâm lấn phá huỷ tổ chức xung quanh.
Chèn ép, huỷ hoại các dây thần kinh hoặc đám rối thần kinh.
Xâm nhiễm phá huỷ xương, tổn thương màng xương.
Xâm nhiễm, viêm loét, hoại tử niêm mạc.
Xâm lấn chèn ép vào cơ quan phủ tạng gây đau căng tức.
Xâm lấn vào các cấu trúc màng (màng não, màng tim, màng phổi, bao gan, bao lách...).
Chèn ép các ống bài xuất của gan, thận, tuỵ…
Chèn ép bạch mạch, mạch máu có thể kèm huyết khối hoặc không.
Ngoài ra còn phải kể đến đau là do các rối loạn chức năng khác như táo bón, bí tiểu, co cứng cơ, viêm loét thoái hóa do nằm lâu…
Trong thực tế, đứng trước một bệnh nhân ung thư than phiền về đau, có thể gặp các tình huống sau đây:
Đau là triệu chứng khởi đầu giúp phát hiện ra bệnh ung thư.
Đau gắn liền với diễn biến của một bệnh ung thư đã biết.
Đau do di chứng của bệnh ung thư đã được điều trị.
Đau không liên quan đến bệnh ung thư mà là do các nguyên nhân khác. Chẩn đoán đau do ung thư di căn xương:
Trên lâm sàng, di căn xương là một trong những nguyên nhân thường gặp gây đau ở bệnh nhân ung thư. Triệu chứng đau do ung thư di căn xương có thể xuất hiện rất sớm trên xạ hình xương, PET/CT, trước khi có biểu hiện lâm sàng. Bệnh nhân có chẩn đoán xác định bệnh ung thư nguyên phát bằng mô bệnh học cần phải làm các xét nghiệm đánh giá chung để xác định tổn thương di căn, giúp phân loại giai đoạn bệnh chính xác để lựa chọn phương pháp điều trị đúng.
Các xét nghiệm cần làm:
Định lượng calci, phosphatase kiềm (ALP): nồng độ tăng cao trong máu.
Chụp Xquang, CT, MRI tại vị trí đau: thường thấy hình ảnh tổn thương cấu trúc xương.
Chụp xạ hình xương với 99mTc-MDP trên máy gamma camera, SPECT, SPECT/CT: là kỹ thuật quét toàn thân, hiện hình toàn bộ khung xương. Hình ảnh tổn thương xương có thể là dạng tăng tập trung hoạt độ phóng xạ do tăng hoạt động tái tạo xương nơi tổn thương, hình ảnh di căn cũng có thể là hình giảm hoặc khuyết hoạt độ phóng xạ do tại tổn thương di căn hiện tượng tiêu hủy xương chiếm ưu thế.
Chụp PET, PET/CT với 18F-FDG: là kỹ thuật chụp hình chuyển hóa, có độ nhạy và độ đặc hiệu rất cao. Hình ảnh PET/CT do ung thư di căn xương thường là những ổ tăng hấp thu, chuyển hóa FDG.
Các tổn thương do ung thư di căn vào xương trên hình ảnh y học hạt nhân xuất hiện rất sớm, khi xương chưa có tổn thương cấu trúc và có thể thấy trước hình ảnh tổn thương xương trên film Xquang 3-6 tháng.
Những trường hợp nghi ung thư di căn xương mà hình ảnh không điển hình cần phải sinh thiết xương định vị dưới hướng dẫn của hình ảnh để có chẩn đoán xác định.
ĐIỀU TRỊ ĐAU DO UNG THƯ
Đau trong ung thư không chỉ là đau thuần tuý về thể xác mà là chứng đau tổng hợp tâm - thể phức tạp dẫn đến trạng thái lo âu trầm cảm nặng nề. Bởi vậy, người thầy thuốc phải nghiên cứu kỹ, chẩn đoán chính xác thì điều trị mới hiệu quả. Điều trị đau do ung thư bao gồm điều trị nguyên nhân gây đau (điều trị ung thư) và điều trị triệu chứng (điều trị chống đau).
Điều trị nguyên nhân gây đau
Áp dụng các phương thức điều trị ung thư nói chung, bao gồm phẫu thuật, hóa trị, xạ trị các liệu pháp sinh học, miễn dịch, hormon. Tùy loại ung thư, giai đoạn bệnh, khả năng và điều kiện có thể mà áp dụng các phương thức điều trị nói trên. Để đạt được hiệu quả cao ngăn ngừa tái phát, di căn cần phối hợp đa phương thức trong điều trị.
Điều trị chống đau do ung thư
Nguyên tắc điều trị đau
Tôn trọng và tiếp nhận những than phiền đau của bệnh nhân.
Đánh giá chính xác mức độ đau và các triệu chứng khác kèm theo.
Lựa chọn phác đồ điều trị đau phù hợp.
Điều trị những rối loạn khác nếu có đồng thời với việc điều trị đau.
Phối hợp đa phương thức để điều trị.
Luôn chú ý kết hợp tâm lý liệu pháp trong điều trị đau do ung thư.
Điều trị đau do ung thư cần phải có chiến lược cụ thể, dựa trên việc sử dụng đồng thời và từng mức độ những kỹ thuật điều trị sao cho phù hợp với sự cần thiết của mỗi bệnh nhân. Chi tiết của từng phương pháp có thể thay đổi rất khác nhau tùy mỗi trường hợp bệnh nhân cụ thể. Điều trị chống đau do ung thư cần đạt được mục tiêu sau:
Tăng thời gian ngủ được không đau.
Không đau hoặc, giảm đau trong lúc nghỉ.
Giảm đau trong lúc hoạt động.
Điều trị nội khoa
Sử dụng các thuốc kháng viêm giảm đau thông thường (paracetamol), các thuốc giảm đau dạng opioid yếu (cocain), các thuốc opioid dạng uống hoặc tiêm (morphin), các thuốc phối hợp (an thần, gây ngủ, thuốc chống trầm cảm…).
Nguyên tắc sử dụng thuốc chống đau trong ung thư:
Chọn thuốc phù hợp với mức độ đau.
Không dùng các thuốc opioid ngay từ đầu.
Dùng các thuốc giảm đau không opioid có tác dụng ngắn trước và phải phối hợp các thuốc.
Các thuốc có opioid dùng sau cùng.
Đường uống được ưu tiên lựa chọn, đường tiêm (bắp, tĩnh mạch) giảm đau chỉ định trong những trường hợp đau cấp tính.
Truyền tĩnh mạch duy trì thuốc chống đau phải chuẩn độ bằng bơm tiêm tự động.
Phải lưu ý tới các dụng phụ của thuốc chống đau, đặc biệt lưu ý chức năng bài tiết của thận.
Phải có sự hợp tác tốt của bệnh nhân và gia đình để kiểm soát liều lượng thích hợp và theo dõi các tác dụng không mong muốn của thuốc giảm đau.
Phác đồ điều trị đau từng bước theo mức độ đau của WHO:
Bậc 1: Thuốc chống đau không có opioid, có hoặc không kết hợp với thuốc chống viêm không đặc hiệu, có hoặc không kết hợp với thuốc hỗ trợ đồng giảm đau.
Bậc 2: Thuốc có opioid dạng yếu, opioid yếu dạng phối hợp, có hoặc không kết hợp với thuốc chống viêm không đặc hiệu, có hoặc không kết hợp với thuốc hỗ trợ đồng giảm đau.
Bậc 3: Thuốc chống đau dạng opioid đường uống hoặc tiêm, có hoặc không kết hợp với thuốc chống viêm không đặc hiệu, có hoặc không kết hợp với thuốc hỗ trợ đồng giảm đau.
Các thuốc giảm đau:
Nhóm thuốc không opioid:
Acetaminophen: paracetamol uống, người lớn 0,5-1g/lần, trẻ em 10-15mg/kg, mỗi 4-6 giờ/lần. Người lớn, đau nhiều, cấp tính dùng 1g/lần, truyền tĩnh mạch. Lưu ý tác dụng độc với gan. Liều tối đa cho người lớn: 4.000mg/ngày.
Thuốc kháng viêm giảm đau không steroid (NSAIDs) có nhiều loại: diclofenac, meloxicam, ketorolac...
Đường uống: Mobic 7,5mg x 2 viên ngày chia 2 lần, diclofenac 50mg x 2 viên ngày chia 2 lần. Acorxia 90mg uống 1 lần trong ngày.
Đường tiêm: Voltaren 75mg, feldene 20mg tiêm bắp 1 ống/lần/ngày 1-2 lần. Cần lưu ý tác dụng phụ gây viêm loét dạ dày và giảm tiểu cầu nếu dùng kéo dài.
Nhóm thuốc opioid:
Opioid yếu dạng phối hợp (Tramadol + paracetamol, codein + paracetamol): Ultracet (Tramadol 37,5mg + paracetamol 325mg): liều 1 đến 2 viên mỗi 4 đến 6 giờ, tối đa 8 viên/ngày. Ultracet có thể uống mà không cần quan tâm đến thức ăn, có thể dùng trong cơn đau đột xuất trong đau ung thư.
Codein: Liều người lớn 30-60mg/lần, trẻ em 0,5-1mg/kg. Dùng liên tục 3-4 giờ/lần.
Tramadol: Liều người lớn 50-100mg/lần. Dùng mỗi 4-6 giờ/lần, liều tối đa 400mg/ngày.
Nhóm thuốc opioid mạnh:
Morphin: Nguyên tắc dùng phải dò liều, dùng liều thấp và tăng dần, không cho liều đột xuất. Đường uống: viên 10, 20, 30mg, liều khởi đầu 10mg sau đó điều chỉnh tăng dần theo độ đau. Morphin tiêm dưới da hoặc tiêm bắp: ống 10mg x 1 ống/lần/ngày 1-2 lần, điều chỉnh liều theo độ đau. Sử dụng morphin 10mg, 30mg đường uống, giải phóng kéo dài (MSContin 10, 30mg), sử dụng 12 giờ/lần, bệnh nhân thường có cơn đau nặng, không kiểm soát được bằng các opioid yếu hơn (ví dụ dihydrocodeine), thường dùng với liều khởi đầu 30mg mỗi 12 giờ.
Fentanyl: Dùng phải dò liều, dùng liều thấp và tăng dần, không cho liều đột xuất. Fentanyl dạng miếng dán qua da (biệt dược Durogesic): miếng dán da ngực hoặc mặt trong đùi, mặt ngoài cánh tay, phóng thích 25mcg/giờ và 50mcg/giờ; tác dụng kéo dài 72 giờ. Giảm đau trong các trường hợp đau mạn tính, đau dai dẳng đòi hỏi sử dụng opioid dài ngày. Liều dùng: Người lớn: Bệnh nhân chưa dùng opioid: kinh nghiệm sử dụng opioid còn giới hạn. Nên sử dụng opioid tương đương 135mg morphin uống/ngày rồi chuyển qua Durogesic 25mcg/giờ. Bệnh nhân đã dung nạp opioid: tính liều Durogesic cần dùng theo các bước sau:
Bước 1: Tính tổng liều của thuốc giảm đau opioid trước đó trong 24 giờ.
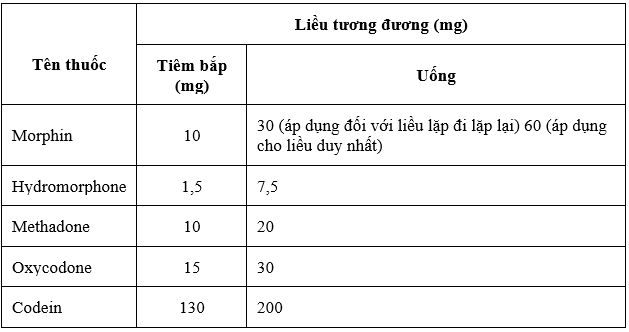
Bước 2: Quy đổi thành liều morphin uống theo bảng 1.
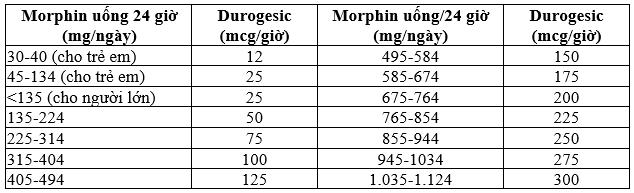
Bước 3: Quy đổi thành liều Durogesic cần dùng theo bảng 2.
Trẻ em: Durogesic chỉ được dùng cho trẻ từ 2 tuổi trở lên, đã dung nạp opioid, tổng liều opioid tương đương ≥30mg morphin uống mỗi ngày. Cách tính liều tương tự người lớn.
Chuẩn liều và điều trị duy trì: Do sự gia tăng từ từ nồng độ thuốc trong huyết thanh nên trong 12-24 giờ của miếng dán đầu tiên, bệnh nhân nên duy trì sử dụng thuốc giảm đau khác trước đó. Miếng dán Durogesic nên được thay thế mỗi 72 giờ. Liều nên đánh giá và điều chỉnh cho từng bệnh nhân cho đến khi dạt được hiệu quả giảm đau sau 3 ngày. Mỗi lần gia tăng hàm lượng 25mcg/giờ. Bệnh nhân có thể cần dùng thêm các thuốc giảm đau tác động ngắn từng thời kỳ cho các cơn đau bộc phát. Một vài bệnh nhân có thể dùng thêm các phương pháp bổ sung hoặc thay thế chỉ định opioid khi liều Durogesic vượt quá 300mcg/giờ. Khi ngưng thuốc đột ngột có thể xảy ra hội chứng cai thuốc. Do đó khi cần ngưng thuốc nên giảm liều dần.
Bảng 1. Quy đổi thành liều morphin uống
Bảng 2. Liều Durogesic khuyên dùng dựa trên liều morphin uống/ 24 giờ
Fentanyl dạng truyền tĩnh mạch: Điều trị đau kịch phát liều 0,5-1mcg/kg tiêm, truyền tĩnh mạch liên tục liều 25-100mcg/giờ.
Hoặc có thể dùng oxycodone: Phải dùng dò liều, dạng tác dụng nhanh (IR): Oxycodone 5mg (Oxyneo 5mg), dạng tác dụng kéo dài (ER): oxycodone 10mg, 15mg, 20mg, 30mg (Oxycontin 10, 15, 20, 30mg):
Bắt đầu dùng liều điều trị với oxycodone liều 10mg mỗi 12 giờ, sử dụng viên oxycodone (Oxycontin) giảm đau liên tục 12 giờ, liều nên được tăng 25-50% khi cần thiết đến khi đạt được hiệu quả kiểm soát.
Sử dụng oxycodone 5mg (Oxyneo 5mg) mỗi 4-6 giờ khi cần cho đau đột xuất.
Liều đột xuất nên tương đương với 1/6 tổng liều oxycodone hàng ngày.
Nếu bệnh nhân cần cứu hộ hơn 2 lần 1 ngày thì liều oxycodone nên được tăng lên.
Oxycodone/Naloxone: 5-2,5mg, 5-10mg, 20-10mg, 40-20mg (Targinact 5-2,5mg, 5-10mg, 20-10mg, 40-20mg). Thành phần naloxone đối kháng opioid được bổ sung nhằm giảm tác dụng gây táo bón của opioid bằng cách ức chế tác động của oxycodone tại các thụ thể opioid trong đường tiêu hóa.
Các thuốc hỗ trợ:
Corticosteroid: hydrocortisol: viên medrol 16mg x uống 2 viên ngày. Tiêm, truyền tĩnh mạch methylprednisolon 40mg x 1-2 lần ngày.
Nhóm thuốc chống trầm cảm: amitriptylin, nortriptylin. Viên Apo-Amitriptyline 25mg uống 1-2 viên/ngày.
Thuốc chống co giật: carbamazepin viên 200mg uống 1-2 lần/ngày/ mỗi lần 1 viên. Gabapentin 150mg uống lần 2 viên x 2-3 lần ngày, liều tối đa 3.600mg/ngày. Pregabalin viên 75mg, uống lần 1 viên x 2 lần/ngày.
Thuốc chống co thắt cơ trơn: Buscopan, spasfon viên 40mg uống 1-2 viên/lần/ngày uống 1-2 lần; ống 20mg tiêm bắp 1 ống/lần/ngày x 1-2 lần. Nospa viên 40mg uống 1-2 viên/lần/ngày x 1-2 lần, ống 40mg tiêm bắp 1 ống/lần/ngày x 1-2 lần.
Thuốc an thần, giãn cơ: diazepam viên 5mg uống ngày 1-2 viên, ống 10mg tiêm bắp hoặc tĩnh mạch 1 ống/ lần.
Thuốc chống hủy xương: biphosphonat 90mg hoặc acid zoledronic 4mg truyền tĩnh mạch 21-28 ngày/lần, trong trường hợp đau do ung thư di căn xương.
Phẫu thuật
Có thể là phẫu thuật tạm thời, dẫn lưu, nối tắt, chỉnh hình, cắt bỏ một phần khối u và các tổn thương di căn trong những trường hợp không thể phẫu thuật triệt căn, phẫu thuật cắt đường thần kinh dẫn truyền đau nếu định khu được.
Xạ trị chiếu ngoài chống đau do ung thư
Là phương thức điều trị hiệu quả cho đau do ung thư xương nguyên phát hoặc di căn.
Xạ trị chiếu ngoài bằng máy gia tốc: thường dùng liều xạ trị: 2Gy x 20 buổi hoặc 3Gy x 10 buổi hoặc 4Gy x 5 buổi.
Điều trị chống đau do ung thư di căn xương bằng thuốc phóng xạ
Là phương thức xạ trị chuyển hóa bằng đồng vị phóng xạ nguồn hở: áp dụng được cho cả các trường hợp ung thư di căn xương nhiều ổ.
Các thuốc phóng xạ hướng xương dùng điều trị chống đau do ung thư là:
Phospho-32 (32P) uống hoặc tiêm tĩnh mạch liều 1-1,5mCi/10kg cân nặng cho một lần điều trị.
Samarium-153 (153Sm), truyền tĩnh mạch liều 1-3mCi/1kg cân nặng.
Strontium-89 (89Sr) liều 0,05-1mCi/1kg cân nặng, truyền tĩnh mạch.
Thuốc phóng xạ chỉ định dùng khi bệnh nhân có chẩn đoán xác định là ung thư di căn xương.
Lưu ý: Theo dõi tác dụng phụ ức chế tủy xương gây thiếu máu, hạ bạch cầu, hạ tiểu cầu để điều trị các biến chứng này kịp thời.
Điều trị giảm đau bằng máy Sacobe
Đây là máy sử dụng xung điện với tần số phù hợp để tác động vào các đầu mút cảm nhận của dây thần kinh cảm giác chi phối vùng, nhằm làm thay đổi tín hiệu nhận cảm của các dây thần kinh trở về, làm cho bệnh có cảm giác tê hoặc đỡ đau.
TIÊN LƯỢNG
Phụ thuộc vào mức độ đau, nguyên nhân đau.
Đau không nguy hiểm đển tính mạng nhưng ảnh hưởng đến chất lượng sống, tâm lý, sinh hoạt của bệnh nhân.
THEO DÕI
Để theo dõi đau, cần phải có đánh giá đau.
Đau là cảm giác chủ quan của bệnh nhân và đau phụ thuộc vào nhiều yếu tố: cường độ, thể loại tác nhân gây đau, vị trí tổn thương và ngưỡng chịu đựng của mỗi cá thể nên khó có thể ghi nhận, đánh giá hoặc đo mức độ đau bằng các kỹ thuật xét nghiệm cũng như thăm dò chức năng.
Để đánh giá đau trên lâm sàng áp dụng các phương pháp sau:
Hỏi bệnh: phải tạo cho bệnh nhân có trạng thái tâm lý tốt, hợp tác và trả lời chính xác các câu hỏi do thầy thuốc đặt ra để xác định được bệnh nhân có đau hay không, vị trí đau, tính chất đau và mức độ đau nhẹ vừa hay nặng.
Khám bệnh: phát hiện các triệu chứng của đau, lý do đau như thay đổi nhiệt độ, co cứng, thay đổi mạch, huyết áp, nhịp thở, dấu hiệu phù nề, viêm loét, chèn ép, tắc nghẽn...
Đánh giá mức độ đau:
Thước đo hiển thị số (Visual Analogue Scale: VAS): thước đo được chia thành 10 điểm từ 0 đến 10 (0 điểm: không đau, 10 điểm: là mức độ đau mà bệnh nhân không chịu đựng nổi). Bệnh nhân được hướng dẫn để tự chấm điểm đánh giá mức độ đau.
Thước đánh giá tỷ lệ hiển thị số (Numerical Rating Scale: NRS): thước đo được chia thành 100 điểm từ 0 đến 100 (0 điểm: không đau, 100 điểm: là mức độ đau mà bệnh nhân không chịu đựng nổi). Bệnh nhân được hướng dẫn để tự chấm điểm đánh giá mức độ đau từ 0 đến 100. Ưu điểm: thước dễ sử dụng, ít sai số vì tỷ lệ chia thang điểm nhỏ chỉ bằng 1/10 của thước VAS.
Mức độ đau theo bậc thang của WHO: đau được chia thành 3 bậc: 1, 2 và 3 tương ứng đau nhẹ, đau vừa và đau nặng theo mức độ điều trị và kiểm soát đau. Đây là cách đánh giá đau có ý nghĩa lâm sàng và thực tiễn nhất. Phương pháp này dễ thực hiện và thuận tiện cho người thầy thuốc trong việc đánh giá và kiểm soát đau trong ung thư.
Bảng 3. Lượng hóa mức độ đau khi kết hợp các phương thức đánh giá

TÀI LIỆU THAM KHẢO
Nguyễn Bá Đức, Trần Văn Thuấn, Nguyễn Tuyết Mai (2010). Điều trị nội khoa bệnh ung thư. Nhà xuất bản Y học.
Mai Trọng Khoa (2014). Hướng dẫn chẩn đoán và điều trị một số bệnh ung bướu. Nhà xuất bản Y học.
Trần Văn Thuấn, Lê Văn Quảng, Nguyễn Tiến Quang (2019). Hướng dẫn chẩn đoán điều trị bệnh ung thư thường gặp. Nhà xuất bản Y học.
Bùi Diệu và cs (2016). Hướng dẫn chẩn đoán và điều trị các bệnh ung thư thường gặp. Nhà xuất bản Y học.
Mai Trọng Khoa, Nguyễn Xuân Kử (2012). Một số tiến bộ về kỹ thuật xạ trị ung thư và ứng dụng trong lâm sàng. Nhà xuất bản Y học.
Mai Trọng Khoa và cộng sự (2012). Y học hạt nhân (Sách dùng cho sau đại học). Nhà xuất bản Y học.
Gia Cường (2001). Đau. Nhà xuất bản Y học.
Hagop M. Kantarjian, Robert A. Wolff, Charles A. Koller (2006). The MD Anderson manual of medical oncology. McGraw - Hill.
National Comprehensive Cancer Network (2019). Adult cancer pain, version 3.2019. NCCN Clinical Practice Guideline in Oncology.
Vincent T DeVita, Theodore S. Lawrence, Steven A. Rosenberg (2014). Cancer Principles and Practice of Oncology, 10th edition. Lippincott Ravell publishers. Philadelphia, United.
Oxycontin Prescribing information Viet Nam (2015).
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh
.png)


.png)





