️ Chẩn đoán X quang tuyến ức (P2)
CÁC PHƯƠNG PHÁP X QUANG TUYẾN ỨC.
Chụp X quang lồng ngực chuẩn:
Kỹ thuật chụp:
Có thể chụp lồng ngực với điện áp thông thường (tia mềm) hoặc chụp lồng ngực với điện áp cao. ở các nước tiên tiến, hiện nay người ta chủ trương chụp với điện áp cao. Lợi thế của kỹ thuật chụp lồng ngực điện áp cao chủ yếu là bộc lộ các đường bờ của trung thất.
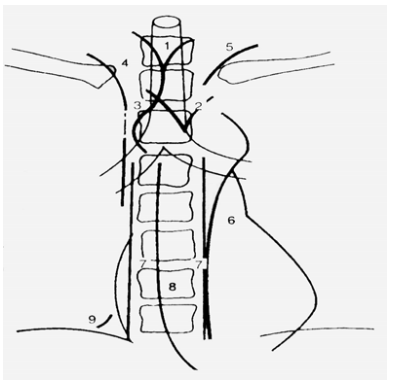
Đường trung thất trước (1)
Đường trung thất sau (2)
Đường cạnh tĩnh mạch đơn (3)
Các đường mạch máu trên (4) (5)
Đường cạnh động mạch chủ (6)
Đường cạnh cột sống trái (7)
Đường cạnh thực quản (8)
Đường cạnh tĩnh mạch chủ dưới (9)
Chẩn đoán:
Thay đổi các đường bờ của trung thất.
Tuyến ức to có thể phát triển vượt bờ trung thất ở bình diện thẳng thể hiện dưới các dạng:
Khối mờ lồi về phía bờ phải trung thất.
Khối mờ lồi về phía bờ trái trung thất.
Khối mờ phát triển đều sang cả hai phía bờ của trung thất.
Đặc điểm của khối mờ là cản quang thuần nhất, bờ phía phổi thể hiện rõ, bờ phía trung thất không xác định chồng lên bóng trung thất. Trên bình diện nghiêng, khối mờ giới hạn phía trước rõ, phía sau không rõ.
Chẩn đoán định khu:
Khối mờ đa số nằm ở trung thất trước, có thể ở tầng trên, hay gặp ở tầng giữa, hiếm khi thấy ở tầng dưới của trung thất.
Để giúp chẩn đoán phân biệt, người ta đã xếp loại định khu giải phẫu các khối u ở trung thất như sau:
Vôi hoá tuyến ức: gặp không nhiều trong u tuyến ức. Hình ảnh vôi hoá tuyến ức tồn tại dưới dạng các vỏ bọc quanh tuyến ức (vỏ trứng gà) hoặc rải rác hình nốt, hoặc như vẩy cá. Vị trí đám vôi hoá cũng chỉ xuất hiện trong phạm vị của tuyến. Vôi hoá tuyến thường xảy ra ở những người nhiều tuổi bị u tuyến ức (trên 40). Hiện tượng vôi hoá của tuyến ức cũng không nói lên được u lành hay u ác. Mặt khác, hiện tượng vôi hoá không đều ở trung thất không chỉ đơn thuần do tuyến ức mà còn do từ nhiều cơ quan khác: như vôi hoá hạch trung thất, vôi hóa và hình ảnh cản quang của xương, răng trong u quái... Để góp phần xác định hiện tượng vôi hoá do u tuyến ức có thể chỉ định chụp bơm khí trung thất.
Phản ứng phế mạc trong trường hợp tuyến ức xâm nhập trực tiếp hoặc một khu trú của u tuyến ức vào phế mạc (greff pleural). Tuy dấu hiệu này rất hiếm gặp.
Bảng chẩn đoán phân biệt:
|
Vị trí |
Căn nghuyên |
Chẩn đoán phân biệt |
|
|
Trung thất trước |
Tầng trên |
Phì đại tuyến ức. Bướu cổ chìm. |
Di dạng mạch máu. Phồng động mạch thân cánh tay. |
|
Tầng giữa |
U tuyến ức. U quái. |
Phồng động mạch chủ lên. U mỡ trung thất. |
|
|
Tầng dưới |
Kén ngoại tâm mạc. |
Phồng ĐM, thoát vị cơ hoành. |
|
|
Trung thất giữa |
Hạch và u hạch. |
Ung thư phổi phế quản. Giãn quai ĐMC và ĐM. |
|
|
Trung thất sau |
Tầng trên |
U thần kinh. |
áp xe lạnh do lao cột sống. U màng não tuỷ. |
|
Tầng giữa |
U thần kinh. U bào thai. |
U cột sống.
|
|
|
Tầng dưới |
U thần kinh. |
Thoát vị cơ hoành. |
|
Bướu giáp xâm nhập lồng ngực (intrathoracic thyroid tumor):
Đám mờ thường ở trên trung thất, làm di chuyển đường bờ trung thất, đặc biệt là khí quản; đám mờ di động khi nuốt trên màn chiếu X quang. Bờ u phía phổi có dạng lồi kiểu “cốc sâm banh”. Dấu hiệu cổ-ngực dương tính.
U thần kinh (neurinoma):
Hầu hết các u có nguồn gốc thần kinh đều khu trú ở trung thất sau (có thể ở tầng trên và tầng giữa, hiếm khi ở tầng dưới). Khối mờ tròn rõ chồng lên cột sống (trên bình diện nghiêng) hay cạnh cột sống (trên bình diện thẳng), kích thước cỡ bằng hòn bi-a đến những u có kích thước lớn bằng quả đại bác cỡ 100mm.
Túi phồng quai động mạch chủ (aneurysm):
Hình mờ có bờ rõ, dạng hình thoi. Chụp phim lồng ngực với kỹ thuật sử dụng điện cao áp cho thấy đường bờ của hình mờ tiếp liền với bờ động mạch chủ; khi chiếu thấy đập theo nhịp tim.
Kén biểu bì và các loại u quái ở trung thất (dermoide cyste):
Loại này đôi khi khó phân biệt với u tuyến ức nếu không có dấu hiệu cản quang của xương, răng.
Hạch bệnh lý ở trung thất: rất hay gặp ở trung thất, thường gặp ở trung thất giữa, bờ hình đa cung.
Sarcoma máu, Hodgkin và không Hodgkin.
Ung thư phổi– phế quản.
Cần chú ý, hầu hết các u tuyến ức thường xuất phát ở một thuỳ và một cực của tuyến nên hình ảnh X quang trên phim chụp lồng ngực chuẩn thường bè to ở một bờ của trung thất.
Hình ảnh X quang của một phì đại tuyến ức ở trẻ nhỏ do tăng sản thường có các dấu hiệu sau đây:
Dấu hiệu “tim-tuyến ức”: bóng tuyến ức to chùm lên toàn bộ mặt trước tim. Phim chụp lồng ngực chuẩn nhìn thẳng thấy bóng tim và trung thất to có dạng hình thang, hai bóng của tim gần thẳng, trải từ nền cổ đến nền tim. Bờ ngoài của bóng mờ có thể có những vết lõm liên tục do vết ấn của sụn sườn. Nhìn trên bình diện nghiêng thấy bóng tim và bóng tuyến ức chồng lên nhau, nó chỉ tách ra khi chụp có bơm khí trung thất. Bơm khí trung thất dễ thực hiện ở trẻ nhỏ và là biện pháp rất cần thiết để phân biệt phì đại tuyến ức và tim to. Khi đó trên bình diện thẳng thấy tuyến tách ngang ra làm thành hình ảnh “cánh thần tiên” hay dấu hiệu Spinnaker. Với bơm khí trung thất kết hợp các tư thế chụp chếch, tuyến ức to ở trẻ nhỏ tách khỏi tim.
Hình ảnh đặc hiệu của một tuyến ức to ở trẻ nhỏ trên phim chụp lồng ngực chuẩn được các tác giả cổ điển mô tả là hình mờ dạng “khăn voan” hay đám mờ hình tam giác ba cạnh, hình thước thợ chồng lên bờ phải rốn phổi, người ta còn gọi là hình ảnh cánh buồm (Sail like shadow). Các hình này thấy được ở trẻ em dưới 12 tháng tuổi là bình thường, nhưng sau 4 tuổi tỷ lệ này còn 1/2 trường hợp.
Do sự thoái triển của tuyến ức, phía sau xương ức dần dần sẽ tạo nên khoảng sáng sau ức. Khoảng sáng này do các túi bịt của khoang phế mạc phía trước cùng với phổi lấn sâu vào trung thất tạo nên. Do vậy, trên phim chụp lồng ngực nghiêng ở người trưởng thành, khoảng sáng sau xương ức dễ nhận rõ hơn ở trẻ nhỏ.
Chụp X quang lồng ngực các tư thế bổ sung:
Ngoài tư thế chụp lồng ngực thẳng, nghiêng thông thường, người ta có thể sử dụng các tư thế chụp bổ sung này có tác dụng làm rõ bờ tuyến trong những trường hợp tuyến to đã gây vượt bờ trung thất.
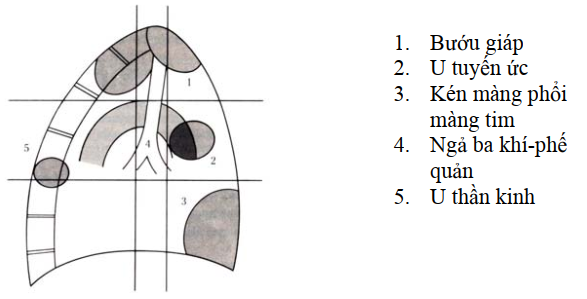
Hình: Vị trí hay gặp của các u trung thất
Chụp mạch máu tuyến ức chọn lọ:
Để chẩn đoán các biến đổi ở tuyến ức, người ta có thể tiến hành chụp mạch máu tuyến ức chọn lọc theo hai phương pháp:
Chụp tĩnh mạch tuyến ức chọn lọc (Thymic selectiv phlebography): Đưa sonde vào tĩnh mạch chủ trên theo đường chọc kim ở tĩnh mạch bẹn hoặc tĩnh mạch cánh tay-đầu, sau đó luồn sonde vào tĩnh mạch tuyến ức.
Chụp động mạch tuyến ức chọn lọc (thymic selective arteriography): có thể chọc kim ở động mạch nách (phương pháp Redner) để đưa sonde vào động mạch tuyến ức.
Chẩn đoán những biến đổi tuyến ức dựa trên những thay đổi ở mạch máu của tuyến ức như mạch tân tạo (trong tăng sản tuyến ức), mạch bệnh lý (trong u), mạch bị xô đẩy hoặc tạo vùng vô mạch (trong u hoặc kén).
Mặc dù có nhiều ưu điểm trong chẩn đoán, chụp mạch tuyến ức chọn lọc không thể triển khai được rộng rãi vì thao tác kỹ thuật phức tạp và tốn kém.
Chụp X quang cắt lớp vi tính (CLVT) (computed tomography scanner)
Chụp CLVT ra đời từ năm 1971. Chỉ một vài năm sau, CLVT đã được ứng dụng trong chẩn đoán tuyến ức dựa vào sự thay đổi về tỷ trọng của tổ chức. Chụp CLVT cho hình ảnh tuyến ức với độ tin cậy cao trong chẩn đoán.
Với sự hỗ trợ của thuốc cản quang qua tiêm đường tĩnh mạch, người ta có thể đánh giá được các thay đổi về mặt bản chất của tuyến (u dạng đặc, dạng kén...). Đặc biệt, dựa vào đặc điểm về tỷ trọng chụp CLVT, người ta có thể xác định được những trường hợp u tuyến ức nằm ở những vị trí bất thường (như trong khoang phế mạc hoặc trong ổ bụng) cũng như tình trạng xâm nhập của tuyến ức vào các tạng lân cận (như tĩnh mạch vô danh, quai động mạch chủ ...).
Tuy nhiên, với các lớp cắt theo thiết diện ngang của cơ thể (transaxial) nên ảnh chụp CLVT không cho thấy được chiếu dài của tuyến một cách đầy đủ trên một lớp chụp. Vì vậy cần phải thực hiện phép tái tạo ảnh theo bình diện dọc khi dựng hình.
Chụp cắt lớp vi tính kết hợp bơm khí trung thất:
Bơm khí vào khoang trung thất nhằm tạo ra một đối quang âm tính của khí với cản quang phần mềm của các tạng ở trung thất. Mặt khác, áp lực của khí còn có tác dụng bóc tách, tạo ra ranh giới giữa các tạng mà kỹ thuật chụp X quang thông thường không thể thấy được. Vì thế, ngay từ đầu, phương pháp này được ứng dụng để xác định các khối u ở trung thất. Về sau, phương pháp này được nhiều chuyên gia X quang xem là phương pháp lựa chọn để xác định hình thể tuyến khi trên phim chụp lồng ngực chuẩn cho kết quả âm tính.
Qui trình kỹ thuật:
Bơm khí trung thất:
Chỉ định: Tất cả các bệnh nhân nhược cơ từ nhóm I đến nhóm III. Đối với những bệnh nhân nghi u tuyến ức đã có khối mờ lớn ở trung thất trên phim X quang lồng ngực thông thường, chỉ định bơm khí trung thất phải hết sức dè dặt.
Chống chỉ định:
Nhược cơ giai đoạn 4 có đe doạ suy hô hấp, tuần hoàn.
Những trường hợp u tuyến ức to đã có chèn ép trung thất.
Những bệnh nhân đang có bệnh lý cấp tính khác.
Chuẩn bị bệnh nhân:
Bệnh nhân phải nhịn ăn sáng hôm làm thủ thuật.
Tiêm dưới da một ống atropin, có thể bổ sung thuốc điều trị kháng cholinesteraza trước khi làm thủ thuật đối với các trường hợp nhược cơ nặng. Đặc biệt, cần giải thích cho bệnh nhân trước khi làm thủ thuật không để cho bệnh nhân vì cảm giác tức ngực khi bơm khí vào trung thất mà lo lắng ảnh hưởng đến thao tác kỹ thuật.
Kỹ thuật bơm khí:
Bệnh nhân nằm ngửa trên bàn, ưỡn cổ và ngực. Đầu được hạ thấp hơn mặt bàn khoảng 100 hoặc bằng cách kê một đệm gối sau lưng sát vùng hai xương bả.
Bác sỹ ngồi bên trái phía đầu bệnh nhân, y tá đứng bên phải bệnh nhân. Sau khi gây tê tại chỗ ở hõm ức sát bờ trên cán xương ức. Dùng kìm bẻ gập kim một góc 1300 và chọc qua da, rà sát kim mặt sau xương ức. Hướng góc mở 1300 của kim ra trước. Chọc sâu kim khoảng 3cm. Y tá dùng kìm cố định ở đốc kim. Nếu có máu ra theo kim cần lùi kim và thay đổi hướng chọc.
Trước khi bơm khí vào trung thất cần tiêm vào theo kim một lượng novocain 0,25% từ 1 - 2ml, vừa có tác dụng gây tê tại chỗ, vừa để thử xem áp lực bơm vào có nhẹ tay không, nếu cảm thấy nhẹ tay thì mới bơm khí vào.
Có thể sử dụng khí CO2 hoặc khí trời được lọc qua 5 lớp gạc nhúng cồn để tiệt khuẩn. Mỗi lần bơm vào khoảng 50cm3, áp lực bơm 30cm3/1 phút. Khi rút bơm tiêm để lấy khí cần khoá đầu kim tránh khí thoát ra ngoài. Tổng lượng khí bơm vào từ 150 - 200 cm3 (tuỳ sức chịu đựng của người bệnh).
Sau khi bơm khí, bệnh nhân cần được nằm nghỉ khoảng 15 phút tại giường.
Kỹ thuật chụp CLVT:
Thời điểm chụp CLVT được tiến hành sau khi bơm khí 15 - 30 phút. Tư thế khi chụp CLVT tuyến ức bệnh nhân nằm ngửa, các lớp cắt có độ dày từ 3 - 5 mm, bước nhảy 3 - 5 mm.
ảnh phải được tái tạo theo bình diện dọc để xác định chiều dài của tuyến.
Về chẩn đoán:
U tuyến ức thường có kích thước lớn, gây lồi ở một cực và ở một thuỳ của tuyến, vì vậy thường làm cho bóng trung thất to về một bờ (bờ phải hoặc bờ trái). U có tỷ trọng phần mềm hoặc đôi khi có vôi hoá ở trong u. Nếu có biểu hiện xâm nhập, bờ u sẽ dính vào các tạng ở bờ sau tuyến như quai động mạch chủ, bờ trước tim...
Tăng sản tuyến ức: Tuyến ức thường to đều toàn bộ tuyến và to cả hai thuỳ, không có biểu hiện xâm lấn.
Tồn tại tuyến ức: Trên phim chụp chỉ cho thấy hình ảnh các giải mờ nhỏ có kích thước vài milimet chiều dày trước sau.
Kỹ thuật tạo ảnh khác về tuyến ức:
Chụp nhấp nháy đồng vị phóng xạ (scintigraphy):
Từ năm 1967, Monod và Kateb đã sử dụng đồng vị phóng xạ thuỷ ngân 197 để ghi xạ đồ tuyến ức. Những năm gần đây, người ta sử dụng Seleno methionin. Hình ảnh xạ đồ không cho phép xác định bản chất u có thuộc tuyến ức hay không mà chỉ nói lên được tính chất lành hay ác của u dựa vào độ tập trung phóng xạ và thời gian tồn đọng của nó ở tổ chức.
Tạo ảnh bằng cộng hưởng từ (magnetic resonance imaging – MRI)
Cộng hưởng từ được phát minh từ năm 1981. Cộng hưởng từ đang được xem là một trong các kỹ thuật hiện đại nhất trong việc tạo hình ảnh y học nhờ ưu điểm hiện hình phần mềm và tạo ảnh theo lớp cắt dọc (sagittal). ở bình diện nghiêng, hình tuyến ức trên ảnh chụp cộng hưởng từ cho phép xác định chiều dài trên, dưới, chiều dày trước sau của tuyến.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









