️ Giải phẫu bệnh học: Bệnh lý thân tử cung
Tử cung ở người trưởng thành có hình quả lê gồm phần CTC và thân tử cung. Buồng tử cung có hình tam giác, lót bởi nội mạc tử cung, bao xung quanh là thành cơ dày và ngoài cùng là lớp thanh mạc (Hình 19). Nội mạc tử cung có cấu tạo gồm các tuyến nội mạc và mô đệm nội mạc. Trong giai đoạn hoạt động sinh dục, nội mạc sẽ có những biến đổi theo chu kỳ dưới ảnh hưởng của nội tiết tố estrogen và progesterone từ buồng trứng. Một chu kỳ của nội mạc tử cung (chu kỳ kinh nguyệt) gồm có 3 kỳ: phát triển, chế tiết và hành kinh. Trong kỳ hành kinh, 2/3 trên của lớp nội mạc - gọi là lớp chức năng sẽ bong tróc ra, chỉ còn lại lớp đáy.
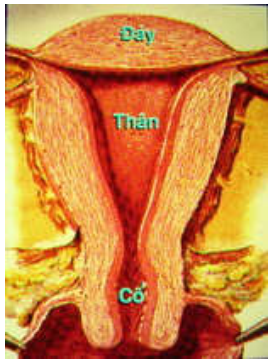
Hình 19: Sơ đồ cấu trúc tử cung
VIÊM
Viêm nội mạc tử cung có thể gây sốt, đau bụng vùng chậu và thường có xuất huyết tử cung bất thường.
Viêm nội mạc tử cung cấp tính (acute endometritis):
Viêm nội mạc tử cung cấp thường xảy ra sau sẩy thai, sau sinh và dùng dụng cụ trong tử cung (nạo buồng tử cung - đặt vòng tránh thai - khoét chóp). Tác nhân gây viêm thường là liên cầu trùng, tụ cầu trùng, lậu cầu trùng và Clostridium welchii đi từ CTC lên. Khảo sát vi thể có thể thấy bạch cầu đa nhân tập trung thành ổ trong mô đệm, tạo thành các ổ áp xe nhỏ hoặc ứ trong lòng các ống tuyến, làm vỡ ống tuyến. (hình 20B)
Nạo sinh thiết buồng tử cung giúp chẩn đoán và góp phần điều trị nhờ lấy ra được các mô hoại tử trong lòng tử cung.
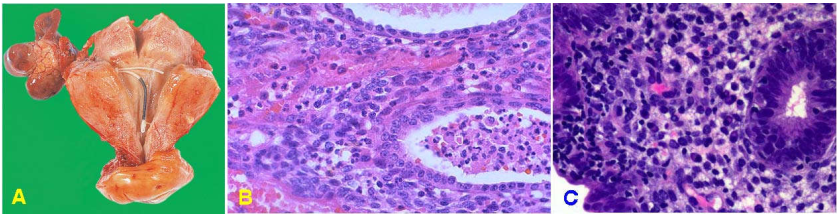
Hình 20: Vòng tránh thai trong tử cung (A); Viêm nội mạc tử cung cấp tính, mủ trong lòng ống tuyến và mô đệm nội mạc tử cung (B). Viêm nội mạc tử cung mạn tính (C)
Viêm nội mạc tử cung mãn tính (chronic endometritis):
Viêm nội mạc tử cung mãn tính thường gặp trong trường hợp sót nhau sau sẩy thai, sau sinh, viêm vùng chậu, tử cung có vòng tránh thai. Tác nhân gây viêm mãn tính thường là vi khuẩn thông thường, nhưng cũng có thể do một số tác nhân đặc biệt như vi khuẩn lao, Chlamydia trachomatis, 1 số loại virút như HPV, virút Herpes Simplex, Cytomegalovirus; trong nhiều trường hợp không tìm thấy được các tác nhân gây bệnh. Trên vi thể, nội mạc tử cung thấm nhập nhiều tế bào viêm đơn nhân như tương bào, limphô bào. Tình trạng viêm làm các tuyến trưởng thành ở nhiều mức độ khác nhau và các tế bào mô đệm biến dạng thành hình thoi nên khó đánh giá giai đoạn nội tiết của nội mạc (hình 20C).
BỆNH TUYẾN CƠ (ADENOMYOSIS):
Bệnh tuyến cơ là tình trạng có các ổ tuyến và mô đệm nội mạc bình thường nằm sâu trong lớp cơ tử cung. Khoảng 1/5 các trường hợp cắt tử cung phát hiện thấy có bệnh tuyến cơ. Bệnh sinh không rõ. Bệnh nhân không có triệu chứng hoặc bị đau mỗi khi hành kinh do máu kinh nguyệt bị kẹt trong lớp cơ.
Hình thái tổn thương:
Đại thể: tử cung to thường ở thành sau, mặt cắt cơ tử cung có dạng bè, mềm, có thể có những vùng màu vàng nâu, tạo nang nhỏ.
Vi thể: có sự tăng sinh các ổ tuyến và mô đệm nội mạc nằm xen giữa lớp cơ, tuyến nội mạc thường ở kỳ phát triển (Hình 21).
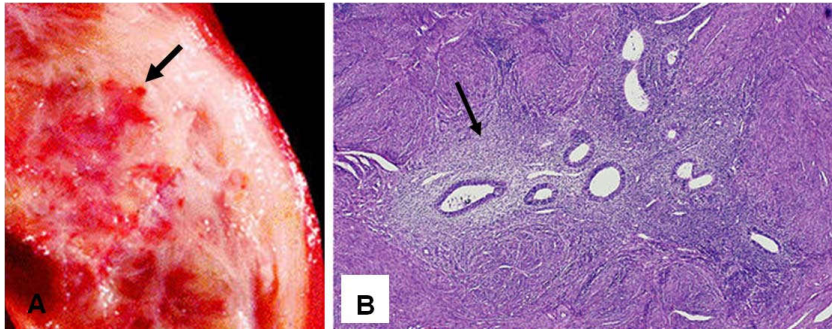
Hình 21: Hình ảnh đại thể của bệnh tuyến trong cơ (A); Các ổ nội mạc trong cơ tử cung (mũi tên, B)
LẠC NỘI MẠC TỬ CUNG (ENDOMETRIOSIS):
Là tình trạng có các ổ tuyến và mô đệm nội mạc bình thường nằm ngoài tử cung. Tình trạng này xảy ra ở 5-10% phụ nữ trong tuổi sinh đẻ và sẽ biến mất khi mãn kinh. Vị trí lạc nội mạc thường gặp là ở mặt ngoài buồng trứng, dây chằng rộng, vòi trứng, bàng quang, trực tràng, túi cùng Douglas. Cơ chế gây lạc nội mạc có lẽ do các mảnh nội mạc bong ra khi hành kinh đã đi ngược vòi trứng đến cấy ghép lên các vị trí nói trên. Triệu chứng lâm sàng nổi bật của lạc nội mạc là tình trạng đau bụng khi hành kinh, 1/3 bệnh nhân bị vô sinh.
Hình thái tổn thương:
Đại thể: các ổ lạc nội mạc có mầu vàng nâu, xanh nâu, hoặc đỏ, có thể hoá bọc, trong chứa dịch xuất huyết cũ (do xuất huyết khi hành kinh).
Vi thể: các đám tuyến và mô đệm nội mạc, mô sợi xung quanh, có nhiều đại thực bào ứ đọng hemosiderin (Hình 22).
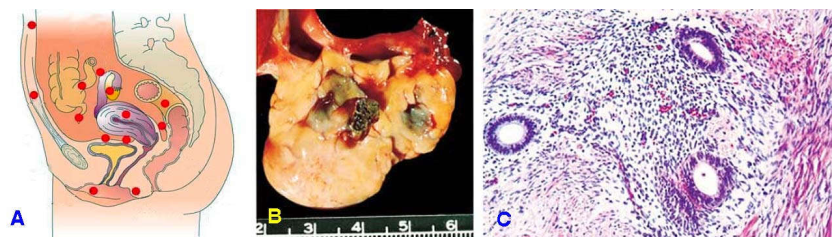
Hình 22: Các vị trí lạc nội mạc tử cung (chấm đỏ, A); Các nốt lạc nội mạc mầu nâu xanh ở buồng trứng (B); Các đám tuyến và mô đệm nội mạc tử cung ở trong mô đệm buồng trứng (C)
TĂNG SẢN NỘI MẠC TỬ CUNG (ENDOMETRIAL HYPERPLASIA):
Bình thường, tác động kích thích gây tăng sản của estrogen trên nội mạc tử cung sẽ bị kiềm chế bởi tác động bảo vệ của progesteron. Khi nồng độ estrogen tăng quá cao và đủ lâu so với nồng độ progesteron, các tuyến nội mạc sẽ bị kích thích quá mức, gây ra tăng sản nội mạc tử cung. Các nguyên nhân gây tăng sản nội mạc tử cung gồm: các chu kỳ không rụng trứng, hội chứng buồng trứng đa nang, các khối u buồng trứng tiết estrogen (u tế bào hạt), điều trị bằng estrogen, béo phì. Tăng sản nội mạc tử cung thường gặp ở phụ nữ quanh tuổi mãn kinh.
Hình thái tổn thương:
Đại thể: lớp nội mạc có thể dày toàn bộ hoặc khu trú dưới dạng giống một polyp, mật độ mềm, màu hồng nhạt. Khi nạo sinh thiết ra được nhiều mô hơn bình thường.
Vi thể: dựa trên hình thái tế bào và cấu trúc tuyến, phân biệt các loại tăng sản nội mạc tử cung sau (theo Tổ chức Y tế Thế giới):
Tăng sản đơn giản
Tăng sản phức tạp
Tăng sản đơn giản không điển hình
Tăng sản phức tạp không điển hình
Tăng sản đơn giản (simple hyperplasia without atypia): là loại tăng sản nội mạc tử cung thường gặp nhất. Các tuyến nội mạc gia tăng số lượng so với mô đệm, tế bào tuyến có nhân kéo dài, đều, lệch về cực đáy, giả tầng. Các tuyến dãn nở tạo bọc, kích thước to nhỏ không đều, thường có góc hoặc chồi, mô đệm quanh tuyến còn nhiều.
Tăng sản phức tạp (complex hyperplasia without atypia): hình thái tế bào tuyến cũng giống như trong tăng sản đơn giản điển hình, nhưng cấu trúc tuyến phưc tạp hơn. Tuyến tăng sản phân nhánh phức tạp, nằm chen chúc nhau, với ít mô đệm quanh tuyến.
Tăng sản không điển hình (atypical hyperplasia): tế bào tuyến không điển hình tăng sản chồng chất nhiều lớp tế bào, nhân to tròn, nhiễm sắc chất thô, hạch nhân rõ, mất phân cực, tỉ lệ phân bào tăng. Cấu trúc tuyến có thể đơn giản (gọi là tăng sản đơn giản không điển hình) hoặc phức tạp (gọi là tăng sản phức tạp không điển hình). Tăng sản phức tạp không điển hình thường gặp hơn so với tăng sản đơn giản không điển hình. (Hình 23)
Chỉ có 2% tăng sản nội mạc đơn giản và phức tạp tiến triển thành carcinôm, trong khi có đến 23% tăng sản không điển hình tiến triển thành carcinôm.
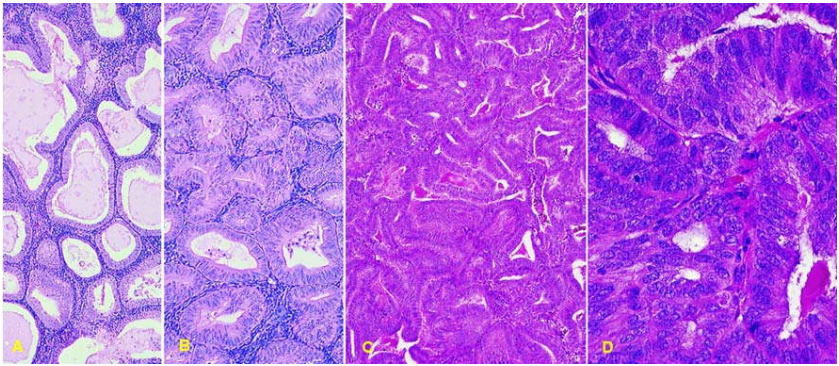
Hình 23: Tăng sản nội mạc tử cung đơn giản (A); Tăng sản phức tạp (B); Tăng sản phức tạp không điển hình, độ phóng đại nhỏ (C) và độ phóng đại lớn (D).
U LÀNH
Polýp nội mạc tử cung
Polyp nội mạc tử cung là một u thật, do sự tăng sinh của các tế bào mô đệm nội mạc có tính chất đơn dòng. Thường gặp ở phụ nữ quanh tuổi mãn kinh, polýp nội mạc có thể gây xuất huyết tử cung bất thường.
Hình thái tổn thương:
Đại thể: polyp thường ở đáy tử cung, kích thước khoảng 0,5-3 cm, polyp lớn có thể thò ra ngoài âm đạo qua lỗ CTC. (Hình 24)
Vi thể: polyp có mô đệm xơ, nhiều mạch máu thành dày. Trong mô đệm có nhiều tuyến nội mạc giãn rộng. Bề mặt polyp phủ lớp biểu mô nội mạc thường bị loét tróc hoặc xuất huyết.
Polýp nội mạc là 1 u lành tính; tuy nhiên, khoảng 0,5% polýp có kèm theo một carcinôm tuyến.
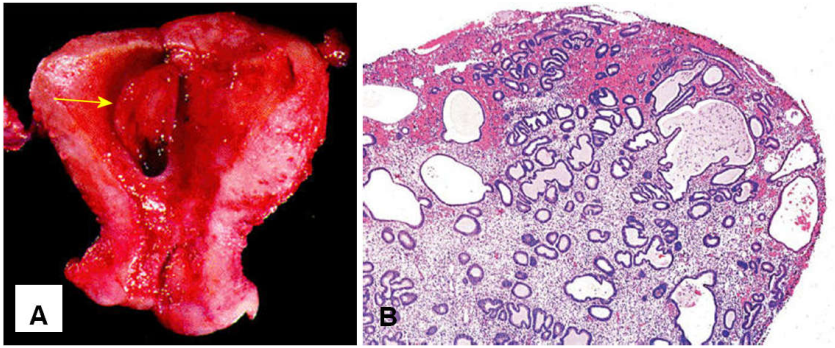
Hình 24: Đại thể và vi thể của một polýp nội mạc ở đáy tử cung.
U cơ trơn tử cung (uterine leiomyoma):
Là loại u thường gặp nhất ở tử cung. Nếu gộp luôn những trường hợp u nhỏ vài milimét thì có đến 75% phụ nữ trên 30 tuổi có u cơ trơn tử cung. Estrogen kích thích u phát triển. U lớn nhanh khi có thai và thoái triển dần sau mãn kinh. U có thể không có triệu chứng hoặc gây đau trằn bụng dưới, ra huyết âm đạo bất thường. U dưới nội mạc tử cung thường gây xuất huyết do chèn ép nội mạc. Các u lớn làm biến dạng tử cung và phát hiện được khi thăm khám vùng chậu.
Những u có cuống có thể bị xoắn và hoại tử do nhồi máu.
Hình thái tổn thương:
Đại thể: thường có nhiều u. U hình tròn, chắc, giới hạn rõ với mô cơ xung quanh. Mặt cắt trắng xám, có dạng cuộn. Kích thước từ vài mm đến 30 cm. U có thể nằm trong cơ, dưới nội mạc và dưới thanh mạc. U dưới nội mạc có thể có dạng polýp, thò ra ngoài âm đạo qua lỗ CTC, gọi là u cơ trơn xuất ngoại. U có thể xuất huyết khu trú, hoại tử, thoái hoá bọc hay hyalin.
Vi thể: tế bào u hình thoi giống tế bào cơ trơn với nhân hình bầu dục có 2 đầu tù, bào tương nhiều, ưa eosin. Tỉ lệ phân bào thấp. Tế bào u xếp thành bó. Trong hơn 60% u cơ trơn tử cung có hiện tượng thoái hoá hyalin và xơ hoá; 10% u cơ trơn có xuất huyết khu trú; 4% có thoái hoá bọc và hoá vôi (hình 25).
Điều trị bằng phẫu thuật bóc tách u hoặc cắt bỏ toàn bộ tử cung khi u quá lớn.
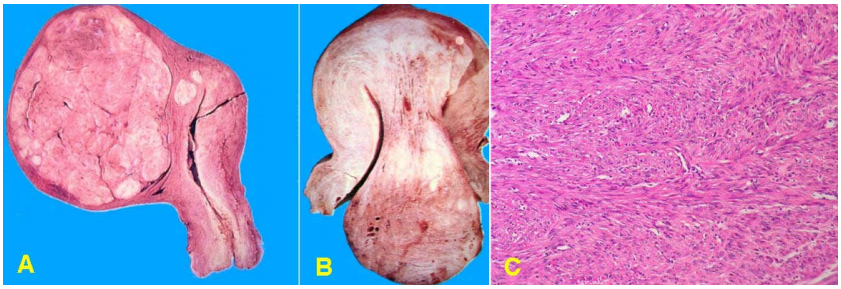
Hình 25: U lành cơ trơn thân tử cung có giới hạn rõ (A); U dạng polyp thò ra âm đạo (B); Tế bào u hình thoi, nhân hình bầu dục, xếp thành bó (C)
U ÁC
Ung thư của thân tử cung đa số là carcinôm tuyến nội mạc; các loại u ác khác như sarcôm mô đệm nội mạc, carcinôsarcôm, v.v. chỉ chiếm không quá 2 %.
Carcinôm tuyến nội mạc tử cung (endometrial adenocarcinoma):
Carcinôm nội mạc tử cung chiếm tỉ lệ 7% ung thư xâm nhập ở phụ nữ. Tần suất mắc bệnh cao ở châu Âu và Bắc Mỹ nhưng thấp ở châu Á, châu Phi và Nam Mỹ. Bệnh thường xảy ra trong độ tuổi 55-65, ít thấy ở phụ nữ < 40 tuổi. Ghi nhận có sự gia tăng tần suất ung thư này ở những người mắc bệnh béo phì, tiểu đường, cao huyết áp, độc thân không con.
Cơ chế bệnh sinh:
Có nhiều bằng chứng cho thấy mối liên quan giữa tăng sản nội mạc tử cung và carcinôm tuyến nội mạc:
Ở những người béo phì hoặc bị rối loạn kinh nguyệt do chu kỳ không rụng trứng, có sự gia tăng xuất độ của cả 2 bệnh lý, tăng sản nội mạc và carcinôm tuyến nội mạc.
Nguy cơ carcinôm tuyến nội mạc gia tăng ở những trường hợp u buồng trứng có chế tiết estrogen (u tế bào hạt) và ở những người có dùng liệu pháp hormôn estrogen thay thế để điều trị một số bệnh, thí dụ như rối loạn tiền mãn kinh.
Do vậy, phân biệt 2 nhóm carcinôm tuyến nội mạc tử cung:
Nhóm có liên quan với tình trạng kích thích estrogen kéo dài và tăng sản nội mạc tử cung: u thường có độ biệt hoá cao, diễn tiến chậm và tiên lượng tốt. Nhóm này chiếm 80-85% các trường hợp carcinôm tuyến nội mạc, bệnh nhân thường trẻ tuổi hơn nhóm sau.
Nhóm không có liên quan với tình trạng kích thích estrogen và không có tăng sản nội mạc tử cung: u có độ biệt hoá kém, tiên lượng xấu. Nhóm này chiếm 10-15% các trường hợp carcinôm tuyến nội mạc, bệnh nhân thường lớn tuổi, đã mãn kinh và có nội mạc tử cung teo đét.
Hình thái tổn thương:
Đại thể: u có dạng polyp hoặc một đám sần sùi ăn lan toàn bộ lớp nội mạc tử cung. U phát triển xâm nhập trực tiếp qua thành cơ tử cung vào các cấu trúc xung quanh tử cung; u có thể theo ống dẫn trứng lan tràn vào trong ổ bụng. Ở giai đoạn muộn, ung thư di căn đến các hạch vùng như hạch chậu, hạch bẹn; di căn theo đường máu đến phổi, gan, xương hoặc não.
Vi thể: hình ảnh thay đổi tùy theo mức độ biệt hoá.
Carcinôm biệt hoá tốt (grad 1): tế bào ung thư ít dị dạng, đa số tạo lập được ống tuyến, có khi xếp thành dạng nhú hay dạng sàng, chỉ có <5% là các đám đặc.
Carcinôm biệt hoá vừa (grad 2): tỉ lệ đám đặc tế bào trong mô bướu từ 5-50%, nhân tế bào dị dạng ít hoặc trung bình.
Carcinôm biệt hoá kém (grad 3): tỉ lệ đám đặc >50% mô bướu, tế bào rất dị dạng, nhiều phân bào. (Hình 26)
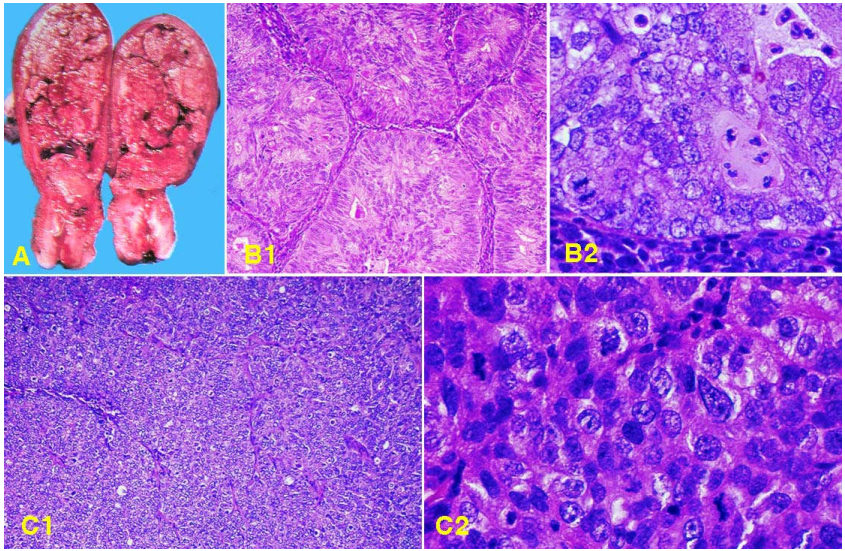
Hình 26: Carcinôm tuyến nội mạc tử cung có chồi sùi lấp hết lòng tử cung (A); Loại biệt hoá tốt tạo được ống tuyến, độ phóng đại nhỏ (B1) và lớn ( B2); Loại biệt hoá kém chủ yếu là các đám đặc, độ phóng đại nhỏ (C1) và lớn (C2).
Liên hệ lâm sàng: Carcinôm tuyến nội mạc làm tử cung to ra, gây xuất huyết âm đạo bất thường kèm nhiều huyết trắng; để chẩn đoán, cần phải nạo sinh thiết buồng tử cung. Điều trị bằng phẫu thuật cắt tử cung và 2 phần phụ, có hoặc không kết hợp với xạ trị và hoá trị, tuỳ theo mức độ lan rộng của ung thư. Tỉ lệ sống thêm 5 năm có thể đạt đến 95% nếu ung thư giới hạn trong tử cung, nhưng chỉ còn 10-30% nếu đã lan rộng ra bên ngoài.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh






