️ Tổn thương huyết quản- huyết (P2)
HUYẾT KHỐI (THROMBOSIS):
Định nghĩa
Là sự hình thành 1 cục máu đông bất thường trong lòng hệ tuần hoàn của 1 người sống (tim, động mạch, tĩnh mạch, mao mạch); cục máu này luôn dính vào tế bào nội mô và được gọi là cục huyết khối (thrombus).
Huyết khối luôn có liên quan với 1 tổn thương nội mô vì chính tổn thương này đã khởi phát hoạt động của hệ thống cầm máu - đông máu đưa đến sự hình thành cục huyết khối.
Tóm tắt về quá trình cầm máu - đông máu bình thường (hình 7):
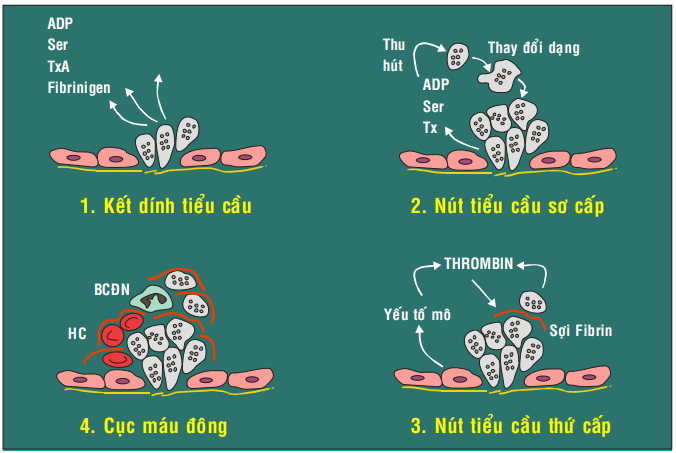
Hình 7: Quá trình cầm máu đông - máu bình thường
Tế bào nội mô (TBNM) tự nhiên có tính chống cầm máu - đông máu vì vậy ngăn cản sự hình thành cục máu đông trong lòng mạch máu bình thường.
Khi TBNM bị tổn thương để lộ màng đáy và các sợi collagen bên dưới, các tiểu cầu (TC) lập tức nhận biết, thay đổi hình dạng, thò ra các chân giả để bám vào vị trí tổn thương.
Sự kết dính với collagen làm TC được hoạt hóa và bắt đầu phóng thích ADP, seretonin, Ca++, fibrinogen từ các hạt trong bào tương đồng thời tổng hợp mới thromboxane A2. Phân tử ADP, seretonin và thromboxane A2 có tác dụng thu hút thêm các TC khác đến kết dính, kết quả hình thành 1 nút TC sơ cấp không bền bịt lên vị trí tổn thương.
Một phức hợp phospholipid trên bề mặt TC hoạt hóa sẽ hoạt hóa con đường đông máu nội sinh, các yếu tố mô (tissue factor) sản sinh từ TBNM tổn thương sẽ hoạt hóa con đường đông máu ngoại sinh, kết quả thành lập được thrombin.
Thrombin xúc tác phản ứng biến fibrinogen huyết tương thành fibrin. Dưới tác động của yếu tố làm bền vững fibrin (yếu tố XIII), các phân tử fibrin được trùng hợp với nhau thành sợi fibrin, đan kết thành 1 mạng lưới bao quanh nút TC, biến nút TC sơ cấp thành nút TC thứ cấp bền vững hơn, có khả năng bịt chắc chỗ thương tổn thành mạch để làm ngưng xuất huyết. Nếu tổn thương thành mạch quá lớn, quá trình đông máu sẽ được tiếp tục, tạo thành 1 mạng lưới fibrin lớn hơn kéo theo các tế bào máu vào trong các mắt lưới, kết quả hình thành 1 cục máu đông chồng lên nút TC để bịt kín tổn thương một cách chắc chắn hơn.
Sau khi đã làm ngưng được xuất huyết, hệ thống tiêu fibrin (plasminogen - plasmin) được hoạt hóa để làm tan nút TC và cục máu đông, khôi phục lại thành mạch và tái lập sự lưu thông máu như cũ. (Hình 8)
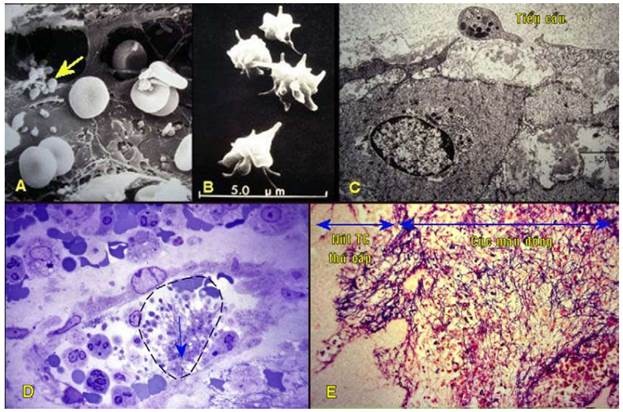
Hình 8: Tiểu cầu bình thường (mũi tên, A); Tiểu cầu thay đổi hình dạng (B); bám vào vị trí tổn thương (C); hình thành nút tiểu cầu thứ cấp (D); cục máu đông chồng lên nút tiểu cầu thứ cấp (E).
Cơ chế bệnh sinh
Có thể xem huyết khối là tình trạng bệnh lý của quá trình cầm máu - đông máu bình thường bởi vì nó dẫn đến sự thành lập 1 cục máu đông trong lòng mạch nhưng không nhằm mục đích cầm máu. Cục máu đông này được gọi là cục huyết khối, có thể được thành lập trong các trường hợp sau:
Tổn thương nội mô của hệ tim mạch do nhồi máu cơ tim, viêm nội tâm mạc, xơ vữa động mạch, v.v.
Rối loạn huyết động học: máu lưu thông theo kiểu xoáy (trong phình mạch máu) hoặc quá chậm chạp (trong rung nhĩ, sung huyết tĩnh) đều có thể làm tổn thương về cấu trúc hoặc chức năng của các TBNM, thuận lợi cho sự lắng đọng các TC và fibrin trên bề mặt TBNM.
Tình trạng máu tăng đông: máu dễ đông hơn bình thường do mất cân bằng giữa các yếu tố đông máu và chống đông máu.
Hình thái tổn thương
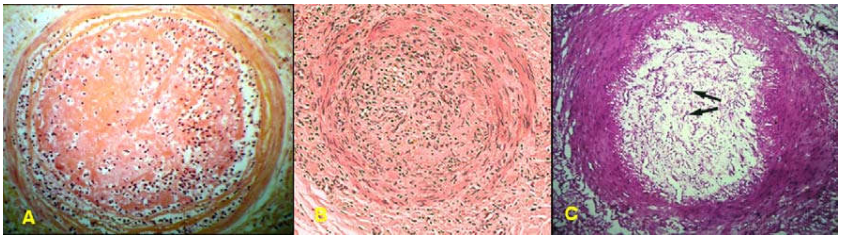
Cục huyết khối có thể xuất hiện ở bất kỳ nơi nào trong hệ tim mạch: buồng tim, động mạch, tĩnh mạch, mao mạch. Trong buồng tim và các động mạch lớn có thể thấy dạng huyết khối vách mạch do cục huyết khối chỉ bám 1 bên vách. Các cục huyết khối lớn trong buồng tim, động mạch chủ hoặc tĩnh mạch lớn có dạng phân lớp do sự sắp xếp xen kẽ các lớp TC mầu trắng với các lớp HC mầu đỏ, tạo thành các đường song song gọi là đường Zahn (Hình 9). Huyết khối trong các động mạch nhỏ hơn thường gây nghẽn mạch hoàn toàn hoặc không hoàn toàn. Huyết khối trong tĩnh mạch luôn luôn gây nghẽn mạch.
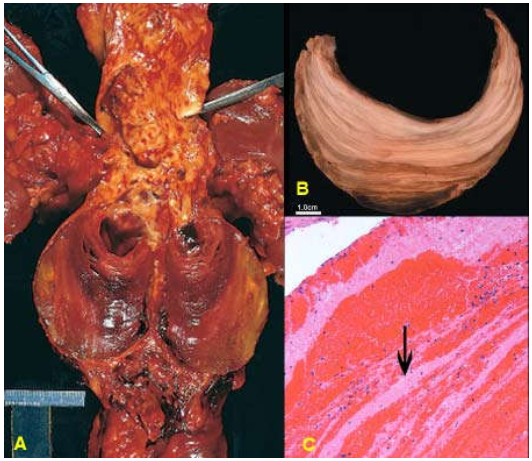
Hình 9: Huyết khối vách mạch trong phình động mạch chủ bụng (A); Cục huyết khối có dạng phân lớp (B); gồm các lớp tiểu cầu (mũi tên) xen kẽ lớp hồng cầu tạo thành đường Zahn (C)
Hình dạng và kích thước của cục huyết khối rất biến thiên, từ những khối tròn nhỏ đến những khối hình trụ dài và rất lớn, nhưng 1 đặc điểm không thể thiếu là cục huyết khối luôn có 1 chân gắn vào thành mạch.
Dưới KHV, cục huyết khối cấu tạo bởi nhiều đám tiểu cầu, bao quanh bởi mạng lưới fibrin trong đó có nhiều bạch cầu và hồng cầu bị mắc kẹt trong các mắt lưới.
Hậu quả của huyết khối
Khác nhau tùy theo vị trí và kích thước của cục huyết khối:
Huyết khối tĩnh mạch gây ra sung huyết tĩnh, có thể đưa đến nhồi máu nếu không kịp thời có các nhánh tĩnh mạch khác dẫn lưu máu ra khỏi vùng bị sung huyết (Hình 10).
Huyết khối động mạch làm hẹp lòng mạch, gây thiếu máu cục bộ vùng mô tương ứng; có thể dẫn đến nhồi máu nếu tắc nghẽn hoàn toàn (Hình 11A).
Huyết khối trong buồng tim phải có thể bong ra gây huyết tắc phổi. Huyết khối trong buồng tim trái bong ra gây huyết tắc động mạch.
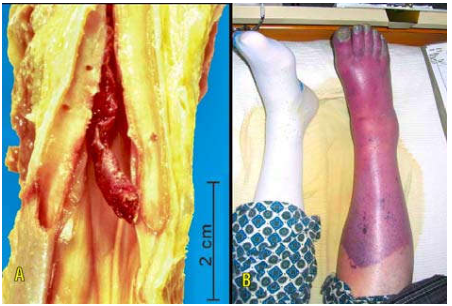
Hình 10: Huyết khối tĩnh mạch đùi (A); Chân bị sung huyết tĩnh, phù, đau do huyết khối tĩnh mạch sâu chi dưới (B).
Tiến triển của cục huyết khối
Tan hoàn toàn do hoạt động của hệ thống tiêu fibrin.
Tiếp tục phát triển lớn thêm.
Di chuyển gây huyết tắc.
Tổ chức hóa: các tế bào cơ trơn và nguyên bào sợi thâm nhập vào huyết khối thông qua chỗ bám vào thành mạch của nó, các mao mạch mới được hình thành. Một lớp tế bào nội mô mới được thành lập phủ lên bề mặt cục huyết khối. Dần dần, cục huyết khối trở thành 1 mô liên kết dưới nội mô và được sát nhập vào thành mạch. Đối với cục huyết khối làm tắc nghẽn hoàn toàn lòng mạch, sự hình thành và thông nối giữa các mao mạch tân tạo trong cục huyết khối có thể tái lập được sự lưu thông máu. (Hình 11B, C)
Nhuyễn hóa cục huyết khối: thường xảy ra đối với cục huyết khối lớn, thay vì được tổ chức hóa, nó lại trở nên mềm nhũn do tác động của các enzym tiêu thể giải phóng từ các bạch cầu và tiểu cầu nằm kẹt trong cục huyết khối. Cục huyết khối bị nhuyễn hóa là 1 môi trường nuôi cấy vi khuẩn lý tưởng, nhanh chóng trở thành khối mủ khi máu bị nhiễm khuẩn.
Hình 11: Động mạch bị tắc hoàn toàn bởi cục huyết khối (A); Cục huyết khối được tổ chức hóa (B); xuất hiện các mao mạch tân tạo (mũi tên, C).
HUYẾT TẮC (EMBOLISM)
Định nghĩa
Là trường hợp có 1 vật lạ bị đẩy vào trong lòng mạch, di chuyển theo dòng máu rồi ngừng lại ở nơi mà đường kính lòng mạch nhỏ hơn, không cho phép nó lọt qua nữa. Vật lạ đó được gọi là cục huyết tắc (embolus). Huyết tắc chỉ xảy ra trong hệ thống động mạch và mao mạch, không bao giờ thấy ở hệ tĩnh mạch.
Bản chất của cục huyết tắc
99% là các mảnh bong tróc ra từ cục huyết khối.
1% còn lại có thể là: mảnh xơ vữa chứa cholesterol, giọt mỡ, khí, dịch ối, đám tế bào ung thư, bông gòn.
Vì vậy, danh từ huyết tắc thường được ngầm hiểu như huyết tắc do huyết khối (thromboembolism), trừ phi có ghi chú thêm như huyết tắc khí, huyết tắc ung thư, huyết tắc dịch ối... (Hình 12)
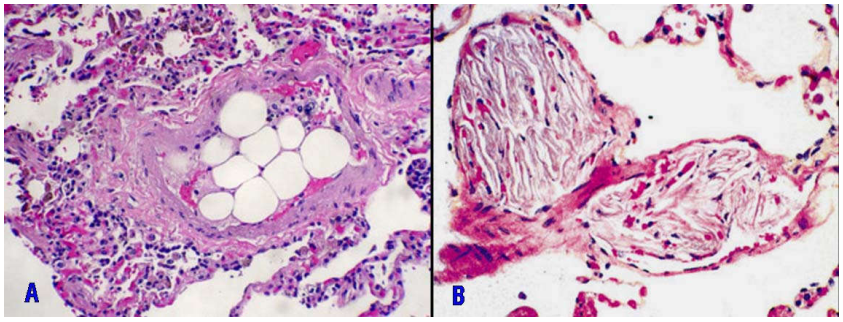
Hình 12: Cục huyết tắc mỡ (A); cục huyết tắc dịch ối (B).
Hậu quả của huyết tắc
Tùy theo kích thước và bản chất cục huyết tắc, vị trí gây tắc nghẽn mạch, mức độ tắc nghẽn, khả năng cung cấp máu bằng các nhánh bên cho vùng mô tương ứng có mạch máu bị nghẽn; huyết tắc có thể gây ra những hậu quả rất khác nhau như:
Không có biểu hiện triệu chứng nếu cục huyết tắc nhỏ, tan dễ dàng do hoạt động của hệ thống tiêu fibrin.
Nhồi máu, hoại thư.
Ổ viêm hoặc áp-xe tại nơi nghẽn tắc nếu cục huyết tắc có mang vi khuẩn.
Ổ ung thư di căn nếu cục huyết tắc là tế bào ung thư.
Phân loại huyết tắc
Tuỳ theo huyết tắc gây tắc nghẽn các động mạch trong hệ tiểu tuần hoàn hay đại tuần hoàn, có thể phân biệt 2 loại chính: Huyết tắc phổi và huyết tắc động mạch.
Huyết tắc phổi (pulmonary embolism):
Hơn 95% huyết tắc phổi xuất phát từ huyết khối ở tĩnh mạch sâu chi dưới như tĩnh mạch chày, đùi, hông; 5% còn lại là do mỡ, khí, nước ối, tế bào ung thư rơi vào tĩnh mạch, đi về tim phải rồi lên phổi (Hình 13). Tùy theo kích thước cục huyết tắc, vị trí động mạch phổi bị nghẽn tắc, hậu quả sẽ khác nhau:
Không triệu chứng nếu cục huyết tắc nhỏ.
Xuất huyết phổi.
Nhồi máu phổi.
Đột tử do suy tim phải cấp, trụy tim mạch (khi hơn 60% hệ tiểu tuần hoàn bị nghẽn tắc do có 1 cục huyết tắc lớn làm tắc động mạch lớn hay nhiều cục nhỏ làm tắc nhiều nhánh động mạch nhỏ).
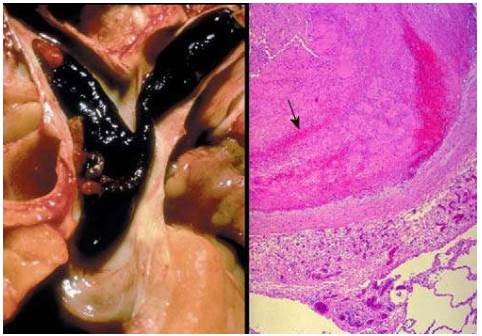
Hình 13: Cục huyết tắc lớn bong ra từ huyết khối tĩnh mạch sâu chi dưới, đi về tim phải và lên phổi, bị kẹt lại ở chỗ chia đôi của động mạch phổi (A); Vi thể cục huyết tắc phổi cho thấy đường Zahn (mũi tên) (B).
Huyết tắc động mạch (arterial embolism, systemic embolism):
Hầu hết huyết tắc động mạch xuất phát từ huyết khối vách buồng tim, van tim bên tim trái. Huyết tắc động mạch luôn đưa đến nhồi máu cơ quan tương ứng với động mạch bị tắc nghẽn. Các cơ quan thường bị huyết tắc động mạch là chi dưới, tim, não, thận, lách, ruột.
NHỒI MÁU (INFARCTION) :
Định nghĩa
Là tình trạng hoại tử 1 vùng mô - cơ quan do thiếu máu cục bộ, gây ra bởi sự tắc nghẽn động mạch nuôi hoặc tĩnh mạch dẫn lưu tương ứng.
99% trường hợp nhồi máu là do tắc nghẽn động mạch. Tắc nghẽn tĩnh mạch ít khi gây nhồi máu vì phần lớn các cơ quan trong cơ thể thường có các nhánh tĩnh mạch bên giúp dẫn lưu máu đi, nhờ vậy cải thiện được tình trạng tưới máu động mạch (trừ phi cơ quan chỉ có 1 tĩnh mạch dẫn lưu như tinh hoàn, buồng trứng, thận).
Hình thái nhồi máu
Dựa vào mầu sắc đại thể, phân biệt 2 loại nhồi máu sau:
Nhồi máu trắng:
Thường gặp ở tim, lách, thận, não do các động mạch nuôi (thuộc hệ mạch máu tận cùng) bị tắc nghẽn.
Ổ nhồi máu có màu vàng nhạt, mềm, thường có hình nêm (đỉnh tương ứng với động mạch bị tắc, đáy là phần ngoại vi của cơ quan bị nhồi máu), giới hạn rõ và có mầu đỏ tươi do hiện tượng viêm và xuất huyết ở vùng mô lân cận. Dưới KHV, ổ nhồi máu là 1 vùng hoại tử đông đặc, riêng đối với nhồi máu ở não thì có dạng hoại tử hóa lỏng. (Hình 14)
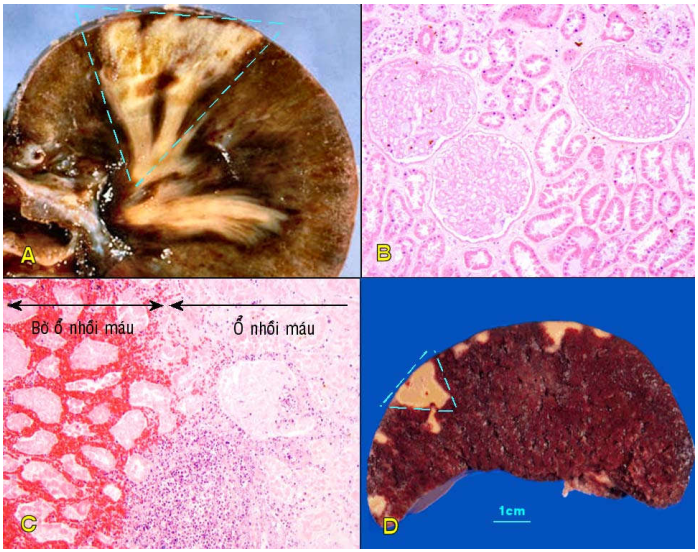
Hình 14: Nhồi máu trắng ở thận, có hình nêm, giới hạn rõ (A); vi thể là ổ hoại tử đông đặc (B); bờ rõ mầu đỏ là do hiện tượng viêm và xuất huyết. Nhồi máu trắng ở lách, có hình nêm (D).
Nhồi máu đỏ:
Nhồi máu đỏ xảy ra do tắc động mạch ở những cơ quan được nuôi dưỡng bởi hệ tuần hoàn kép (thí dụ: phổi có hệ động mạch phổi và động mạch phế quản), hoặc có hệ thống mạch bên phong phú (thí dụ: ruột); kết quả là dù có tắc nghẽn động mạch nhưng máu vẫn được đưa đến vùng tổn thương bởi các động mạch còn lại.
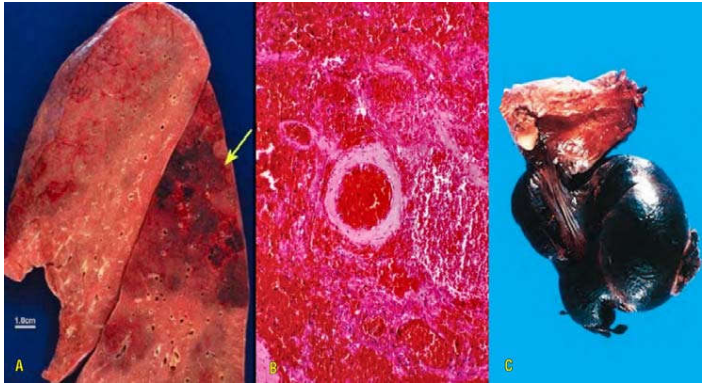
Hình 15: Nhồi máu đỏ ở cực trên thùy dưới phổi (mũi tên, A); vi thể là ổ hoại tử đông kèm xuất huyết (B). Nhồi máu đỏ tinh hoàn do xoắn thừng tinh làm tắc tĩnh mạch dẫn lưu duy nhất (C).
Ổ nhồi máu có giới hạn rõ, mầu đỏ; hình ảnh vi thể là một vùng hoại tử đông có kèm xuất huyết. Các ổ nhồi máu ở phổi dễ bị bội nhiễm các vi khuẩn (lọt vào qua đường hô hấp) và có thể biến thành 1 ổ mủ (Hình 15A,B).
Nhồi máu đỏ cũng có thể xảy ra do tắc tĩnh mạch ở những cơ quan chỉ được dẫn lưu bởi một tĩnh mạch duy nhất (thí dụ: tinh hoàn, buồng trứng, thận). Khi tĩnh mạch duy nhất này bị tắc, máu tĩnh mạch không thoát ra được, cản trở sự tưới máu động mạch; kết quả cơ quan bị sưng phồng ứ huyết và hoại tử. Hình ảnh vi thể cũng là một vùng hoại tử đông kèm xuất huyết (Hình 15C).
Diễn tiến của các ổ nhồi máu
Có sự xuất hiện phản ứng viêm tại vùng hoại tử. Quá trình sửa chữa tiếp theo sẽ biến ổ hoại tử thành 1 mô sẹo. Đối với nhồi máu ở não, hoại tử hóa lỏng sẽ biến ổ nhồi máu thành 1 bọc chứa dịch lỏng.
Hậu quả của nhồi máu
Tùy thuộc vị trí và kích thước của ổ nhồi máu. Nhồi máu cơ tim, nhồi máu não, nhồi máu phổi, nhồi máu ruột đều là những tổn thương có thể đưa đến tử vong.
SỐC (SHOCK):
Định nghĩa
Sốc là 1 tình trạng rối loạn huyết động và chuyển hóa trầm trọng mà đặc trưng là sự suy yếu của hệ tuần hoàn không còn đảm bảo sự tưới máu đầy đủ cho các cơ quan. Hậu quả là các tế bào và mô sẽ bị tổn thương do thiếu oxy và chất dinh dưỡng. Các tổn thương này lúc đầu còn khả hồi nhưng nếu không được điều trị kịp thời, sẽ chuyển sang giai đoạn bất khả hồi làm chết tế bào và gây tử vong cho bệnh nhân.
Cơ chế bệnh sinh
Sự giảm tưới máu trong sốc là kết quả của sự giảm cung lượng tim. Có 2 cơ chế làm giảm cung lượng tim là giảm sức co bóp của tim và giảm thể tích tuần hoàn; dựa theo đó phân biệt 2 loại sốc chính:
Sốc do tim: cung lượng tim giảm do chức năng co bóp của tim bị suy giảm, thường gặp trong nhồi máu cơ tim, huyết tắc phổi, viêm cơ tim, chèn ép tim, loạn nhịp tim nặng.
Sốc do giảm thể tích tuần hoàn: thể tích tuần hoàn giảm do thất thoát dịch từ lòng mạch ra ngoài cơ thể hoặc trong cơ thể
Ra ngoài cơ thể: xuất huyết ngoại, tiêu chảy, mất nước do đa niệu, tiết mồ hôi.
Trong cơ thể: nhiễm độc máu với nội độc tố vi khuẩn (sốc nội độc tố), bỏng, chấn thương, dị ứng (sốc phản vệ).
Trong cả hai loại sốc trên, sự giảm cung lượng tim sẽ làm giảm tưới máu mô, kết quả các tế bào sẽ bị tổn thương do thiếu oxy. Tổn thương tế bào nội mô làm tăng tính thấm thành mạch và tăng thất thoát dịch bên trong cơ thể; kết quả là thể tích tuần hoàn và cung lượng tim càng giảm, càng làm nặng thêm tổn thương tế bào do thiếu oxy. Mặt khác, sự thiếu oxy làm tế bào phải chuyển từ chuyển hoá ái khí sang chuyển hoá kỵ khí, dẫn đến sự ứ đọng acid lactic và tình trạng nhiễm toan chuyển hóa. Tình trạng nhiễm toan này làm giãn các tiểu động mạch, gây ứ đọng máu trong hệ vi tuần hoàn và giảm sức co bóp cơ tim, kết quả thể tích tuần hoàn và cung lượng tim lại giảm thêm nữa. Như vậy 1 vòng quẩn đã được hình thành: sự tưới máu mô càng lúc càng giảm và tổn thương tế bào - mô do thiếu oxy càng lúc càng tăng. (hình 16)
Hậu quả của sốc
Các tổn thương tế bào và mô do sốc có thể thấy ở mọi cơ quan nhưng rõ rệt nhất là ở não, tim, phổi, thận, thượng thận và đường tiêu hóa dưới dạng các đốm xuất huyết, hoại tử nhu mô. Hầu hết các cơ quan này đều có thể hồi phục trở lại bình thường nếu bệnh nhân được điều trị kịp thời trong giai đoạn sốc còn khả hồi (trừ các tổn thương ở não và tim như hoại tử nơron, hoại tử tế bào cơ tim là không hồi phục được). Khi sốc đã bước sang giai đoạn bất khả hồi, tế bào và mô bị tổn thương nặng, chức năng các cơ quan sinh tử bị suy sụp dẫn đến tử vong cho bệnh nhân.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









