️ Điều trị tiêu sợi huyết cấp cứu đường tĩnh mạch trong kẹt van cơ học
ĐẠI CƯƠNG
Huyết khối van tim nhân tạo là một biến chứng nặng của người mang van tim nhân tạo. Người bệnh có thể tử vong hoặc đột tử nếu van tim nhân tạo bị bịt tắc lại (kẹt van), do vậy, đòi hỏi người thày thuốc phải xử trí nhanh chóng và hiệu quả tình trạng khẩn cấp này.
Tắc nghẽn van nhân tạo do cục máu đông chiếm tỷ lệ từ 0,6 đến 6% người bệnh-năm đối với các van nhân tạo hai lá và động mạch chủ, có thể tới 20% đối với van ba lá. Huyết khối van nhân tạo xảy ra phụ thuộc vào loại van nhân tạo, hiệu quả chống đông máu của các thuốc chống đông, vị trí van, các tình trạng lâm sàng đi kèm như rung nhĩ, tiểu đường, suy tim, tuy nhiên, phần lớn các trường hợp là do thuốc chống đông mà người bệnh được dùng chưa đạt hiệu quả điều trị.
CHẨN ĐOÁN
Lâm sàng
Mệt mỏi, khó thở: diễn biến thường xảy ra ở 1 tuần trước đó, mức độ tăng dần, đến khi người bệnh không chịu đựng được nữa thì mới đến bệnh viện. Có thể người bệnh vào viện với triệu chứng của cơn hen tim hoặc phù phổi cấp.
Nghe tim có thể thấy tiếng thổi tâm thu ở ổ van động mạch chủ (nếu người bệnh mang van động mạch chủ cơ học). Một dấu hiệu rất có giá trị khi nghe tim là không nghe thấy tiếng van kim loại hoặc tiếng tim nghe không rõ, nhịp tim thường nhanh.
Cần lưu ý khi hỏi bệnh:
Người bệnh được thay van tim nhân tạo từ khi nào, loại van gì?
Người bệnh có đang được dùng thuốc chống đông kháng vitamin K hay không và có làm xét nghiệm về INR và tỷ lệ Prothrombin đều đặn không?
Làm INR tại giường: thường là INR dưới phạm vi điều trị (INR < 2).
Siêu âm Doppler tim qua thành ngực
Có thể nhìn thấy được huyết khối bám trên vòng van và/hoặc cánh van cơ học. Nên cố gắng đo được kích thước huyết khối. Tuy nhiên không phải lúc nào cũng có thể đo được
Cánh van cơ học không di động hoặc hạn chế di động
Các dấu hiệu gián tiếp:
Chênh áp qua van cao và diện tích lỗ van hiệu dụng thấp:
Van hai lá, van ba lá: chênh áp tối đa > 20 mmHg, chênh áp trung bình > 12 mmHg. Diện tích lỗ van hiệu dụng < 1,5 cm2
Van động mạch chủ: chênh áp tối đa > 50 mmHg, chênh áp trung bình > 30 mmHg. Diện tích lỗ van hiệu dụng < 0,9 cm2.
Áp lực động mạch phổi tăng cao
Tốt nhất là nên có kết quả siêu âm tim Doppler gần nhất của người bệnh để so sánh. Trong trường hợp không khai thác được các thông tin trong tiền sử giúp cho chẩn đoán thì với những triệu chứng lâm sàng và siêu âm tim nói trên đủ để người thày thuốc chẩn đoán xác định và nhanh chóng triển khai các biện pháp điều trị cấp cứu.
Siêu âm tim qua thực quản
Áp dụng trong các trường hợp:
Khoa hồi sức cấp cứu được trang bị máy siêu âm tim có đầu dò thực quản cho phép tiến hành siêu âm tại giường bệnh.
Khoa tim mạch có máy siêu âm tim với đầu dò qua đường thực quản với tình trạng lâm sàng của người bệnh cho phép tiến hành thủ thuật ngoài phòng cấp cứu.
Các triệu chứng lâm sàng và/hoặc hình ảnh, thông số siêu âm tim qua thành ngực không cho phép chẩn đoán xác định tắc nghẽn van nhân tạo do huyết khối và không cung cấp đủ dữ kiện để tiến hành điều trị bằng thuốc tiêu sợi huyết.
Theo dõi hoạt động của van tim trong quá trình điều trị bằng thuốc tiêu sợi huyết.
CHỈ ĐỊNH
Huyết khối van nhân tạo bên buồng tim trái
Các chỉ định hiện nay được dựa trên các khuyến cáo của Hội Tim Mạch châu Âu (ESC), Hội Tim Mạch và Trường môn Tim Mạch Hoa Kỳ (ACC/AHA), Trường môn Lồng ngực Mỹ (ACCP), Hội Bệnh lý van tim (SHVD), có thể tóm tắt như sau:
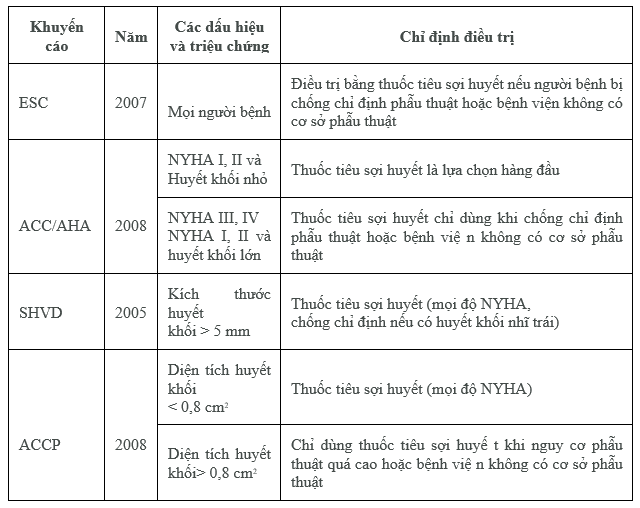
Huyết khối van nhân tạo bên buồng tim phải
Điều trị bằng thuốc tiêu sợi huyết là lựa chọn hàng đầu (chỉ nên phẫu thuật đối với những người bệnh có huyết khối bám trên vòng van gây tắc nghẽn van, thất bại với điều trị bằng thuốc tiêu sợi huyết, suy tim nặng, có chống chỉ định dùng thuốc tiêu sợi huyết. Thận trọng với những người bệnh thông liên nhĩ hoặc còn lỗ bầu dục)
CHỐNG CHỈ ĐỊNH
Chống chỉ định tuyệt đối
Xuất huyết não hoặc đột quỵ không rõ nguyên nhân ở bất cứ thời điểm nào.
Nhối máu não trong vòng 6 tháng.
Tổn thương hoặc u tân sinh hệ thần kinh trung ương.
Vết thương đầu, phẫu thuật hoặc chấn thương lớn trong vòng 3 tuần trước đó.
Xuất huyết tiêu hóa trong 1 tháng trước đó.
Bệnh lý cơ quan tạo máu.
Phình tách động mạch chủ.
Chống chỉ định tương đối
Cơn thoáng thiếu máu não trong vòng 6 tháng trước.
Đang uống thuốc chống đông đông kháng vitamin K với tỷ lệ prothrombin < 10% và/hoặc INR>5.
Đang có thai hoặc sau đẻ < 1 tuần.
Chọc dò động mạch ở những vị trí không đè ép động mạch được.
Chấn thương do các động tác hoặc thủ thuật hồi sức cấp cứu
Cấp cứu ngừng tuần hoàn > 15 phút
Tăng huyết áp nặng chưa kiểm soát được (huyết áp tâm thu > 180mmHg và/hoặc huyết áp tâm trương > 110 mmHg) - Suy gan.
Đối với streptokinase/anistreplase: đã dùng trước đây (trong khoảng thời gian 1 tuần).
CÁC BƯỚC TIẾN HÀNH
Truyền thuốc tiêu sợi huyết đường tĩnh mạch
Có thể lựa chọn các thuốc tiêu sợi huyết sau: streptokinase, urokinase hoặc thuốc phối hợp dạng hoạt hóa plasminogen tổ chức (rt-PA) như Alteplase, Actilyse
Streptokinase
Truyền tĩnh mạch 250 000 đơn vị trong 30 phút
Tiếp tục truyền tĩnh mạch 100 000 đơn vị trong 72–96 giờ
Urokinase
Truyền tĩnh mạch 4400 đơn vị/kg cân nặng/ 1 giờ trong 12 giờ
rt-PA
Tiêm tĩnh mạch 10 – 15 mg
Sau đó truyền tĩnh mạch 90 – 85 mg trong 90 – 180 phút, tổng liều: 100 mg.
Truyền heparin sau truyền thuốc tiêu sợi huyết 1 giờ
Duy trì aPTT từ 1,5 – 2,0 lần so với chứng (55-80s). Liều trung bình từ 20,000 đến 40,000 U/24 h. Liều heparin khởi đầu là 1,300 U/h. Xét nghiệm aPTT được làm 6 h/lần trong ngày đầu tiên và cứ mỗi 8h trong ngày tiếp theo và từ ngày thứ 3 trở đi, aPTT được làm hàng ngày.
Uống thuốc chống đông kháng vitamin K (Sintrom, Warfarin) gối vào từ ngày thứ 2 tính từ khi aPTT đạt hiệu quả điều trị ổn định. Làm xét nghiệm INR hàng ngày và khi INR = 3 thì ngừng truyền heparin và duy trì thuốc chống đông đường uống với INR từ 2,5 – 3,5.
THEO DÕI, TAI BIẾN VÀ XỬ TRÍ
Siêu âm tim với đầu dò qua thực quản nên được tiến hành một cách hệ thống trong quá trình người bệnh được điều trị bằng thuốc tiêu sợi huyết.
Theo dõi chặt chẽ các biến chứng như chảy máu có thể gặp khi truyền thuốc tiêu sợi huyết để xử trí kịp thời:
Chảy máu nội sọ:
Phải nghĩ ngay đến biến chứng này một khi người bệnh có những thay đổi bất thường về tinh thần kinh (thẫn thờ, chậm chạp, đau đầu, buồn nôn…).
Cần dừng truyền thuốc tiêu sợi huyết ngay lập tức và chỉ định chụp CT sọ não không cản quang, đồng thời lấy máu xét nghiệm đông máu và huyết học.
Nếu có chảy máu nội sọ trên phim chụp CT sọ não thì bỏ hẳn thuốc tiêu sợi huyết và xem xét khả năng phẫu thuật nếu như có chỉ định.
Nên hội chẩn với các bác sĩ chuyên khoa phẫu thuật thần kinh để có quyết định chính xác. Về mặt điều trị nội khoa, cần xem xét truyền 10 đơn vị Cryo để làm tăng nồng độ fibrinogen và yếu tố VIII nếu Fibrinogen giảm, truyền 6-8 đơn vị tiểu cầu nếu số lượng tiểu cầu giảm.
Chảy máu các nội tạng khác như chảy máu tiêu hoá, tiết niệu:
Dừng truyền thuốc tiêu sợi huyết, bù dịch
Nếu người bệnh vẫn chảy máu: dùng các chế phẩm máu để điều chỉnh. Các yếu tố đông máu, huyết tương tươi đông lạnh và tiểu cầu có thể dùng với sự theo dõi chặt chẽ bằng các xét nghiệm đông máu, huyết học.
Chảy máu tại vị trí tiêm truyền, chảy máu niêm mạc lợi: không cần dừng thuốc tiêu sợi huyết. Băng ép tại vị trí chảy máu có thể đủ mang lại hiệu quả cầm máu.
Theo dõi biến chứng tắc mạch:
Biến chứng tắc mạch có thể xảy ra trong quá trình người bệnh được điều trị bằng thuốc tiêu sợi huyết, thường hay xảy ra với những người bệnh có huyết khối lớn và di động. Mạch thường bị tắc là động mạch não hoặc động mạch chi dưới.
Một khi những biến chứng này xảy ra, cần xem xét khả năng hút huyết khối (với mạch não) hoặc phẫu thuật (lấy huyết khối động mạch chi dưới) cấp cứu.
Theo dõi biến chứng phù mạch:
Rất hiếm gặp phù nề gây tắc nghẽn đường thở và cần xử trí cấp cứu đường thở ngay lập tức bằng dừng truyền thuốc, cho thuốc kháng histamine, corticoid và đặt ống nội khí quản nếu có rít thanh quản.
TÀI LIỆU THAM KHẢO
Bonow RO, Carabello BA, Chatterjee K, et al.: 2008 focused update incorporated into the ACC/AHA 2006 guidelines for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to revise the 1998 guidelines for the management of patients with valvular heart disease). Endorsed by the Society of Cardiovascular Anesthesiologists, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol 2008; 52: e1–e142.
Lengyel M, Horstkotte D, Völler H, et al.: Working Group Infection,
Thrombosis, Embolism and Bleeding of the Society for Heart Valve Disease. Recommendations for the management of prosthetic valve thrombosis. J Heart Valve Dis 2005; 14: 567–575.
Salem DN, O‟Gara PT, Madias C, et al.: American College of Chest Physicians. Valvular and structural heart disease: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest 2008; 133: 593S–629S.
Vahanian A, Baumgartner H, Bax J, et al.: Guidelines on the management of valvular heart disease: The Task Force on the Management of Valvular Heart Disease of the European Society of Cardiology. Eur Heart J 2007; 28: 230–268.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









