️ Tăng Huyết áp và tổn thương cơ quan đích: Bệnh nhân THA nguyên phát kèm microalbumin niệu
CASE LÂM SÀNG
Một nhân viên bưu điện da trắng 45 tuổi đến phòng khám ngoại trú vì tăng huyết áp gần đây không kiểm soát được.
Cô có tiền sử tăng huyết áp và nhịp tim nhanh nguyên phát ở tuổi 38. Cô được điều trị bằng liệu pháp đơn trị liệu bằng thuốc chẹn beta (atenololo 100 mg) với kiểm soát HA hiệu quả ban đầu.
Đến khoảng 3 tháng nay, cô báo cáo mức HA tâm trương đo tại nơi làm việc không kiểm soát được. Vì lý do này, bác sĩ đã kê thêm felodipine 10 mg mỗi ngày bên cạnh liệu pháp hiện tại. Tuy nhiên, bệnh nhân không được cho thêm một viên thuốc nào khác và yêu cầu đánh giá kỹ lưỡng về tăng huyết áp của mình.
Tiền sử gia đình
Tiền sử bên ngoại có THA và đái tháo đường.
Tiền sử bản thân
Cô hút thuốc (khoảng 10 điếu mỗi ngày) trong khoảng 15 năm, không có các yếu tố nguy cơ tim mạch khác và các bệnh liên quan hay không liên quan đến tim mạch.
Thăm khám lâm sàng
Cân nặng: 58 kg.
Chiều cao: 170 cm.
BMI: 20.1 kg/m.
Chu vi vòng eo: 88 cm.
Hô hấp: Bình thường.
Nghe tim: T1 T2 đều, không âm thổi
Mạch lúc nghỉ: Nhịp đều 65 lần/phút
Động mạch cảnh: Không âm thổi
Động mạch đùi và bàn chân: Sờ được
Xét nghiệm
Haemoglobin: 16.3 g/dL.
Haematocrit: 52.1 %.
Fasting plasma glucose: 88 mg/dL.
Fasting lipids: total cholesterol (TOT-C), 164 mg/dl; low-density lipoprotein cholesterol (LDL-C), 84 mg/dl; high-density lipoprotein cholesterol (HDL-C), 65 mg/dl; triglycerides (TG) 78 mg/dl.
Điện giải: Na 145 mEq/L; K 4.0 mEq/L.
Uric acid: 2.6 mg/dL.
Chức năng thận: urea 22 mg/dl; creatinine 1.0 mg/dL; creatinine clearance (Cockcroft–Gault) 77 ml/phút; eGFR (MDRD), 69 mL/phút/1.73 m2.
Phân tích nước tiểu (dipstick): protein niệu 20 mg/dl.
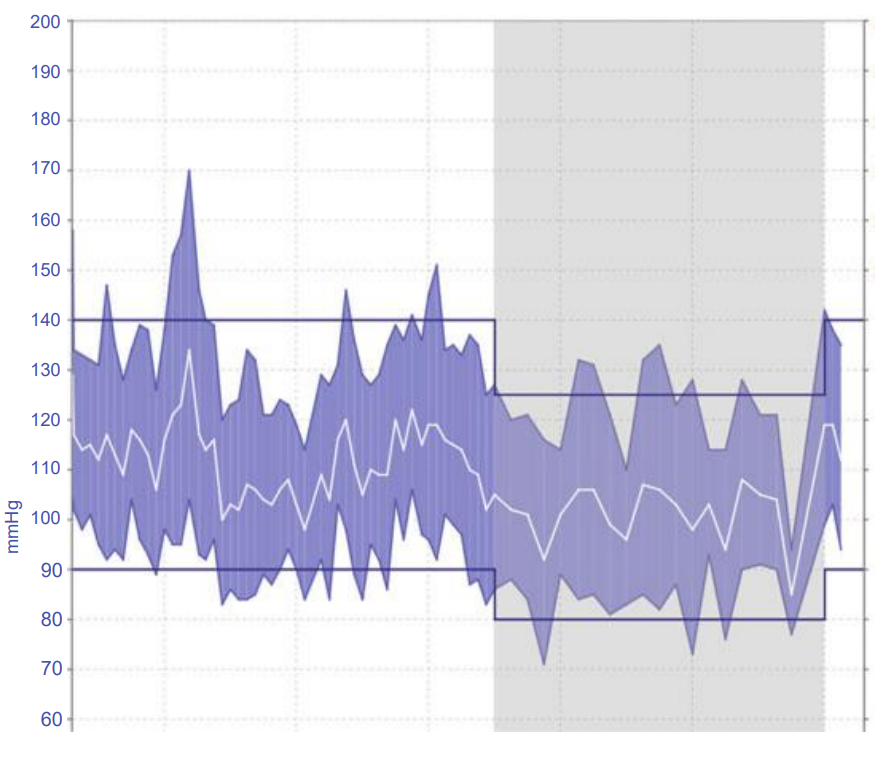
FIGURE 3.1 24-h ambulatory blood pressure profile at first visit
Chức năng gan bình thường.
Chức năng tuyến giáp bình thường.
Dữ liệu HA
HA tại nhà (trung bình): 130/100 mmHg.
HA tư thế ngồi: 145/98 mmHg (tay phải); 142/96 mmHg (tay trái).
HA tư thế đứng: 146/95 mmHg sau 1 phút.
HA 24-h: 131/91 mmHg; nhịp tim: 77 lần/phút.
Daytime BP: 135/93 mmHg; nhịp tim: 78 lần/phút.
Night-time BP: 122/85 mmHg; nhịp tim: 75 lần/phút.
Dữ liệu HA lưu động 24h được minh họa trong Fig. 3.1.
ECG 12 chuyển đạo
Nhịp xoang 65 lần/phút, dẫn truyền nhĩ thất và nội thất bình thường, ST bất thường nhưng không có dấu hiệu LVH (aVL 0.3 mV; Sokolow– Lyon, 2.7 mV; Cornell voltage, 0.7 mV; Cornel product, 76.3 mV*ms) (Fig. 3.2)
Siêu âm tim
Hình thái LV bình thường (chỉ số khối cơ LV 87g/m2; độ dày thành tương đối: 0,40) với kích thước buồng bình thường (đường kính cuối tâm trương LV 47 mm) (Fig. 3.3a), LV relaxation bình thường (tỷ E/A 1.53) ở cả doppler thông thường (Fig. 3.3b) và doppler mô (Fig. 3.3c), phân suất tống máu bình thường (EFLV 70%). Kích thước của gốc động mạch chủ và tâm nhĩ trái bình thường. Tâm thất phải có kích thước và chức năng bình thường.
Màng ngoài tim không có bất thường. Trào ngược van 3 lá (++).
Siêu âm mạch máu
Động mạch cảnh: Độ dày nội-trung mạc ở cả hai động mạch cảnh (phải: 1.0 mm; trái: 1.0 mm) không có bằng chứng về mảng xơ vữa động mạch.
Renal: Độ dày nội-trung mạc ở cả hai động mạch thận mà không có bằng chứng của mảng xơ vữa động mạch. Đánh giá Doppler thông thường của động mạch thận ở cả bên phải (Fig. 3.4a) và trái (Fig. 3.4b) (mạch máu chính và động mạch trong nhu mô thận). Kích thước và cấu trúc của động mạch chủ bụng bình thường.
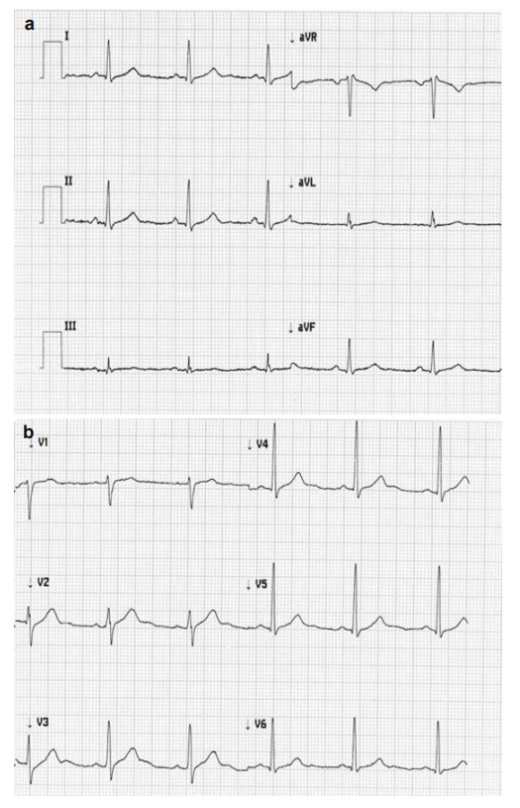
FIGURE 3.2 12-lead electrocardiogram at first visit: sinus rhythm with normal heart rate (65 bpm), normal atrioventricular and intraventricu-lar conduction, ST-segment abnormalities without signs of LVH. Peripheral (a) and precordial (b) leads
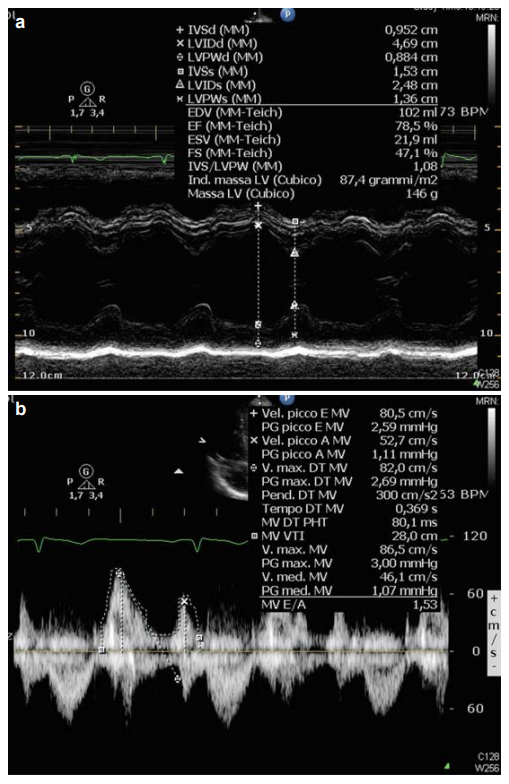
FIGURE 3.3 (continued)
FIGURE 3.3 Echocardiogram with Doppler ultrasound at first visit: normal LV geometry with normal chamber dimension (a), normal LV relaxation at both conventional (b) and tissue (c) Doppler evaluation, and normal ejection fraction. Normal dimensions of aortic root and left atrium. Right ventricle with normal dimension and function. Pericardium without relevant abnormalities.
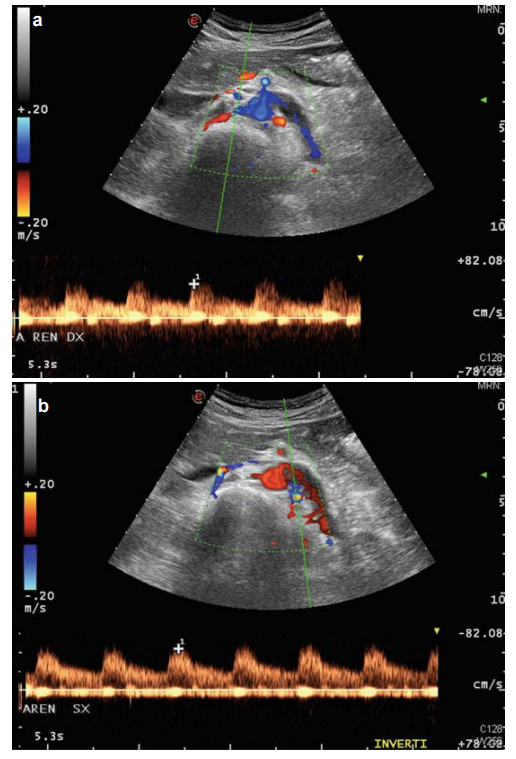
FIGURE 3.4 Renal vascular ultrasound at first visit: intima–media thickness at both renal arteries without evidence of atherosclerotic plaques. Normal Doppler evaluation at both right (a) and left ( b) renal arteries (main vessels and intraparenchymal arteries). Normal dimension and structure of the abdominal aorta.
Điều trị hiện tại
Atenolol 100 mg ½ cp h 8:00 và ½ cp h 20:00.
Chẩn đoán
Tăng huyết áp nguyên phát (giai đoạn 1), kiểm soát HA không đạt yêu cầu với đơn trị liệu. Không có bằng chứng về tổn thương cơ quan liên quan đến tăng huyết áp. Không có yếu tố nguy cơ tim mạch cũng như các tình trạng lâm sàng liên quan.
Nguy cơ tim mạch toàn thể của bệnh nhân này là gì?
Câu trả lời có thể là:
Thấp.
Trung bình.
Cao.
Rất cao.
Phân tầng nguy cơ tim mạch toàn thể
Theo ESH/ESC 2013 [1], bệnh nhân này có nguy cơ thấp.
Lựa chọn điều trị tốt nhất cho bệnh nhân này là gì?
Câu trả lời có thể là:
Thêm một nhóm thuốc khác như chẹn canxi dihydropyridinic.
Thêm một nhóm thuốc khác như lợi tiểu thiazide.
Thêm một nhóm thuốc khác như ACEi.
Thêm một nhóm thuốc khác như ARB.
Chuyển từ beta-blocker sang một nhóm thuốc khác.
Điều trị đánh giá
Ngừng dần dần atenolol 100 mg.
Bắt đầu irbesartan 150 mg h 8:00.
Y lệnh
Đánh giá HA tại nhà định kỳ theo khuyến cáo của guidelines.
Ngừng hút thuốc.
Xét nghiệm máu và nước tiểu cho các thông số thận, bao gồm creatinine huyết thanh, mức lọc cầu thận ước tính và độ thanh thải creatinin, và tỷ albumin/creatinine niệu ở mẫu nước tiểu buổi sáng.
Theo dõi: Tái khám lần 1 sau 6 tuần
Khi tái khám, bệnh nhân trong tình trạng lâm sàng tốt. Cô ấy không ngừng hút thuốc. Tuy nhiên, cô báo cáo tuân thủ tốt các loại thuốc được kê đơn mà không có phản ứng bất lợi hoặc tác dụng phụ liên quan đến thuốc.
Thăm khám lâm sàng
Mạch khi nghỉ: Nhịp đều 64 lần/phút.
Các thông số khác không thay đổi.
DỮ LIỆU HA
HA tại nhà (trung bình): 130/95 mmHg.
HA tư thế ngồi: 142/97 mmHg (tay trái).
HA tư thế đứng: 144/100 mmHg sau 1 phút.
Điều trị hiện tại
Irbesartan 150 mg h 8:00.
Xét nghiệm
Điện giải: Na 145 mEq/L; K 3.9 mEq/L.
Chức năng thận: Urea 22 mg/dl, creatinine 1.05 mg/dL; creatinine clearance (Cockcroft–Gault) 73 ml/phút; eGFR (MDRD) 65 mL/ phút/1.73 m2.
Phân tích nước tiểu (dipstick): Protein niệu 20 mg/dl.
Tỷ albumin/creatinine niệu (mẫu nước tiểu buổi sáng): 67mg/g.
Chẩn đoán
Tăng huyết áp nguyên phát (giai đoạn 1), kiểm soát HA được cải thiện với đơn trị liệu nhưng không đạt được các mục tiêu HA được khuyến cáo. Tổn thương thận (microalbumin niệu). Không có yếu tố nguy cơ tim mạch cũng như các tình trạng lâm sàng liên quan.
Nguy cơ tim mạch toàn thể của bệnh nhân này là gì?
Câu trả lời có thể là:
Thấp.
Trung bình.
Cao .
Rất cao.
Phân tầng nguy cơ tim mạch toàn thể
Bằng chứng xét nghiệm về tổn thương thận (microalbumin niệu) có thể làm thay đổi nguy cơ tim mạch toàn thể của bệnh nhân. Trên cơ sở đánh giá này, bệnh nhân này đã chuyển từ nguy cơ tim mạch thấp sang cao theo phân tầng nguy cơ tim mạch toàn thể năm 2013 của ESH/ESC [1]. Điều này sẽ dẫn đến tăng nguy cơ phát triển bệnh tim mạch trong vòng 10 năm (tỷ lệ tàn tật và tử vong).
Lựa chọn điều trị tốt nhất cho bệnh nhân này là gì?
Câu trả lời có thể là:
Thêm một nhóm thuốc khác như chẹn canxi dihydropyridinic.
Thêm một nhóm thuốc khác như lợi tiểu thiazide.
Thêm một nhóm thuốc khác như ACEi.
Điều chỉnh liệu pháp hiện tại.
Điều trị đánh giá
Điều chỉnh liều irbesartan từ 150 lên 300 mg h 8:00.
Y lệnh
Đánh giá HA tại nhà định kỳ theo khuyến cáo của guidelines.
Ngừng hút thuốc.
THEO DÕI: TÁI KHÁM LẦN 2 SAU 3 THÁNG
Khi tái khám, bệnh nhân trong tình trạng lâm sàng tốt. Cô giảm hút thuốc xuống dưới 10 điếu mỗi tuần với lợi ích lâm sàng. Cô cũng báo cáo tuân thủ tốt các loại thuốc được kê đơn mà không có phản ứng bất lợi hoặc tác dụng phụ liên quan đến thuốc.
Thăm khám lâm sàng
Mạch khi nghỉ: Nhịp đều 61 lần/phút.
Các thông số khác không thay đổi .
Blood Pressure Profile
HA tại nhà (trung bình): 130/90 mmHg.
HA tư thế ngồi: 138/92 mmHg (tay trái).
HA tư thế đứng: 142/93 mmHg sau 1 phút.
Điều trị hiện tại
Irbesartan 300 mg h 8:00.
Lựa chọn điều trị tốt nhất cho bệnh nhân này là gi?
Câu trả lời có thể là:
Thêm một nhóm thuốc khác như chẹn canxi dihydropyridinic.
Thêm một nhóm thuốc khác như lợi tiểu thiazide.
Thêm một nhóm thuốc khác như alpha-blocker.
Chuyển từ ARB sang ACEi.
Chuyển từ ARB sang thuốc ức chế trực tiếp renin.
Điều trị đánh giá
Thêm lercanidipine 10 mg h 20:00.
Duy trì irbesartan 300 mg h 8:00.
Y lệnh
Đánh giá HA tại nhà định kỳ theo khuyến cáo của guidelines.
Ngừng hút thuốc.
Xét nghiệm máu và nước tiểu cho các thông số thận, bao gồm creatinine huyết thanh, mức lọc cầu thận ước tính và độ thanh thải creatinin, và tỷ albumin/creatinine niệu ở mẫu nước tiểu buổi sáng.
Đo lại HA lưu động 24h để kiểm tra hiệu quả và khả năng duy trì hiệu quả của các loại thuốc được kê đơn.
THEO DÕI: TÁI KHÁM LẦN 3 SAU 1 NĂM
Khi tái khám, bệnh nhân trong tình trạng lâm sàng tốt. Cô cũng báo cáo tuân thủ tốt các loại thuốc được kê đơn mà không có phản ứng bất lợi hoặc tác dụng phụ liên quan đến thuốc.
Thăm khám lâm sàng
Mạch khi nghỉ: Nhịp đều 65 lần/phút.
Các thông số khác không thay đổi.
DỮ LIỆU HA
HA tại nhà (trung bình): 120/80 mmHg.
HA tư thế ngồi: 136/84 mmHg (tay trái).
HA tư thế đứng: 137/85 mmHg sau 1 phút .
HA 24-h: 110/76 mmHg; nhịp tim: 63 lần/phút.
Daytime BP: 114/79 mmHg; nhịp tim: 63 lần/phút.
Night-time BP: 95/65 mmHg; nhịp tim: 65 lần/phút.
Dữ liệu HA lưu động 24h được minh họa trong Fig. 3.5.
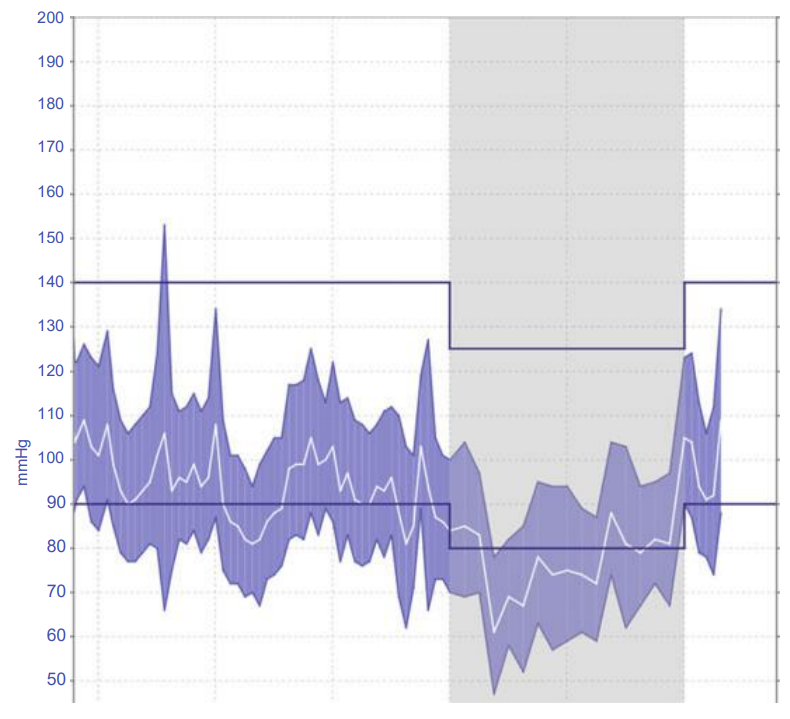
FIGURE 3.5 24-h ambulatory blood pressure profile at follow-up visit after 1 year
Xét nghiệm
Điện giải: Na 146 mEq/L; K 4.1 mEq/L.
Chức năng thận: Urea 23 mg/dl; creatinine 0.9 mg/dL; creatinine clearance (Cockcroft–Gault), 77 ml/phút; eGFR (MDRD), 65 mL/phút/1.73 m2.
Phân tích nước tiểu (dipstick): protein niệu 5 mg/dl.
Tỷ albumin/creatinine niệu (mẫu nước tiểu buổi sáng): 16mg/g.
Điều trị hiện tại
Irbesartan 300 mg h 8:00; lercanidipine 10 mg h 20:00.
Điều trị đánh giá
Không thay đổi liệu pháp hiện tại.
Y lệnh
Đánh giá HA tại nhà định kỳ theo khuyến cáo của guidelines.
Ngừng hút thuốc.
Test chẩn đoán hữu ích nhất phải làm lại trong suốt quá trình theo dõi ở bệnh nhân này?
Câu trả lời có thể là:
ECG.
Siêu âm tim.
Siêu âm Doppler mạch máu.
Đánh giá chức năng thận (ví dụ: Creatininemia, eGFR, ClCr, UACR).
Đo lại HA lưu động 24-h.
THẢO LUẬN
Các bộ hướng dẫn tăng huyết áp mới nhất nhấn mạnh tầm quan trọng của việc đánh giá kỹ lưỡng tổn thương cơ quan liên quan đến tăng huyết áp ở mỗi bệnh nhân có HA cao, vì họ nhận ra những tác dụng có lợi về mặt tiên lượng tim mạch được cải thiện ở những bệnh nhân tăng huyết áp đã đạt được sự chậm tiến triển hoặc thậm chí sự hồi phục của những thay đổi này [2]. Ngoài ra, sự hiện diện của tổn thương cơ quan có thể giúp các bác sĩ trong việc lựa chọn các nhóm thuốc hạ huyết áp cụ thể phù hợp hơn, theo bằng chứng thuyết phục [2]. Tổn thương thận đại diện cho một dấu hiệu quan trọng cho sự tiến triển của bệnh và dự đoán về các biến cố tim mạch trong tương lai [3]. Vì những lý do này, việc tích lũy bằng chứng hỗ trợ hiệu quả của các thuốc ức chế hệ renin–angiotensin trong việc ngăn ngừa hoặc trì hoãn sự phát triển của bệnh thận là một đặc tính quý giá cần được xem xét trong quản lý lâm sàng tăng huyết áp ở các bệnh nhân có nguy cơ tim mạch khác nhau.
Về mặt này, những tác nhân chống lại tác động của sự kích hoạt bất thường của hệ renin-angiotensin, như thuốc ức chế men chuyển và thuốc ức chế thụ thể angiotensin, đã được chứng minh là có hiệu quả không chỉ trong việc ngăn chặn sự xuất hiện hoặc trì hoãn tiến triển mà còn thúc đẩy sự hồi phục của tổn thương cơ quan liên quan đến tăng huyết áp [4]. Đặc biệt, cả thuốc ức chế men chuyển và thuốc ức chế thụ thể angiotensin hiện đang được khuyến cáo để ngăn ngừa hoặc trì hoãn sự tiến triển từ microalbumin niệu sang protein niệu và từ protein niệu sang bệnh thận giai đoạn cuối ở bệnh nhân tăng huyết áp có hoặc không có kèm bệnh đái tháo đường [2].
Trong trường hợp lâm sàng này, một số khía cạnh nên được thảo luận. Trước hết, việc đánh giá tổn thương cơ quan thận phải luôn luôn được thực hiện ở lần đánh giá lâm sàng đầu tiên ở tất cả các bệnh nhân tăng huyết áp, do chi phí thấp, phổ biến, giải thích đơn giản và khả năng sử dụng lại cao. Tất cả những đặc điểm này đã được nhấn mạnh bởi các guidelines tăng huyết áp gần đây nhất, khuyến nghị kiểm tra để hướng dẫn cả quyết định chẩn đoán và điều trị ở bệnh nhân tăng huyết áp có hoặc không có kèm bệnh đái tháo đường [2]. Việc tìm kiếm tổn thương cơ quan thận có thể được tích hợp bằng cách đánh giá nồng độ creatinine huyết thanh, mức lọc cầu thận ước tính, độ thanh thải creatinin và lượng microalbumin niệu. Giá trị tham chiếu cho các tham số này được ghi trên Table 3.1. Cụ thể, microalbumin niệu có thể được đánh giá trên mẫu nước tiểu 24 giờ hoặc mẫu buổi sáng (tại chỗ) bằng cách kiểm tra tỷ albumin/creatinine trong nước tiểu (UACR). Tất cả những bất thường về chức năng và cấu trúc này có thể liên quan đến sự phát triển và tiến triển của suy thận do tăng huyết áp đến suy thận giai đoạn cuối.
TABLE 3.1 Tiêu chuẩn chẩn đoán tổn thương cơ quan thận
.png)
Ở bệnh nhân này, sự hiện diện của microalbumin niệu có thể làm thay đổi nguy cơ tim mạch toàn thể từ trung bình đến cao, điều này có hệ quả lâm sàng quan trọng. Thật vậy, sự hiện diện của tổn thương cơ quan thận có thể giúp các bác sĩ lựa chọn trong số các nhóm thuốc hạ huyết áp khác nhau và áp dụng liệu pháp hạ huyết áp hiệu quả nhất với liều lượng và/hoặc kết hợp phù hợp, theo chỉ dẫn thuyết phục từ các hướng dẫn tăng huyết áp hiện nay [1]. Ví dụ, lựa chọn điều trị cho bệnh nhân này là liệu pháp phối hợp thuốc ức chế thụ thể angiotensin irbesartan, đã chứng minh tác dụng có lợi đối với tàn tật và tử vong tim mạch ở bệnh nhân tăng huyết áp có microalbumin niệu [5–7].
Trong đánh giá sơ bộ của bệnh nhân, mục tiêu chính của chiến lược điều trị là tập trung vào đánh giá đúng nguy cơ tim mạch toàn thể. Trong bước tiếp theo, việc phát hiện ra tổn thương cơ quan thận đã tạo ra sự điều chỉnh chiến lược dược lý trong suốt quá trình chọn các nhóm thuốc hạ huyết áp với những lợi ích đã được chứng minh về sự hồi phục của microalbumin niệu, ngoài hiệu quả hạ huyết áp [5–7].
Trong quá trình đánh giá theo dõi bệnh nhân tăng huyết áp có microalbumin niệu, việc đánh giá lặp lại các thông số thận có thể cung cấp bằng chứng gián tiếp về hiệu quả điều trị của liệu pháp hạ huyết áp, bằng cách cho thấy sự hồi phục của suy thận, một hiện tượng có liên quan đến việc giảm nguy cơ biến chứng tim mạch, mạch máu não và thận [5–7].
Take-Home Messages
Microalbumin niệu là một tình trạng tương đối phổ biến ở bệnh nhân tăng huyết áp ở các mức nguy cơ tim mạch khác nhau, có hoặc không có kèm đái tháo đường.
Điều này có thể liên quan đến chức năng thận bị suy yếu, có hoặc không có bằng chứng bất thường creatinine huyết thanh, mức lọc cầu thận ước tính và/hoặc độ thanh thải creatinin.
Microalbumin niệu có thể được đánh giá bằng cách lấy mẫu nước tiểu 24 giờ hoặc mẫu buổi sáng (tại chỗ); xét nghiệm chẩn đoán ưu tiên nên là tỷ albumin/creatinine trong nước tiểu (UACR).
Sự hiện diện của microalbumin niệu có liên quan mạnh mẽ và độc lập với nguy cơ mắc các biến cố tim mạch lớn, cũng như suy thận ở bệnh nhân tăng huyết áp nguyên phát.
Một số nhóm thuốc (hoặc phân tử) hạ huyết áp đã được thử nghiệm ở bệnh nhân tăng huyết áp có micro-albumin niệu, mặc dù những thuốc này có thể kháng lại hệ reninangiotensin, bao gồm thuốc ức chế men chuyển và thuốc ức chế thụ thể, nên được ưu tiên sử dụng trong bối cảnh lâm sàng này.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









