️ Co thắt thanh quản
1. Đặt vấn đề
Co thắt thanh quản là sự đóng lại theo phản xạ của dây thanh cùng với hoạt động của các cơ nội tại của thanh quản gây hẹp ngay lập tức một phần hoặc hoàn toàn đường thở. Đây là một phản xạ bảo vệ đường thở khỏi các tác nhân ngoại lai (dịch hít, các dụng cụ can thiệp trên đường thở…). Phản xạ này liên quan đến sự kích thích các récepteur cơ học, hóa học và cảm ứng nhiệt nằm tại khu vực đường thở trên nắp thanh môn dẫn đến hoạt hóa nhánh trong của dây thần kinh thanh quản trên.
Dây thần kinh cảm giác chi phối cho khu vực này là một nhánh của dây thần kinh thanh quản quặt ngược. Phản xạ của các cơ nội tại thanh quản sẽ diễn ra ngay sau đó có liên quan với dây thần kinh X (đường dẫn truyền ly tâm) và co thắt thanh quản là kết quả trung gian thông qua sự co thắt các cơ giáp phễu bên và nhẫn phễu (các cơ đóng vai trò dạng thanh quản) và cơ nhẫn giáp (đóng vai trò làm căng dây thanh âm).
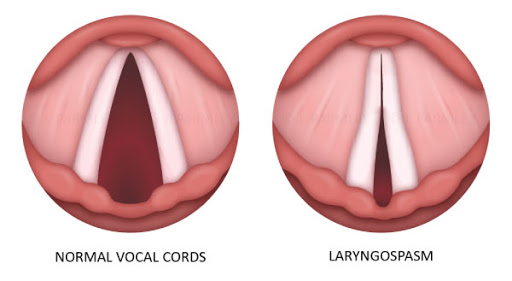
Dây thanh giả đóng lại với kích thích chuyển động phía trước kèm ngã về phía sau đè lên sụn phễu. Hai dây thanh thật đóng lại ở mức thấp hơn hai dây thanh giả.
Phản xạ phế vị (liên quan đến dây X) dẫn đến ngưng thở, co thắt phế quản kèm nhịp chậm thường phối hợp với co thắt thanh quản. Các biểu hiện lâm sàng của co thắt thanh quản có thể là thở rít, rút lõm lồng ngực, co kéo các cơ hô hấp, nhịp thở nghịch thường, tím tái, hạ oxy máu nặng. Một khi hạ oxy máu nặng xảy ra đi kèm tình trạng ưu thán sẽ làm giảm đáp ứng của thân não với thần kinh thanh quản trên dẫn đến giảm trương lực các cơ vùng hầu và co thắt thanh quản sẽ tự ngưng khi tình trạng trở nên tồi tệ.
Co thắt thanh quản có thể xảy ra trong bất cứ giai đoạn nào của quá trình gây mê (khởi mê, duy trì mê và thoát mê) và thường xảy ra khi bệnh nhân được gây mê nông. Theo tác giả Olsson và Hallen, co thắt thanh quản chỉ xảy ra vào khoảng dưới 1% ở cả người lớn và trẻ em, tuy nhiên ở trẻ em thì gấp đôi và trẻ nhỏ (sơ sinh đến 3 tháng tuổi) thì gấp ba so với người lớn. Những bệnh nhi có hiện tượng tăng phản ứng đường thở (do nhiễm khuẩn đường hô hấp trên hoặc do hen phế quản) tỉ lệ này lên tới 10%. Những bệnh nhân trải qua phẫu thuật cắt a-mi-đan hoặc nạo VA cũng như những phẫu thuật trên đường thở thì tỉ lệ co thắt thanh quản lên đến 20%. Trong hầu hết các trường hợp,c o thắt thanh quản đáp ứng tốt với điều trị mà không để lại di chứng, tuy nhiên nếu không được phát hiện và xử trí kịp thời sẽ đưa đến những hậu quả nghiêm trọng ảnh hưởng đến tính mạng bệnh nhân (thiếu oxy, nhịp chậm, phù phổi áp lực âm, viêm phổi hít và cuối cùng là ngừng tim).
2. Các yếu tố làm tăng nguy cơ co thắt thanh quản
- Sử dụng dụng cụ đường thở khi bệnh nhân còn mê nông (bao gồm cả canuyn mũi miệng, mask thanh quản và ống NKQ).
- Các yếu tố gây kích thích dây thanh âm: thuốc mê hô hấp có mùi hắc (isofluran, desfluran), dịch tiết, chất nhầy hoặc máu.
- Tuổi nhỏ, đối tượng có nguy cơ cao nhất là trẻ sơ sinh.
- Đang có triệu chứng nhiễm khuẩn đường hô hấp hoặc tiền sử viêm đường hô hấp trong hai tuần trở lại đây.
- Hút thuốc lá (kể cả hút thuốc thụ động).
- Hội chứng ngưng thở khi ngủ.
- Bất thường đường thở.
- Có thực hiện thủ thuật trên đường thở (nạo VA, cắt a-mi-đan)…
3. Chẩn đoán co thắt thanh quản
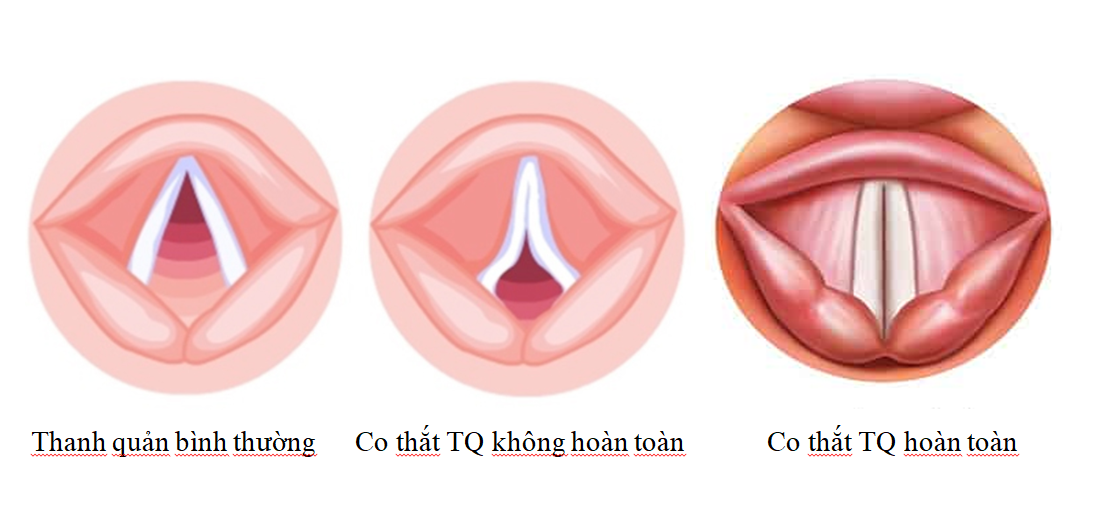
Hai thể lâm sàng của co thắt thanh quản là co thắt thanh quản không hoàn toàn (giảm chuyển động của lồng ngực, thở rít khi hít vào và sự di động của bóng mềm không tương xứng với nỗ lực hít thở của bệnh nhân) và co thắt thanh quản hoàn toàn (không có sự di động của lồng ngực, không có sự di động của bóng mềm và không thể thông khí được).
Cần lưu ý là co thắt thanh quản không hoàn toàn có thể chuyển sang co thắt thanh quản hoàn toàn nếu không được xử trí kịp thời.
Các dấu hiệu lâm sàng khác bao gồm không quan sát được luồng khí vào ra ở miệng hoặc mũi, co rút cơ liên sườn, co kéo khí quản, thở nghịch thường và các dấu hiệu muộn hơn gồm hạ oxy máu nặng, nhịp tim chậm và tím. Ở người trưởng thành, có thể thấy rõ nỗ lực hít vào của bệnh nhân khi không khí đi qua đường thở hẹp bằng hình ảnh tĩnh mạch cổ nổi. Ở trẻ sơ sinh, các dấu hiệu lâm sàng không rõ ràng, và hạ oxy máu thường là dấu hiệu đầu tiên hoặc duy nhất. Trên monitor là hình ảnh giảm nặng hoặc mất luôn đường biểu diễn giá trị của EtCO2.
Ngoài ra, cần nghĩ đến co thắt thanh quản khi gây mê nếu có các yếu tố sau:
+ Kích thích, tắc nghẽn đường thở.
+ Có máu hoặc dịch tiết trong đường thở.
+ Trào ngược.
+ Mê nông.
+ Tiến hành thủ thuật trên đường thở nhiều lần.
4. Dự phòng co thắt thanh quản
Co thắt thanh quản là một tai biến xảy ra trong gây mê và có thể để lại các di chứng nặng nề gây nguy hiểm đến tính mạng bệnh nhân, tuy nhiên tai biến này có thể dự phòng được. Các chiến lược có thể sử dụng để dự phòng co thắt thanh quản trong quá trình gây mê bao gồm:
- Trì hoãn phẫu thuật theo kế hoạch với các trường hợp nhiễm khuẩn đường hô hấp cho đến khi bệnh nhân ổn định.
- Hút sạch dịch tiết mũi và hầu họng nếu có.
- Thực hiện các thao tác trên đường thở (đặt nội khí quản, đặt dụng cụ hỗ trợ đường thở trên nắp thanh môn, dùng đèn soi thanh quản…) khi bệnh nhân đã được gây mê sâu (bằng các thuốc mê hô hấp ít gây kích ứng như sevofluran có hoặc không kết hợp với hoặc propofol).
- Với trẻ em trên một tuổi, sử dụng dụng cụ hỗ trợ đường thở trên thanh môn thay vì ống nội khí quản nếu được.
- Khi đặt nội khí quản, nên sử dụng thuốc giãn cơ để tránh kích thích đường hô hấp.
5. Xử trí co thắt thanh quản
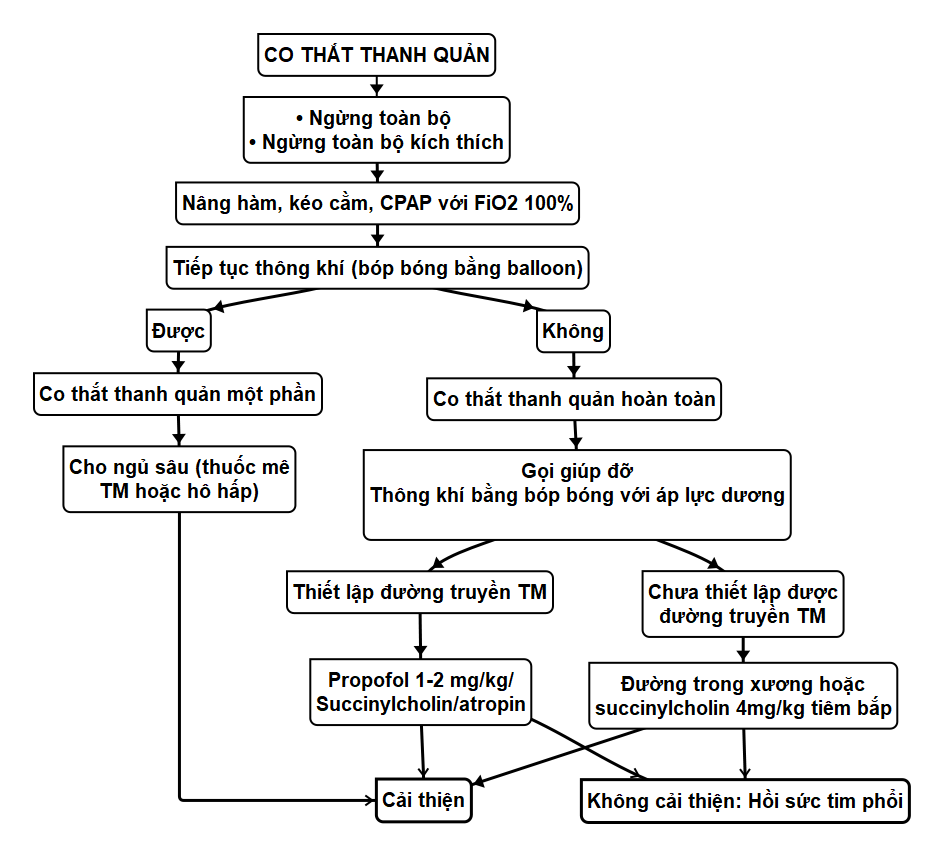
Xử trí co thắt thanh quản nên bắt đầu ngay khi xác định chẩn đoán. Các bước thực hiện theo tuần tự như sau:
- Cung cấp oxy 100%
- Nâng hàm, đẩy cằm, mở miệng
- Úp mask kín, vặn van APL để thở áp lực dương liên tục CPAP 5 – 10 cmH2O, nếu không nghe âm phế bào, thông khí với áp lực dương bằng bóp bóng mềm qua hệ thống mê hoặc bóng cứng.
- Hút sạch đờm giải, đặt canuyn miệng hoặc mũi nếu có tắc nghẽn đường thở trên (do đàm giải, VA…).
- Dùng lực đầu ngón tay ấn vào điểm co thắt thanh quản (laryngospasm notch), là vùng được xác định ở giữa mỏm chủm, ngành của xương hàm dưới và đáy sọ.
- Cho bệnh nhân ngủ sâu bằng propofol 0,5 – 0,8 mg/kg hoặc sevofluran.
- Nếu không cải thiện, sử dụng:
+ Succinylcholin 0,25 đến 0,5 mg/kg tiêm tĩnh mạch.
+ Nếu nhịp chậm, cho atropin 0,02 mg/kg tiêm tĩnh mạch.
+ Trong trường hợp chưa thiết lập được đường truyền tĩnh mạch, sử dụng succinylcholin 3 đến 4 mg/kg tiêm bắp, nếu nhịp tim chậm thêm atropin 0,02 mg/kg tiêm bắp.
- Tiếp tục thông khí bằng mặt nạ, đặt mask thanh quản và nội khí quản cho đến khi tình trạng bệnh nhân cải thiện hơn.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh
.png)


.png)





