️ Bệnh Hodgkin ở trẻ em
ĐẠI CƯƠNG
Bệnh Hodgkin là bệnh phát sinh từ các tế bào lympho chủ yếu ở hệ thống hạch bạch huyết. Ngoài ra có thể phát sinh ở ngoài hệ thống hạch và ngoài tổ chức bạch huyết như ở xương, da, dạ dày, ruột, phần mềm. Tỷ lệ mắc bệnh Hodgkin ở trẻ em tương đối hiếm gặp chiếm 3,6% tổng số các ung thư trẻ em, lứa tuổi thường gặp 5-10. Các triệu chứng của bệnh ở trẻ em rầm rộ hơn, sớm ảnh hưởng đến chức năng hoạt động của cơ thể. Đặc điểm lâm sàng bệnh Hodgkin ở trẻ em có phần khác biệt với bệnh Hodgkin ở người lớn. Nguyên nhân gây bệnh hiện nay vẫn chưa được rõ ràng, tính nhạy cảm của gen và các yếu tố môi trường, tình trạng nhiễm EBV là yếu tố có liên quan đến hình thành bệnh.
Chẩn đoán xác định: lâm sàng và mô bệnh học, các xét nghiệm khác bổ sung chẩn đoán giai đoạn. Điều trị bệnh Hodgkin bằng đa mô thức, tuy nhiên do đặc điểm bệnh lý của bệnh, phương pháp điều trị chủ yếu bằng xạ trị, hóa trị, phẫu thuật chỉ định hạn hẹp hơn. Bệnh Hodgkin trẻ em hiện nay được coi là bệnh có tiên lượng tốt nhất, có tỷ lệ chữa khỏi cao nhất trong các bệnh ung thư trẻ em.
CHẨN ĐOÁN
Chẩn đoán xác định
Lâm sàng
Triệu chứng tại hạch:
Hạch vùng trên cơ hoành chiếm khoảng 90%. Thường gặp hạch vùng đầu, cổ chiếm khoảng 60-80%, một hạch hoặc thành chuỗi, đặc điểm hạch to dần với tính chất cứng, không đau, kém di động. Các vị trí khác ít gặp hơn như hạch nách, khoeo, ống cánh tay. Hạch trung thất tùy mức độ có các triệu chứng chèn ép như: Ho, khó thở, đau ngực, hội chứng chèn ép tĩnh mạch chủ trên gây triệu chứng phù áo khoác.
Hạch dưới cơ hoành thường ít gặp hơn chiếm khoảng 10%. Vùng ổ bụng thường âm thầm, ít có biểu hiện triệu chứng, có thể phát hiện sau khi được siêu âm ổ bụng hoặc biểu hiện đau bụng do khối hạch lớn trong ổ bụng gây chèn ép…
Các tạng như: Gan, lách, xâm lấn tủy xương ít gặp.
Hội chứng toàn thân: là các triệu chứng biểu hiện của bệnh ảnh hưởng tới toàn thân, tập hợp thành hội chứng B gồm:
Sốt trên 38oC từng đợt trong vài ngày, hay sốt về đêm theo tiến triển của bệnh không rõ nguyên nhân.
Sút cân >10% trọng lượng cơ thể trong vòng 6 tháng.
Ra mồ hôi về đêm hoặc kèm theo ngứa.
Cận lâm sàng
Tế bào học: Chọc hút tế bào tại vị trí hạch chỉ có giá trị định hướng chẩn đoán đôi khi tế bào có hình ảnh tế bào Reed - Sternberg.
Huyết tủy đồ: Đánh giá tình trạng tủy xương, mức độ xâm lấn tủy xương nếu có. Trường hợp nghi ngờ thâm nhiễm xương và tủy xương cần sinh thiết tủy xương.
Các xét nghiệm công thức máu, sinh hóa máu đánh giá chức năng gan, thận, định lượng LDH giúp tiên lượng và theo dõi kết quả điều trị.
Xét nghiệm sinh học phân tử: giải trình tự nhiều gen.
Xquang lồng ngực, siêu âm ổ bụng: cho kết quả nhanh, giúp phát hiện tổn thương ở phổi, hạch trung thất, tràn dịch màng phổi, hay hạch ổ bụng.
Chụp CT scan: Đánh giá chính xác giai đoạn bệnh, mức độ lan tràn của tổn thương, đặc biệt trong những trường hợp hạch tổn thương nhỏ ở trung thất hay ổ bụng.
Chụp cộng hưởng từ: xác định tổn thương, đánh giá giai đoạn bệnh.
Xạ hình xương bằng máy SPECT, SPECT/CT với 99mTc-MDP để đánh giá tổn thương di căn xương, chẩn đoán giai đoạn bệnh trước điều trị, theo dõi đáp ứng điều trị, đánh giá tái phát và di căn.
Xạ hình thận chức năng bằng máy SPECT, SPECT/CT với 99mTc-DTPA để đánh giá chức năng thận trước điều trị và sau điều trị.
Chụp PET/CT với 18F-FDG trước điều trị để chẩn đoán u nguyên phát, chẩn đoán giai đoạn bệnh; chụp sau điều trị để theo dõi đáp ứng điều trị, đánh giá tái phát và di căn; mô phỏng lập kế hoạch xạ trị.
Mô bệnh học
Là tiêu chuẩn chính cho chẩn đoán xác định dựa vào bệnh phẩm sinh thiết hạch (hạch cần lấy gọn cả vỏ và hạch) hoặc tổn thương ngoài hạch, và cũng có giá trị chẩn đoán phân biệt.
Cấu trúc bình thường của hạch bạch huyết bị thay thế bởi các đám tế bào đa hình thái bao gồm:
Các tế bào Reed-Sternberg (RS có ba biến thể: kinh điển, thể hốc, nhiều thùy) và tế bào Hodgkin.
Các lympho bào.
Các mô bào, đôi khi có dạng biểu mô.
Các bạch cầu đa nhân trung tính và ái toan.
Các tương bào.
Hệ thống phân loại Rye cho bệnh Hodgkin
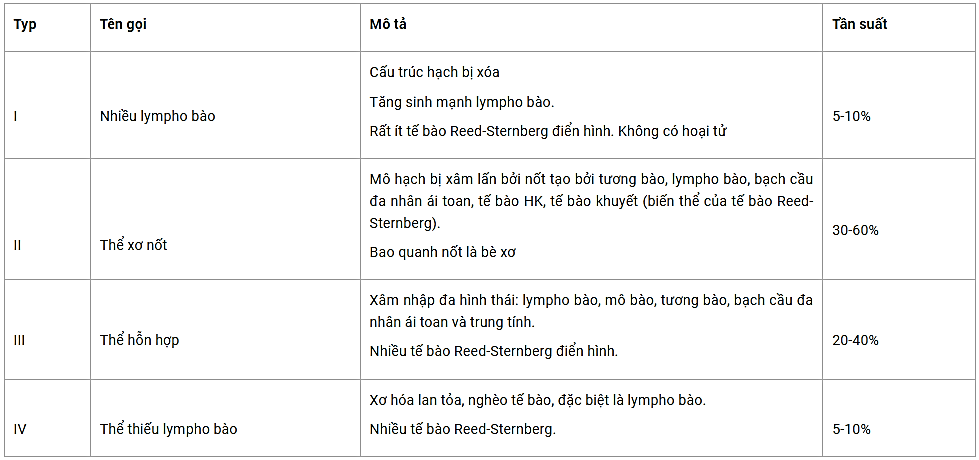
Chẩn đoán phân biệt
U lympho ác tính non Hodgkin.
Lao hạch.
Viêm hạch…
Chẩn đoán giai đoạn
Hệ thống xếp giai đoạn Cotswolds
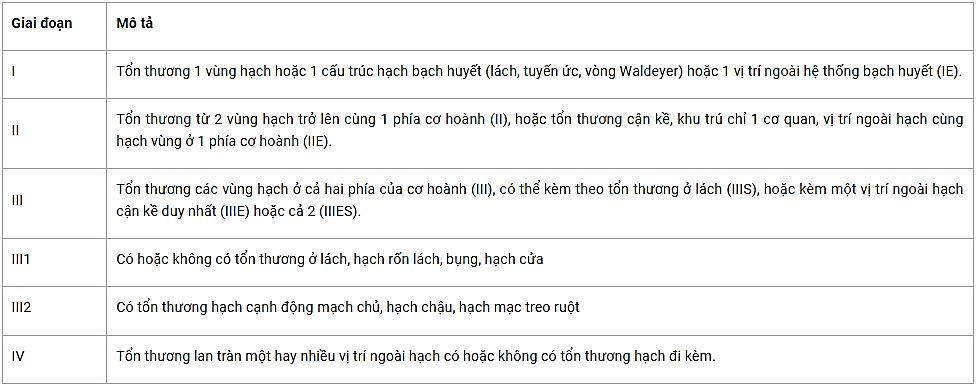
Phân nhóm
A: Không có triệu chứng toàn thân.
B: Có một trong trong những triệu chứng sau: sốt (>380C) và/hoặc ra mồ hôi về đêm và, hoặc sút cân >10% trọng lượng cơ thể trong vòng 6 tháng.
Các yếu tố không thuận lợi gồm:
Có hội chứng B.
Bệnh có khối lớn hạch trung thất to hơn 1/3 chiều ngang lồng ngực, hoặc có khối hạch đường kính >5cm.
Có >3 vị trí tổn thương.
Xâm lấn ngoài hạch.
Giai đoạn IIIB; Giai đoạn IV.
ĐIỀU TRỊ
Nguyên tắc điều trị chung
Có nhiều cách điều trị khác nhau cho trẻ bị bệnh Hodgkin.
Các biện pháp điều trị tiêu chuẩn được sử dụng:
Hóa trị.
Xạ trị.
Liệu pháp nhắm trúng đích.
Phẫu thuật.
Hóa trị liệu liều cao với ghép tế bào gốc.
Các loại điều trị mới đang được thử nghiệm trong các thử nghiệm lâm sàng: Xạ trị bằng tia proton.
Điều trị bệnh Hodgkin ở trẻ em là phối hợp đa phương pháp tùy theo yếu tố nguy cơ, sử dụng hóa chất đa thuốc kết hợp với tia xạ liều thấp, trường chiếu vùng liên quan tổn thương. Phẫu thuật chỉ định trong trường hợp cụ thể, đặc biệt tạng rỗng.
Giai đoạn I, II: thể thuận lợi có thể xạ trị đơn thuần.
Giai đoạn I, II: thể không thuận lợi điều trị hóa chất bước 1, xạ trị bổ sung.
Giai đoạn III: thể thuận lợi điều trị hóa chất bước 1, xạ trị bổ sung.
Giai đoạn III B và giai đoạn IV (thể không thuận lợi) điều trị hóa chất bước 2, xạ trị bổ sung.
Xạ diện hạch còn sót lại sau hóa chất, liều 30-40Gy. Đối với khối hạch lớn đường kính trên 10cm hoặc đối với tổn thương hạch trung thất lớn hơn 1/3 đường kính lồng ngực cần xạ bổ sung sau hóa chất ngay cả tổn thương cũ đã tan hết.
Điều trị phẫu thuật
Cũng giống như trong điều trị u lympho ác tính nói chung, phẫu thuật chủ yếu có vai trò sinh thiết u để làm xét nghiệm mô bệnh học chẩn đoán xác định và xếp giai đoạn bệnh. Ngoài ra, bệnh Hodgkin biểu hiện ở tạng rỗng, phẫu thuật cắt bỏ phần u liên quan đến tạng sau đó điều trị bổ trợ.
Xạ trị
Xạ trị chiếu ngoài
Chỉ định: Chỉ định xạ trị cho bệnh nhân nhi phụ thuộc:
Lứa tuổi.
Độ lớn của khối u nguyên phát.
Khả năng gây tai biến sau điều trị.
Trường hợp lui bệnh không hoàn toàn sau hóa chất, hoặc diện u lớn còn sót lại, xạ trị là biện pháp điều trị bổ xung cần thiết.
Liều lượng
Trường chiếu xạ: Trường chiếu vùng liên quan tổn thương là trường tia không chỉ bao phủ các hạch bị bệnh mà còn cả các hạch xung quanh thuộc vùng, đây là trường tia nhỏ nhất đối với điều trị bệnh Hodgkin. Trường tia Mantle là trường phức tạp và quan trọng trong xạ trị bệnh Hodgkin. Gồm các vùng hạch dưới hàm, dưới cằm, cổ, thượng đòn, hạ đòn, nách trung thất và rốn phổi. Việc che chắn các vị trí quan trọng cần thiết để tránh các biến chứng. Đối với khối hạch trung thất lớn, cần chống chèn ép, có thể sử dụng kỹ thuật “ Shringking-field” và chỉ cần liều 10Gy-15Gy cũng đủ giúp thoái lui tốt.
Liều xạ trị: Đối với xạ trị đơn thuần liều tia 36-45Gy có thể kiểm soát tốt tổn thương, liều tia 30Gy đủ để loại bỏ bệnh không rõ trên lâm sàng. Xạ trị đơn thuần hiện nay ít áp dụng cho trẻ em. Xạ trị kết hợp hóa trị liệu: liều tia 15-25Gy tùy theo tuổi, thường lập kế hoạch về liều theo mức độ đáp ứng với hóa chất.
Mô phỏng
Chụp mô phỏng bằng CT scan, MRI hoặc tốt nhất bằng PET/CT, PET/MRI.
Kỹ thuật
Có thể dùng các kỹ thuật thường quy 3D, hoặc các kỹ thuật xạ trị tiên tiến giúp tăng hiệu quả, độ chính xác và giảm thiểu tác dụng phụ như xạ trị điều biến liều (Intensity Modulated Radiation Therapy: IMRT), xạ trị điều biến thể tích (Volumetric Modulated Arc Therapy: VMAT), xạ trị hạt nặng (Proton therapy, heavy ion).
Xạ phẫu
Xạ phẫu có thể bằng dao gamma cổ điển, dao gamma quay (Rotating Gamma Knife), CyberKnife…
Nguyên lý
Liều bức xạ hội tụ tại tiêu điểm khối u với liều rất cao gây hoại tử hoặc bất hoạt tế bào u, đồng thời liều xạ tại các mô lành ở mức tối thiểu, rất ít gây tác dụng phụ cho cơ quan lành xung quanh.
Xạ phẫu được chỉ định cho các trường hợp di căn một vài ổ (Oligometastasis) đặc biệt các trường hợp di căn não.
Điều trị nội khoa
Điều trị hóa chất
Do đặc trưng của bệnh thuộc hệ thống tạo huyết, khả năng lan tràn rộng theo hệ thống bạch huyết nên chỉ định điều trị hóa chất bệnh Hodgkin được đặt lên hàng đầu.
Các phác đồ áp dụng điều trị cho bệnh Hodgkin ở trẻ em:
Phác đồ OPPA
Vincristine 1,5-2mg/m2, truyền tĩnh mạch ngày 1, ngày 8, ngày 15.
Doxorubicin 40mg/m2, truyền tĩnh mạch ngày 1, ngày 15.
Procarbazin 100mg/m2 uống ngày 1-15.
Prednisolon 60mg/m2 uống ngày 1-15.
Chu kỳ 28 ngày.
Phác đồ OPEA
Vincristine 1,5-2mg/m2, truyền tĩnh mạch ngày 1, ngày 8, ngày 15.
Doxorubicin 40mg/m2, truyền tĩnh mạch ngày 1, ngày 15.
Etoposide 125mg/m2, truyền tĩnh mạch ngày 3 đến ngày 6.
Prednisolon 60mg/m2 uống ngày 1-15.
Chu kỳ 28 ngày.
Phác đồ COPP
Cyclophosphamide 500mg/m2, truyền tĩnh mạch ngày 1, ngày 8.
Vincristine 1,5-2mg/m2, truyền tĩnh mạch ngày 1, ngày 8.
Procarbazin 100mg/m2 uống ngày 1-14.
Prednisolon 60mg/m2 uống ngày 1-15.
Chu kỳ 28 ngày.
Phác đồ VAMP
Vinblastine 6mg/m2, truyền tĩnh mạch ngày 1, ngày 15.
Doxorubicin 25mg/m2, truyền tĩnh mạch ngày 1, ngày 15.
Methotrexate 40mg/m2, truyền tĩnh mạch ngày 1, ngày 15.
Prednisolon 40-100mg/m2 uống từ ngày 1 đến ngày 14.
Chu kỳ 28 ngày.
Phác đồ COMP/OAP
Cyclophosphamide 600mg/m2, truyền tĩnh mạch ngày 1.
Vincristine 1,4mg/m2, truyền tĩnh mạch ngày 1, ngày 8.
Methotrexate 40mg/m2, truyền tĩnh mạch ngày 1, ngày 8.
Prednisolon 40mg/m2 uống ngày 1 đến ngày 14.
Chu kỳ 28 ngày.
Phác đồ OAP
Vincristine 1,4mg/m2, truyền tĩnh mạch ngày 1, ngày 8, ngày 15.
Doxorubicin 60mg/m2, truyền tĩnh mạch ngày 1, ngày 15.
Prednisolon 100mg/m2 uống ngày 1-5.
Chu kỳ 28 ngày.
Phác đồ PVACEBOP
(Dành cho bệnh Hodgkin nguy cơ cao)
Vinblastine 6mg/m2, truyền tĩnh mạch ngày 1.
Etoposide 100mg/m2, truyền tĩnh mạch ngày 1-3.
Procarbazin 100mg/m2 uống ngày 1-14.
Chlorambucil 6mg/m2 uống ngày 1-14.
Doxorubicin 25mg/m2, truyền tĩnh mạch ngày 8.
Vincristine 2mg, truyền tĩnh mạch ngày 8.
Bleomycin 6mg/m2, truyền tĩnh mạch ngày 15, ngày 22.
Prednisolon 40m/m2 uống ngày 14-28.
Chu kỳ 28 ngày.
Phác đồ IEP
Ifosfamide 2.000mg/m2, truyền tĩnh mạch ngày 1-5.
Mesna 2.000mg/m2, truyền tĩnh mạch ngày 1-5.
Etoposide 125mg/m2, truyền tĩnh mạch ngày 1-5.
Prednisolon 100m/m2 uống ngày 1-5.
G-CSF hỗ trợ từ ngày 6.
Phác đồ IVE
Ifosfamide 3.000mg/m2, truyền tĩnh mạch ngày 1-3.
Mesna 3.000mg/m2, truyền tĩnh mạch ngày 1-3.
Etoposide 200mg/m2, truyền tĩnh mạch ngày 1-3.
Epirubicin 50mg/m2 truyền tĩnh mạch ngày 1.
Chu kỳ 21 ngày.
G-CSF hỗ trợ từ ngày 4.
Hóa trị liệu liều cao với ghép tế bào gốc
Liều hóa trị cao được đưa ra để tiêu diệt tế bào ung thư. Các tế bào khỏe mạnh, bao gồm các tế bào tạo máu, cũng bị phá hủy bởi phương pháp điều trị ung thư. Ghép tế bào gốc là một điều trị để thay thế các tế bào tạo máu. Tế bào gốc (tế bào máu chưa trưởng thành) được lấy ra khỏi máu hoặc tủy xương của bệnh nhân hoặc người hiến và được đông lạnh và lưu trữ. Sau khi bệnh nhân hoàn thành hóa trị liệu, các tế bào gốc được lưu trữ sẽ được tan băng và trả lại cho bệnh nhân thông qua truyền dịch. Những tế bào gốc được tái sử dụng này phát triển thành (và phục hồi) các tế bào máu của cơ thể.
Phác đồ hóa chất liều cao và ghép tế bào gốc, CBV (Carmustine, etoposide, cyclophosphamiade hoặc BEAM (Carmustine, etoposide, cytarabine, melphalan) có thể kết hợp với rituximab 375mg/m2. Ngoài ra có thể chỉ định bước 2: Điều trị xen kẽ giữa từng đợt MOPP và ABVD, tổng cộng 6 đợt, hoặc phác đồ lai MOPP/ABV, phác đồ COPP-ABVD điều trị 4-6 đợt tùy giai đoạn. Nhóm phác đồ này được áp dụng điều trị chủ yếu cho bệnh nhân tái phát, sử dụng như phác đồ vớt vát sau các phác đồ GPOH- HD 90 và GPOH-HD 95. Hoặc những bệnh nhân hay tái phát, tiến triển dai dẳng việc điều trị hóa chất liều cao kết hợp truyền tế bào nguồn, tủy tự thân, cũng đang được nghiên cứu.
Điều trị đích
Rituximab: Là kháng thể đơn dòng kháng CD20. Liều dùng 375mg/m2 da, truyền tĩnh mạch mỗi 3 tuần, 4-8 chu kỳ.
Brentuximab vendotin: Là kháng thể đơn dòng kháng CD30.
Điều trị bước 1 phối hợp với doxorubicin, vinblastine và dacarbazine (AVD) cho Hodgkin typ kinh điển giai đoạn III, IV. Liều dùng 1,2mg/kg mỗi 2 tuần đến khi bệnh tiến triển hoặc độc tính không thể chấp nhận được, đến tối đa 12 chu kỳ.
Điều trị Hodgkin typ kinh điển nguy cơ cao tái phát hoặc tiến triển sau ghép tủy tự thân, hoặc thất bại sau ghép tủy tự thân hoặc thất bại ít nhất 2 bước hóa trị ở bệnh nhân không được ghép tủy. Liều dùng 1,8mg /m2 (không quá 180mg/ lần) mỗi 3 tuần, đến khi bệnh tiến triển hoặc không dung nạp được thuốc.
Điều trị miễn dịch sinh học
Pembrolizumab: Là thuốc ức chế PD-1, liều dùng 2mg/kg mỗi 3 tuần, trong vòng 2 năm.
Nivolumab٭: Là thuốc ức chế PD-1, dùng cho trẻ trên 12 tuổi, liều 240mg, truyền tĩnh mạch mỗi 2 tuần, tới khi bệnh tiến triển hoặc độc tính không thể nhấp nhận được.
PHÒNG BỆNH
Tránh tiếp xúc với các tác nhân gây ung thư như: tia xạ, hóa chất…
TIÊN LƯỢNG
Giai đoạn bệnh, kích thước khối u, triệu chứng B là những yếu tố tiên lượng quan trọng hàng đầu.
Các yếu tố khác như trẻ nam, bạch cầu tăng hoặc giảm, hemoglobin giảm, số hạch tổn thương nhiều, tốc độ máu lắng tăng, nồng độ albumin huyết thanh thấp liên quan đến tiên lượng xấu của bệnh.
THEO DÕI SAU ĐIỀU TRỊ
Đánh giá bilan trước khi ra viện.
Theo dõi định kỳ: Năm đầu tiên 3 tháng 1 lần: Khám lâm sàng, xét nghiệm máu, xét nghiệm beta 2 microglobulin, siêu âm, chụp phổi, chụp cắt lớp vi tính trong trường hợp cần thiết.
Năm thứ hai bệnh ổn định 6 tháng 1 lần, từ năm thứ ba, có thể mỗi năm 1 lần.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









