️ Giun chỉ WUCHERERIA BANCROFT
ĐẶC ĐIỂM HÌNH THỂ

Giun chỉ trưởng thành:
Trông giống như sợi tơ màu trắng sữa. Kích thước: giun đực 20 - 40 x 0,1 mm, giun cái 80 -100 x 0,25 mm.
Giun chỉ kí sinh trong hệ bạch huyết của người, giun đực và giun cái cuộn vào nhau như mớ chỉ rối, làm cản trở tuần hoàn, bạch huyết.
Giun cái có tử cung, phần trên tử cung có nhiều trứng.
Giun chỉ trưởng thành của W.bancrofti. dài 260µm.
Ấu trùng giun chỉ:
Ấu trùng có kích thước 260 - 280 x 70µm. Có bao bọc ngoài dài hơn thân nhiều. Trên tiêu bản nhuộm màng bao bắt màu khá rõ. Thân ấu trùng uốn lượn đều đặn, chứa nhiều hạt nhiễm sắc nhỏ, nhưng không đi đến mút đuôi, đuôi nhọn.

Hình 10.25: Ấu trùng giun giun chỉ W.bancrofti.
Đặc điểm sinh học

Hình 10. 26: Vòng đời sinh học của giun chỉ W.bancrofti.
1.Ấu trùng lên bao vòi của muỗi.
2.Ấu trùng chọc thủng bao vòi vào máu người.
3.Giun chỉ trưởng thành kí sinh ở hệ bạch huyết.
4.Bệnh nhân giun chỉ bị phù chân voi.
5.Giun chỉ trưởng thành để ra ấu trùng.
6.Ấu trùng vào máu chuẩn bị sang vòng đời kí sinh ở cơ thể muỗi.
Vị trí kí sinh: giun trưởng thành phân giới đực, cái, cuộn vào nhau kí sinh ở hệ bạch huyết. Giun đẻ ra ấu trùng ở hệ bạch huyết, ấu trùng di chuyển từ hệ bạch huyết sang hệ tuần hoàn. Ban ngày ấu trùng tập trung ở các mao mạch nhỏ ở phổi, ban đêm từ 20 giờ đêm đến 2 giờ sáng, ấu trùng có thể xuất hiện ở máu ngoại vi.
Sự xuất hiện của ấu trùng giun chỉ (ATGC) ở mạch máu ngoại vi được nhận xét từ lâu, có nhiều giả thuyết giải thích hiện tượng này:
Giả thuyết sinh tồn: muốn bảo toàn nòi giống, ấu trùng giun chỉ phải vào được cơ thể muỗi, là trung gian truyền bệnh hút máu. Muỗi là vật chủ phụ của giun chỉ, muốn hoàn thành vòng đời sinh học, giun chỉ nhất thiết cần phải có giai đoạn phát triển trong cơ thể muỗi. Các muỗi truyền bệnh giun chỉ: Culex, Anopheles, Mansonia, các giống muỗi này đều hoạt động hút máu về ban đêm.
Có những nơi như một số đảo Thái Bình Dương (Samoa. New Guinea...) muỗi truyền giun chỉ là Aedes scutellaris hoạt động hút máu ban ngày, nên ở những nơi này ấu trùng giun chỉ xuất hiện ở máu ngoại vi cả ngày lẫn đêm.
Giả thuyết về sự giãn mao mạch khi ngủ: ATGC tập trung ở mao mạch máu nội tạng (tim, gan, phổi, thận...), khi ngủ, mao mạch giãn nở nên ATGC có thể xuất hiện ở máu ngoại vi. Nếu thay đổi chế độ sinh hoạt: làm việc ban đêm, ngủ ban ngày thì chu kì xuất hiện ấu trùng giun chỉ ban đêm chuyển sang ban ngày. Hoặc nếu tiêm các thuốc gây giãn mạch máu thì có thể thấy ATGC xuất hiện ở máu ngoại vi ngay sau khi tiêm.
Thời gian ATGC sống trong cơ thể người: nếu không được muỗi đốt hút sang cơ thể muỗi thì ATGC sẽ chết sau khoảng 10 tuần.
Khi muỗi hút máu người bệnh, ATGC vào dạ dày muỗi, sau 2 - 8 giờ, ấu trùng mất bao, lột xác, xuyên qua thành dạ dày muỗi và sau khoảng 15 giờ, tới cơ ngực muỗi. Ở đây sau 2 ngày, ATGC lớn lên, kích thước: 120 - 250 x 10 -17µm . Đến ngày thứ 6, thứ 7, đuôi thoái hoá, ATGC lột xác, tiếp tục lớn lên, đạt kích thước: 225 - 300 x 15 - 30µm. Tới tuần lễ thứ 2, ATGC lột xác lần nữa, đạt kích thước 1 - 1,5 x 0,018 - 0,023 mm. Lúc này ATGC có khả năng lây nhiễm. Thời gian từ khi vào dạ dày muỗi đến khi có khả năng lây nhiễm khoảng 10 - 40 ngày, phụ thuộc vào nhiệt độ, độ ẩm và loài muỗi... Sau đó ấu trùng tập trung lên bao vòi của muỗi. Khi muỗi đốt người hút máu, ATGC chọc thủng bao vòi, bò ra trên mặt da và chui qua vết đốt vào máu, đến hệ thống bạch huyết, phát triển thành giun trưởng thành.
Tuổi thọ trung bình của giun trưởng thành ở người khoảng 15 - 17 năm.
Những loài muỗi có vai trò truyền bệnh giun chỉ Wuchereria bancrofti ở Việt Nam chủ yếu là Culex quinquefasciatus và Anopheles hyrcanus. Tuy nhiên gần đây theo nghiên cứu của Nguyễn Duy Toàn và CS (2001) cho thấy tại Khánh Vĩnh (Khánh Hoà) có các loài muỗi truyền bệnh giun chỉ Wuchereria bancrofti chu kì đêm: Culex quinquefasciatus, Culex vishnui, Anopheles barbumbrosus,
Anopheles letifer. Trong đó lần đầu tiên ở Việt Nam xác định thêm 3 loài là vector truyền giun chỉ W.bancrofti chu kì đêm: C.vishnui, An.barbumbrosus, An.letifer.
VAI TRÒ Y HỌC
Bệnh giun chỉ Wuchereria bancrofti có biểu hiện lâm sàng phong phú, triệu chứng lâm sàng có thể khác nhau giữa các vùng lưu hành.
Cơ chế bệnh sinh:
Bệnh giun chỉ sinh ra do phản ứng quá mẫm của cơ thể vật chủ trước các tác động của độc tố, hoặc các sản phẩm chuyển hoá của giun chỉ.
Do tổn thương cơ giới ở hệ bạch huyết và mạch máu. Do cản trở tuần hoàn bạch huyết kèm theo nhiễm trùng thứ phát.
Triệu chứng lâm sàng:
Thời kì ủ bệnh: từ 3 - 18 tháng, tương ứng giai đoạn từ khi ATGC vào cơ thể, đến khi có thế hệ ATGC mới xuất hiện trong máu. Thời kì này có thể có những triệu chứng quá mẫn, viêm hạch bạch huyết cục bộ, nhẹ, không tồn tại lâu, bệnh nhân nghỉ ngơi thì các triệu chứng tự hết.
Thời kì toàn phát: diễn biến lâm sàng thời kì này có thể chia thành 3 giai đoạn:
Giai đoạn thứ 1:
Biểu hiện lâm sàng chủ yếu là dị ứng toàn thân, sốt, phát ban, phù cục bộ. Bạch cầu ái toan thâm nhiễm vào các cơ quan khác nhau, đặc biệt ở phổi gây nên hội chứng tăng bạch cầu toan tính thể phổi nhiệt đới (Tropical pulmonary eosinophilia, viết tắt là: TPE).
Hội chứng TPE là phản ứng quá nhậy cảm của cơ thể vật chủ với kháng nguyên do ATGC tiết ra. Hội chứng TPE xảy ra ở cả người lớn, trẻ em, nhưng hay gặp ở nam giới nhiều hơn (rất phổ biến ở vùng Ấn Độ, Đông Nam châu Á), gồm các triệu chứng:
Cơn ho đột ngột tái phát về đêm.
Thường sốt nhẹ, đôi khi kèm theo nhược cơ.
Gan, lách sưng to.
Tình trạng bệnh lí hạch bạch huyết.

Hình 10.27: Bệnh nhân bị phù voi do giun chỉ W.bancrofti.
Tăng bạch cầu ái toan ở máu ngoại vi: 80 - 90%, số lượng bạch cầu tăng.
X quang: có tổn thương tản mạn nhỏ, hay những vết đậm của bạch mạch phế quản, đặc biệt ở đáy phổi.
Chỉ số kháng thể giun chỉ tăng cao, IgE tăng cao. . Đáp ứng tốt với DEC (diethyl carbamazin).
Nếu không được điều trị sẽ tiến tới tái phát, xơ hoá phổi mạn tính.
Cần chẩn đoán phân biệt hội chứng TPE với hội chứng Loeffler. Hội chứng Loeffler không có gan, lách sưng, không có biểu hiện bệnh lí hạch bạch huyết, không đáp ứng với DEC, không cần điều trị, tự hết sau 7 - 10 ngày, không để lại di chứng, biến chứng gì. Ở giai đoạn thứ nhất có thể còn có các biểu hiện viêm tinh hoàn, thừng tinh, viêm vú ở phụ nữ...
Giai đoạn thứ 2:
Xuất hiện sau 2 - 7 năm bị nhiễm bệnh. Triệu chứng lâm sàng chủ yếu: giãn mạch bạch huyết dưới da, và ở sâu do ống ngực bị tắc. Bạch mạch đi ngược dòng vào tuần hoàn. Bạch mạch ở thận, bể thận, bàng quang bị vỡ gây đái ra bạch huyết, có thể lẫn máu. Bạch mạch ở màng bụng vỡ gây viêm màng bụng, cổ trướng bạch huyết. Bạch mạch ở cơ quan sinh dục ứ tắc, gây ứ bạch huyết ở bìu (nam giới), ở âm hộ (nữ giới). Hệ bạch huyết ở da, tổ chức dưới da giãn, sần sùi, hạch bạch huyết sưng to. Hình thành các ổ viêm (áp xe) ở dưới da, cơ, bộ phận sinh dục, khớp, xoang ngực, xoang bụng... khi các ổ áp xe vỡ gây viêm.
Giai đoạn thứ 3:
Biểu hiện tắc nghẽn bạch mạch, phù voi ở các bộ phận của cơ thể. Thường gặp nhất ở chân, ở bộ phận sinh dục (bìu - nam giới, âm hộ, vú - nữ giới), cũng có thể phù ở các bộ phận khác như ở chi trên. Nước tiểu đục (đái dưỡng chấp), nhưng không phổ biến.
Mức độ phù voi rất đa dạng, từ nhẹ đến nặng, chân có thể to như cột nhà, bìu nam giới có thể rất to, khi đi đứng bìu chạm đất, nặng tới 20 - 30 kg. Vú phụ nữ có thể to dài quá đầu gối hoặc hơn nữa... ở cơ quan bị phù voi lâu dần tổ chức liên kết tăng sinh, trở thành cứng, dày, tuần hoàn đến nơi đó thiếu hụt, gây những viêm loét, thiểu dưỡng.
Thông thường khi đã có phù voi, xét nghiệm máu ngoại vi tìm ATGC rất hiếm thấy dương tính. Đôi khi chẩn đoán phân biệt phù voi do giun chỉ với phù voi do viêm tắc bạch mạch vì các nguyên nhân khác rất khó.
CHẨN ĐOÁN
Lâm sàng:
Thường khó trong giai đoạn đầu của bệnh. Khi có các triệu chứng đái dưỡng chấp, phù voi, bệnh nhân sống trong vùng lưu hành bệnh giun chỉ, chẩn đoán lâm sàng dễ dàng hơn.
Nhưng đối với những người sống ở ngoài vùng lưu hành bệnh giun chỉ, chẩn đoán lâm sàng gặp khó khăn.
Chẩn đoán kí sinh trùng học:
Phương pháp xét nghiệm máu ngoại vi vào đêm:
Lấy máu ngoại vi vào 20 giờ đến 2 giờ, làm tiêu bản giọt dày, tìm ấu trùng giun chỉ là phương pháp thông dụng nhất. Nhưng nếu mật độ ATGC/ml máu ít thì xác suất dương tính thấp.
Việc lấy máu vào ban đêm gây phiền hà cho cả bệnh nhân và nhân viên y tế, rất khó áp dụng trong điều tra dịch tễ học hàng loạt.
Phương pháp Knote:
Lấy 2 ml máu cho vào ống nghiệm có chứa 10ml formalin 2%, li tâm lấy cặn, làm tiêu bản giọt dày, nhuộm, kiểm tra hiển vi.
Phương pháp Harris:
Lấy 4 ml máu cho vào ống nghiệm có sẵn 1ml heparin, 4 ml saponin 2%,li tâm, quan sát phần lắng.
Phương pháp Millipore:
Lấy 1 ml máu tĩnh mạch vào bơm tiêm chuyên dụng, hút thêm 4 ml nước cất, lắc trong ống tiêm cho máu huyết tán hoàn toàn, bơm qua màng lọc, lại hút 5 ml nước cất vào bơm tiêm, bơm qua màng lọc.
Tiếp tục làm như vậy 4 - 5 lần, đến khi nước trong, bơm không khí qua màng lọc 4 - 5 lần.
Lấy màng lọc ra, để úp mặt trên lam kính, nhuộm màng lọc bằng giemsa, rửa nhanh, để khô kiểm tra trên kính hiển vi.
Nghiệm pháp xua ấu trung giun chỉ ra máu ngoại vi vào ban ngày của Sulival T. (1970), Partono (1972):
Cho bệnh nhân uống 100mg DEC, thuốc sẽ xua ATGC ra máu ngoại vi.
Sau khi uống 30 phút, lấy máu ngoại vi làm tiêu bản giọt dày, nhuộm giemsa, kiểm tra trên kính hiển vi.
Nhờ phương pháp này có thể lấy máu ngoại vi tìm ATGC vào ban ngày, đạt kết quả 90% dương tính so với lấy máu xét nghiệm vào ban đêm.
Có thể xét nghiệm dưỡng chấp ở nước tiểu, phân... tìm ATGC.
Các phương pháp chẩn đoán khác:
Chẩn đoán miễm dịch học bằng kháng nguyên giun chỉ chó Dirofilaria immitis.
Sinh thiết hạch bạch huyết tìm giun chỉ trưởng thành.
ĐIỀU TRỊ
Các thuốc điều trị giun chỉ:
DEC (diethyl carbamazin) biệt dược: banocid, notezine...:
Đã hơn 40 năm qua vẫn coi là thuốc được lựa chọn để điều trị giun chỉ bạch huyết. DEC hoà tan nhiều trong nước, bền vững ở nhiệt độ cao. Hấp thu nhanh, đạt đỉnh cao 100mg/ml máu, sau khi uống DEC 1- 2 giờ. DEC bài tiết chủ yếu qua thận, có độc tính thấp, an toàn khi sử dụng trên quy mô rộng. Có kết quả tốt khi dùng tổng liều 72mg/kg thể trọng. Tỉ lệ khỏi bệnh có liên quan mật thiết với số lượng tổng liều.
Cơ chế tác dụng của DEC tới nay vẫn còn chưa thống nhất. Nhiều tác giả cho rằng DEC có hiệu lực diệt ATGC đáng kể nhưng không có tác dụng trên ATGC Wuchereria bancrofti giai đoạn III. Nhiều tác giả cho rằng DEC có tác dụng diệt giun chỉ trưởng thành ở người.
Tác dụng phụ của DEC: có 2 loại đáp ứng với liều lượng thuốc và bản chất hoá học của thuốc, xảy ra đối với cả người bệnh giun chỉ và người bình thường, nhưng phổ biến gặp ở người bệnh giun chỉ. Đáp ứng của người bệnh với sự phá hủy hay chết của giun chỉ, không phụ thuộc vào liều lượng, nhưng có liên quan trực tiếp tới mức độ kí sinh trùng, biểu hiện: sốt, đau cơ, đau khớp, chóng mặt, buồn nôn, viêm hạch, mạch bạch huyết... thường xuất hiện từ ngày thứ 2, thứ 3, đến 3 - 4 tuần sau khi uống liều thuốc đầu tiên.
Liều lượng theo kinh điển: 6mg/kg thể trọng, uống hàng ngày sau bữa ăn, một đợt điều trị 12 ngày, tổng liều một đợt điều trị 72mg/kg thể trọng.
Các dẫn xuất của antimon: anthiomalin, neostiotein, asenamin...
Diamino diphenyl sunfon (DDS): cũng có tác dụng điều trị giun chỉ.
Những thuốc mới:
Levamisole: liều 100mg/ngày x 10 ngày, hiệu lực kém DEC, gây phản ứng nghiêm trọng hơn, độc hơn.
Mebendazole: liều 100mg/ngày, uống 21 ngày, có tác dụng diệt ATGC và giun trưởng thành, nhưng hấp thu của thuốc thất thường, có thể gây quái thai ở động vật thí nghiệm...
Cho đến nay vẫn chưa có chỉ định dùng các thuốc mới kể trên thay thế DEC.
Điều trị hàng loạt, điều trị chọn lọc bệnh giun chỉ:
Sử dụng DEC để phòng chống bệnh giun chỉ rẻ hơn so với phòng chống vector, an toàn, có hiệu quả, chưa có báo cáo kháng thuốc DEC. Do vậy thường sử dụng DEC để điều trị hàng loạt, điều trị chọn lọc bệnh giun chỉ ở các vùng lưu hành. Nhiều tác giả chủ trương điều trị hàng loạt bệnh giun chỉ, không phải xét nghiệm, kinh tế hơn, đỡ tốn kém hơn điều trị chọn lọc.
Phác đồ DEC trong điều trị hàng loạt bệnh giun chỉ: thường sử dụng phác đồ 1 ngày - một liều 6mg/kg thể trọng hoặc phác đồ 3 ngày, mỗi ngày 6mg/kg thể trọng.
Điều trị biến chứng:
Điều trị phù voi: giai đoạn đầu có thể dùng corticoid liệu pháp kết hợp với băng ép. Giai đoạn sau phải phẫu thuật tạo hình.
Điều trị biến chứng đái dưỡng chấp, tràn dịch màng tinh hoàn... nói chung là khó, cũng có thể giải quyết bằng ngoại khoa nhưng không triệt để, dễ tái phát.
DỊCH TỄ HỌC
Ở Việt Nam bệnh giun chỉ là bệnh thường gặp. Theo Mathis và Leger (1911), tỉ lệ giun chỉ ở Hà Nội: 1,25 - 9%. Theo số liệu Viện Sốt rét - KST - CT Trung ương, điều tra trên 90.545 người tại 127 điểm thuộc 48 huyện của 15 tỉnh miền Bắc, thấy bệnh có tính chất khu trú rõ rệt, tỉ lệ chênh lệch giữa các huyện, xã, thôn, xóm,... do đó vấn đề dịch tễ học bệnh giun chỉ rất phức tạp.
Ở miền Bắc bệnh giun chỉ trước đây tập trung chủ yếu ở vùng châu thổ sông Hồng, trọng tâm ở 3 tỉnh: Hưng Yên, Hà Nam, Thái Bình. Tuy nhiên có những ổ lưu hành nặng ở những địa phương khác như:
Nghĩa Sơn, Nghĩa Đàn, Nghệ An: 31,77%.
Trắc Bút, Duy Tiên, Hà Nam: 31,50%.
Lệ Thuỷ, Quảng Ninh, Quảng Bình: 19,33%.
Ở miền Nam chưa có số liệu điều tra đầy đủ, nhưng nhìn chung bệnh giun chỉ không đáng kể, lẻ tẻ, khu trú. Kết quả điều tra 9 điểm ở 3 tỉnh, thành phố (Khánh Hòa, Đà Nẵng, Bình Thuận) năm 2001 của Nguyễn Duy Toàn và CS, chỉ phát hiện thấy giun chỉ bạch huyết ở 3 xã thuộc huyện Khánh Vĩnh, Khánh Hòa với tỉ lệ nhiễm từ 0,4 - 13,3%. Tất cả các trường hợp nhiễm đều là loài giun chỉ Wuchereria bancrofti chu kì đêm.
Sự lưu hành bệnh giun chỉ phụ thuộc vào mật độ ATGC:
Thuận lợi nhất cho sự lưu hành: mật độ ATGC 3 - 4 ATGC/mm3 máu.
Mật độ quá thấp, dưới 1 ATGC/mm3 máu, không thuận lợi cho sự lưu hành bệnh giun chỉ, vì mật độ ATGC trong máu thấp, xác suất để muỗi hút máu có ATGC để truyền sang cho người lành thấp.
Mật độ quá cao, trên 10 ATGC/mm3 máu, cũng không thuận lợi cho sự lưu hành bệnh giun chỉ, vì muỗi hút máu có nhiều ATGC, có tải trọng lớn, hạn chế việc di chuyển, truyền sang người lành.
Nguồn bệnh:
Chủ yếu là người nhiễm ATGC, những người có phù chân voi, đái dưỡng chấp, ít có vai trò truyền bệnh.
Muỗi truyền bệnh giun chỉ W.bancrofti ở Việt Nam:
Chủ yếu là muỗi Culex qiunquefasciatus và Anopheles hyrcanus gặp nhiều ở ven thành thị, thị trấn vùng trung du miền Bắc.
Ngoài ra còn nhiều loài muỗi khác cũng là vector truyền bệnh giun chỉ như Culex vishnui, Anopheles barbumbrosus, Anopheles letifer. Tuy nhiên tùy từng vùng khác nhau mà vai trò vector truyền bệnh chính cũng khác nhau.
Người cảm thụ:
Mọi lứa tuổi đều nhiễm ATGC, nhưng tuổi càng cao, tỉ lệ nhiễm ATGC cao, và mật độ ATGC trong máu cũng cao.
PHÒNG CHỐNG
Phát hiện và điều trị nguồn bệnh là biện pháp chủ yếu.
Cần phát hiện sớm, điều trị triệt để, điều trị hàng loạt, là biện pháp kinh tế nhất phòng chống bệnh giun chỉ.
Thuốc DEC, là thuốc được chọn lọc để điều trị bệnh giun chỉ, đã được sản xuất ở Việt Nam giá rẻ. Có thể uống thuốc DEC phòng bệnh giun chỉ, liều 6mg/kg thể trọng/ngày, mỗi tháng 1 lần.
Phòng chống muỗi: với bệnh giun chỉ, việc phòng chống muỗi khó khăn, thường lồng ghép với việc phòng chống muỗi truyền bệnh sốt rét, sốt xuất huyết...
Phòng chống muỗi đốt bằng các biện pháp thông dụng như nằm màn...
Diệt muỗi truyền bệnh giun chỉ khó vì nhiều loài, ít nhậy cảm với hoá chất diệt.
Diệt bọ gậy là biện pháp tích cực, có thể diệt bọ gậy bằng phương pháp nuôi cá ở các hồ ao, để cá ăn bọ gậy, kết hợp với cải tạo môi trường.
Theo số liệu của Viện Sốt rét - KST - CT Trung ương (1990), nghiên cứu khả năng diệt bọ gậy của một số loài cá ở Việt Nam như sau:
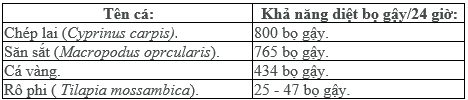
Các biện pháp vệ sinh môi trường, khơi thông cống rãnh, ao hồ, nuôi cá, dọn quang ao bèo, gây khó khăn cho muỗi sinh sản, phát triển các công trình thủy lợi, tưới tiêu nước ở nông thôn, có ảnh hưởng tốt đến công tác phòng chống bệnh giun chỉ.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









