️ Chẩn đoán và điều trị Hội chứng bàng quang tăng hoạt ở người lớn (Phần 2)
ĐIỀU TRỊ BÀNG QUANG TĂNG HOẠT
Bước điều trị thứ nhất: các biện pháp can thiệp hành vi
Mức độ chứng cứ và cấp độ khuyến cáo:
Các liệu pháp hành vi được xem là bước điều trị trước tiên cho OAB: [Chuẩn, Grade B (AUA)].
Liệu pháp hành vi có thể kết hợp với điều trị kháng muscarnics: [Khuyến khích, Grade C (AUA)].
Hướng dẫn bệnh nhân các biện pháp lành mạnh hóa thói quen bàng quang và điều chỉnh cách sống [8] [9] [16]
Giáo dục cho bệnh nhân hiểu thế nào là bàng quang có chức năng bình thường và thế nào là bất thường. Đây là cơ sở để bệnh nhân nhận thức và thực hiện tốt những bài hướng dẫn về thay đổi thói quen bàng quang và thay đổi lối sống nhằm mục tiêu đưa chức năng bàng quang trở về bình thường.
Hướng dẫn bệnh nhân viết “nhật ký đi tiểu”. Nhật ký đi tiểu là cơ sở dữ liệu để bác sĩ cũng như bệnh nhân nhận biết mức độ và dạng thức của OAB, hướng mục tiêu điều trị nhằm làm giảm triệu chứng, và về sau giúp theo dõi sự tiến bộ và hiệu quả điều trị.
Xem gợi ý của một mẫu nhật ký bàng quang ở phần phụ lục. Các bác sĩ chuyên khoa nên tham khảo tài liệu tìm một số mẫu nhật ký đi tiểu để thực hiện cho cơ sở y tế của mình. Có mẫu khá đơn giản chỉ ghi lại thời điểm đi tiểu tự chủ và thời điểm bị són tiểu gấp, có mẫu phức tạp hơn ghi thêm cả thời điểm mắc tiểu gấp, mức độ của triệu chứng tiểu gấp, lượng tiểu của mỗi lần đi tiểu, ghi nhận thời điểm, loại và lượng nước uống vào. Dù sao thì nhật ký đi tiểu nên thực hiện từ 3 – 7 ngày. Tất nhiên là ghi chú càng nhiều thì có càng nhiều dữ kiện để bác sĩ xem xét nguyên nhân và đưa ra những tư vấn chi tiết hơn cho bệnh nhân.
Tập đi tiểu theo giờ: Nhiều bệnh nhân cứ cố đi tiểu nhiều lần để tránh bị són tiểu mà không có ý thức về việc thói quen đi tiểu nhiều lần có thể làm nặng hơn tình trạng bệnh.
Nên lập kế hoạch để bệnh nhân dần dần tập đi tiểu theo giờ, tập kìm nén cảm giác mắc tiểu nếu chưa đến thời gian quy định. Hướng dẫn bệnh nhân khoảng thời gian thích hợp giữa 2 lần đi tiểu là 3 – 4 giờ, và không nhất thiết cứ phải đi tiểu mỗi khi có cảm giác khác lạ trong bàng quang. Việc quy định giờ cũng nên uyển chuyển: tùy theo dung tích chứa đựng của bàng quang, lượng nước uống hàng ngày, loại công việc, nhiệt độ của môi trường làm việc, cự ly và sự thuận lợi của nhà vệ sinh... của mỗi cá nhân.
Điều chỉnh chế độ ăn uống: Một số thức ăn và thức uống có tính lợi tiểu hoặc gây kích thích bàng quang. Các loại nên kiêng dùng là caffeine, bia rượu, thức uống có đường,...
Chất thường được nhắc đến là caffeine, vì có rất nhiều người nghiện uống cà phê. Nhiều thực phẩm có chứa caffeine, và đáng lưu ý là có hơn 1000 loại thuốc tây loại không cần kê toa (OTC) trong thành phần có chứa caffeine. Caffein vừa có tính lợi tiểu, vừa làm tăng sức co bóp cơ bàng quang, vừa làm tăng kích thích bàng quang. Khuyên bệnh nhân dùng những loại thay thế không chứa caffeine. Trong trường hợp khó bỏ được, bệnh nhân không nên uống quá 200mg/ngày, tức là không quá 2 ly cà phê mỗi ngày, để hạn chế các triệu chứng tiểu gấp, tiểu nhiều lần.
Điều chỉnh lượng nước uống: Uống nước quá nhiều sinh ra lượng tiểu nhiều dẫn đến tiểu nhiều lần, uống nước quá ít sinh ra tăng nồng độ nước tiểu dẫn đến kích thích niêm mạc bàng quang gây tiểu gấp và là điều kiện thuận lợi sinh ra nhiễm trùng niệu. Lượng nước uống cần thiết hàng ngày trung bình khoảng 1.500 ml hay 30ml/kg thể trọng. Cần biết lượng nước uống vào thường ngày của bệnh nhân. Cần điều chỉnh lượng nước uống vào của bệnh nhân theo điều kiện làm việc và sinh hoạt của bệnh nhân. Như thế cần giảm lượng nước uống vào nếu bệnh nhân uống quá nhiều mức cần thiết. Những bệnh nhân bị tiểu đêm nên hạn chế uống nước sau 6 giờ tối, hoặc từ 3 – 4 tiếng trước khi ngủ.
Kiểm soát thể trọng: Béo phì (BMI > 30) làm tăng áp lực trong bụng, đè ép lên bàng quang và đáy chậu, làm nặng hơn các triệu chứng của OAB và tiểu không kiểm soát. Vì thế, giảm cân là một biện pháp quan trọng nhằm cải thiện tình trạng OAB.
Chống táo bón: Táo bón mạn tính là yếu tố nguy cơ của OAB. Tỉ lệ bị táo bón cao hơn ở những người bị OAB so với không bị OAB, cả ở nam và nữ. Táo bón nặng ở phụ nữ có thể do hậu quả của rối loạn chức năng thần kinh vùng đáy chậu.
Làm giảm táo bón có thể giúp cải thiện các triệu chứng tiểu gấp và tiểu nhiều lần. Ăn nhiều chất xơ, gia tăng lượng nước uống vào vừa phải, lập thời gian biểu đi cầu kết hợp với tập rặn cầu để việc đi cầu có điều độ nhằm làm giảm nhẹ tình trạng táo bón.
Ngưng hút thuốc lá: Hút thuốc lá có liên quan mật thiết với triệu chứng đường tiết niệu dưới ở nam giới và với tiểu gấp và són tiểu gấp ở nữ giới. Sự liên quan trên càng gia tăng ở người hút thuốc lá kinh niên do thường bị ho nhiều làm tăng áp lực bụng.
Các kỹ thuật tập luyện [8] [16]
Tập kìm nén và kiểm soát tiểu gấp
Bệnh nhân bị tiểu gấp hay tiểu gấp không kiểm soát có khuynh hướng vội vã chạy vào nhà vệ sinh khi có cảm giác mắc tiểu. Bác sĩ cần giải thích cho bệnh nhân không nên làm như thế, vì chạy vội làm tăng áp lực trong bụng, dễ kích thích bàng quang co bóp nên càng làm trầm trọng thêm triệu chứng.
Nên khuyên bệnh nhân khoan vội chạy đi tiểu mà ở lại vị trí, hướng dẫn cho bệnh nhân các phương pháp căn bản để tập kìm nén khi xuất hiện cảm giác mắc tiểu gấp:
Ngồi xuống nếu được, hít thở sâu và thư dãn;
Làm xao lãng cảm giác muốn tiểu (chẳng hạn như tập trung chơi ô sắp chữ, hoặc suy nghĩ về việc khác, hoặc đếm số thứ tự từ 1 đến 100...);
Chủ động co thắt cơ đáy chậu (hoặc co thắt mạnh và nhanh 5 – 6 lần, hoặc co thắt vừa phải và giữ 10 giây). Ý nghĩa của việc co thắt cơ đáy chậu là ngăn chặn sự dãn nở cơ thắt trong niệu đạo, tránh nước tiểu đi xuống đoạn đầu niệu đạo làm kích thích cơ chóp bàng quang. Nếu bệnh nhân chưa biết co thắt cơ đáy chậu thì xem cách tập cơ đáy chậu ở phần sau.
Tập luyện bàng quang
Là áp dụng các biện pháp kìm nén đi tiểu nêu trên kết hợp với theo dõi trên nhật ký đi tiểu, để từ từ kéo dài khoảng thời gian giữa 2 lần đi tiểu. Có thể lúc đầu bệnh nhân phải đi tiểu mỗi 30 – 60 phút, sau đó tập kéo dài thêm mỗi 15 – 30 phút mỗi 1 -2 tuần, để dần dần đạt mục tiêu giữ được 3 – 4 giờ. Theo y văn thì cần thực hiện các biện pháp tập kìm nén và tập bàng quang ít nhất 6 tuần để thấy hiệu quả.
Tập co thắt cơ sàn chậu
Tập cơ sàn chậu là một trong những biện pháp chính điều trị TKKS gắng sức do suy yếu sàn chậu. Trong OAB, tập cơ đáy chậu có ý nghĩa nhằm hỗ trợ việc kìm nén đi tiểu để điều trị tình trạng tiểu gấp hay tiểu gấp không kiểm soát. Có 3 phương pháp tập luyện tăng dần theo mức độ, tùy thuộc vào khả năng và thời gian của mỗi bệnh nhân cũng như trang bị và mức độ được đào tạo của cơ sở y tế. Nhìn chung, khoảng thời gian cần thiết tập để việc tập cơ đáy chậu đem lại hiệu quả tối thiểu là 3 tháng.
Bệnh nhân tự tập, bằng cách hướng dẫn cho họ cách tự co thắt cơ đáy chậu kiểu như thót hậu môn để tránh xì hơi khi trung tiện hay thót cơ để ngắt cục phân khi đang đi cầu (cho cả nam và nữ giới), hoặc kiểu như tưởng tượng đang ngồi trong chậu nước cố gắng thót cơ đáy chậu để hút và giữ nước vào trong âm đạo đối với nữ giới. Lưu ý khi tập co thắt hậu môn hay âm đạo thì cố gắng không gồng cơ vùng bụng hay cơ vùng chân.
Các tác giả khác nhau trình bày thời lượng tập khác nhau. Cách thông dụng nhất là tập mỗi ngày 3 đợt, mỗi đợt khoảng 15 lần, mỗi lần thót cơ khoảng 10 giây và nghỉ khoảng 10 giây.
Tập theo phương pháp Kegel: Phương pháp tập luyện làm tăng trương lực và sức co bóp cơ đáy chậu được bác sĩ sản khoa Arnold Kegel đề ra từ năm 1948. Dụng cụ nguyên thủy làm bằng ống nhựa có bong bóng cao su đặt trong âm đạo, nối với cột đo áp lực nước nhằm theo dõi được sức cơ sàn chậu khi tập. Sau này, với sự tiến bộ của kỹ thuật, nhiều dụng cụ mới được chế tạo phỏng theo kiểu nguyên thủy của Kegel.
Nếu không có áp kế, vẫn có thể tập cơ sàn chậu theo nguyên tắc của Kegel. Đơn giản nhất là chính ngón tay của điều dưỡng tập vật lý trị liệu đặt trong âm đạo nữ hoặc hậu môn nam để cảm nhận có sự siết lại và nâng lên của cơ đáy chậu. Một dụng cụ khác là thanh tạ bằng thép không rỉ với đầu tạ có đường kính khoảng 24mm đặt và giữa trong âm đạo để bệnh nhân tập và tự cảm nhận sự siết của cơ sàn chậu trên dụng cụ này.
Dùng máy tập cơ sàn chậu: Các loại máy hiện nay thường kết hợp với kích thích điện. Đặt probe có điện cực trong âm đạo nữ hay trong hậu môn nam. Kích thích điện sẽ làm co thắt thụ động cơ sàn chậu (gồm cả cơ thắt niệu đạo và cơ thắt hậu môn), vừa làm gia tăng sức cơ, vừa làm cho bệnh nhân cảm nhận được vị trí của cơ thắt. Một điện cực khác được dán lên bụng để lưu ý bệnh nhân không được gồng bụng mỗi khi tập co thắt cơ sàn chậu. Kết hợp với tập cơ sàn chậu mà sức cơ sẽ hiện lên màn hình để bệnh theo dõi và đánh giá được hiệu quả của tập luyện (cơ chế phản hồi sinh học biofeedback). Tần suất tập là từ mỗi ngày một lần đến mỗi tuần một lần tùy theo tác giả, mỗi lần khoảng 20 phút kích thích điện và khoảng 20 phút tập co thắt cơ đáy chậu. Những ngày không tập bằng máy có thể kết hợp tập sàn chậu bằng 2 phương pháp (a) và (b) nêu trên.
Bước điều trị thứ hai: Các biện pháp dùng thuốc
Các thuốc kháng muscarinics
Hiện nay thuốc nhóm kháng muscarinics là loại được ưu tiên chọn lựa trong điều trị bàng quang tăng hoạt [18] [30].
Thụ thể muscarin bao gồm năm phân nhóm, M1-M5, và được tìm thấy ở bàng quang. Các thụ thể M3 chịu trách nhiệm chính về sự co bóp đi tiểu bình thường của bàng quang [30].
Thuốc kháng muscarinics hoạt động bằng cách ngăn chặn các thụ thể muscarin trên cơ chóp do đó giảm khả năng co thắt của bàng quang [30].
Các thuốc kháng muscarinics có thể được chia thành hai nhóm chính:
Không chọn lọc với tất cả thụ thể muscarin.
Chọn lọc nhiều hơn cho thụ thể muscarin M2 và M3.
Các loại thuốc kháng muscarinics [30]
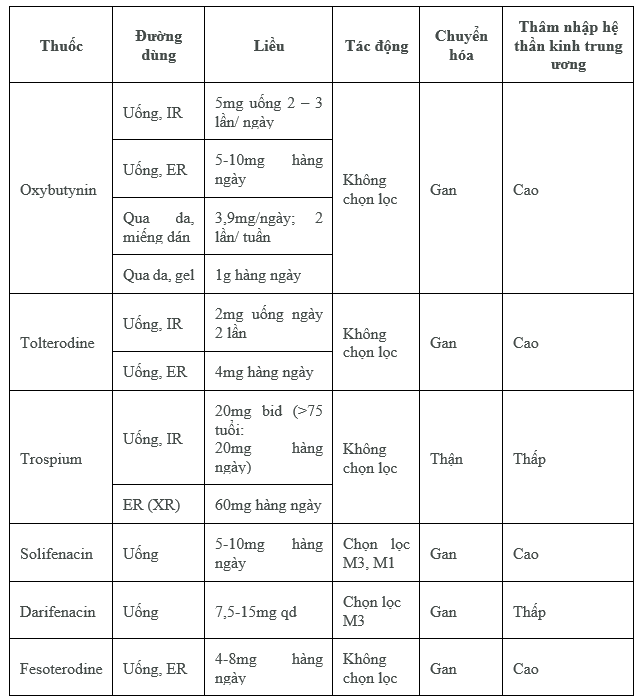
Chú ý [26]:
Oxybutynin có thể đạt được cải thiện lâm sàng trong 12 tuần [(LE1,GRA)(Oxford)]. Oxybutynin có chi phí thấp nhưng tác dụng phụ nhiều hơn các thuốc kháng cholinergic khác. [LE1,GRA (Oxford)] Tác dụng phụ đối với dạng thẩm thấu qua da ít hơn đường uống [(LE1,GrA (Oxford)].
Tolterodine có thể đạt được cải thiện lâm sàng trong 12 tuần [LE1, GRA (Oxford)].
Trospium, có thể đạt được cải thiện lâm sàng trong 12 tuần [LE2, GRB (Oxford)]. Trospium là thuốc được lựa chọn cho bệnh nhân OAB có kèm suy giảm nhận thức [LE2, GRB (Oxford)] cũng như ở bệnh nhân đang sử dụng thuốc nhóm ức chế CYP450 (Amiodaron, Amitriptyline,...) [LE3, GRB (Oxford)].
Solifenacin có thể đạt được cải thiện lâm sàng trong 12 tuần [LE1, GRA (Oxford)]. Solifenacin là thuốc được lựa chọn cho bệnh nhân cao tuổi có bàng quang tăng hoạt hoặc bệnh nhân kèm rối loạn nhận thức [LE1, GRB (Oxford)].
Darifenacin có thể đạt được cải thiện lâm sàng trong 12 tuần [LE1, GRA (Oxford)]. Darifenacin là thuốc được lựa chọn cho bệnh nhân bàng quang tăng hoạt kèm bệnh lý tim mạch hoặc rối loạn nhận thức [LE1, GRB (Oxford)].
Một số loại thuốc khác
Estrogen đặt âm đạo có thể làm cải thiện chủ quan các triệu chứng của hội chứng bàng quang tăng hoạt [LE2, GRB (Oxford)].
Một số thuốc khác có tác dụng kháng cholinergic cũng đã được nghiên cứu điều trị bàng quang tăng hoạt. Thuốc chống trầm cảm nhóm ba vòng như imipramine và amitryptyline đã được sử dụng bàng quang hoạt động quá mức. Tuy nhiên tác dụng kháng cholinergic của nhóm này yếu.
Botulinum toxin type A được sử dụng trong trường hợp điều trị bằng các thuốc kháng cholinergic không còn tác dụng (xem thêm phần tiêm Botulinum toxin type A vào bàng quang).
Bước điều trị thứ ba: khi kháng thuốc
Tiêm Onabotulinumtoxin A vào bàng quang [8] [12]
Giới thiệu
Onabotulinumtoxin A (BTx) là độc chất được tiết ra từ vi khuẩn yếm khi Clostridium botulinum, có độc tính ức chế thần kinh cực mạnh. Trích ly một lượng nhỏ của chất này có thể đem lại những lợi ích trong y học. Dùng BTx tiêm vào bàng quang ngăn chặn sự tiết ra acetylcholine tại vị trí tiền synapse của khớp nối thần kinh-cơ thuộc hệ thần kinh đối giao cảm, gây ra liệt chọn lọc sự co bóp mức độ thấp của cơ chóp trong khi vẫn duy trì sự co bóp mức độ cao nhằm khởi phát sự đi tiểu. Sự dãn cơ và làm giảm triệu chứng tiểu gấp, tiểu nhiều lần của OAB. BTx cũng có thể tác động qua cơ chế cảm giác của bàng quang bằng cách điều hòa sự phóng thích ATP ở niệu mạc gây ra ức chế thần kinh hướng tâm.
Kỹ thuật
Đa số các tác giả chọn cách tiêm vào trong cơ chóp và tránh vùng tam giác bàng quang, số mũi tiêm từ 20 – 40 mũi. Một vài tác giả chọn cách tiêm dưới niêm, tiêm cả vùng tam giác.
Trước khi sử dụng BTx, các trường hợp OAB kháng trị với thuốc kháng muscarinics nên được khảo sát áp lực đồ bàng quang để xem có tình trạng cơ chóp tăng hoạt hay không ? Cần phải đánh giá cơ chóp tăng hoạt do nguyên nhân thần kinh hay vô căn.
Người ta đã bào chế được 2 nhóm Botulinum toxin A và B, nhưng hiện chỉ có nhóm A (BTx-A) được sử dụng phổ biến. Trên thị trường hiện có 2 loại BTx-A với tên thương mại là Botox™ lọ 100 đv của hãng Allegra và Dysport™ lọ 500 đv của hãng Ipsen. Các báo cáo của nhiều tác giả cho thấy liều dùng không hoàn toàn giống nhau. Với Botox™, tùy theo OAB không cơ chóp tăng hoạt hoặc cơ chóp tăng hoạt vô căn hoặc cơ chóp tăng hoạt do thần kinh mà liều dùng có thể tăng dần từ 100 – 200 – 300 đv. Với Dysport™, tùy theo OAB không có cơ chóp tăng hoạt hoặc cơ chóp tăng hoạt vô căn hoặc cơ chóp tăng hoạt do thần kinh mà liều dùng có thể tăng dần từ 500 – 750 – 1000 đv.
Hiệu quả
Theo dõi y văn cho thấy tỉ lệ thành công từ 60 – 96%, thời gian tác dụng kéo dài 6 – 9 tháng. Có thể tiêm lập lại nếu tái phát triệu chứng. Ở Việt Nam, đã có một số báo cáo về áp dụng tiêm BTx-A trong điều trị OAB với hiệu quả tương tự y văn nước ngoài [16].
Cần lưu ý khuyến cáo cho bệnh nhân về khả năng bị tiểu khó sau khi tiêm, nhất là đối với các bệnh nhân OAB với cơ chóp tăng hoạt vô căn. Nếu bí tiểu hoặc tồn lưu nước tiểu nhiều > 150 ml thì có thể phải áp dụng biện pháp thông tiểu sạch cách quãng một thời gian.
Kích thích thần kinh cùng [2]
Giới thiệu
Đây là phương pháp cấy các dây điện cực vào rễ thần kinh cùng S3, nối với một máy tạo nhịp đặt dưới da vùng mông, qua đó kích thích thần kinh cùng để điều hòa các phản xạ thần kinh chi phối cơ chóp bàng quang và cơ đáy chậu. Phương pháp này được chỉ định để điều trị tình trạng ứ đọng nước tiểu trong bàng quang hay các triệu chứng của OAB như tiểu gấp không kiểm soát hay tiểu gấp-tiểu nhiều lần mà đã kháng trị với dùng thuốc.
Năm 1994, công ty Medtronic giới thiệu một dụng cụ gọi tên là Interstim® có tính năng như trên ra thị trường châu Âu để điều trị các trường hợp rối loạn chức năng đường tiểu dưới như tiểu gấp – tiểu nhiều lần, són tiểu gấp, ứ đọng nước tiểu. Năm 1997, FDA (Mỹ) chấp thuận Interstim® được sử dụng điều trị tiểu gấp không kiểm soát. Rồi đến năm 1999, các chỉ định tiểu gấp – tiểu nhiều lần, ứ đọng nước tiểu cũng được cho phép.
Kỹ thuật
Tiến hành 2 giai đoạn. Giai đoạn 1 là thử đặt 1 dây điện cực xuyên qua da qua lỗ xương cùng S3 đến nối với rễ thần kinh cùng S3, nối với máy tạo nhịp bên ngoài và theo dõi và điều chỉnh trong khoảng 1 – 2 tuần. Giai đoạn 2 là cấy máy tạo nhịp vào trong cơ thể, đặt ở vị trí dưới da vùng mông trên. Nhật ký bàng quang được sử dụng để theo dõi đáp ứng điều trị.
Hiệu quả
Kết quả hồi cứu đa trung tâm sau 5 năm của Van Kerrebroeck (2007) ghi nhận tỉ lệ thành công là 68% đối với són tiểu gấp, 56% đối với tiểu gấp-tiểu nhiều lần, 71% đối với ứ đọng nước tiểu trong bàng quang [1].
Nhìn chung, dụng cụ Interstim rất đắt tiền nhưng tỉ lệ thành công không cao lắm, cho nên chưa được phổ biến rộng rãi trên thế giới để điều trị OAB. Ở Việt Nam chưa có báo cáo nào về áp dụng phương pháp này.
Kích thích thần kinh chày [9]
Giới thiệu
TK chày là dây TK hỗn hợp cảm giác và vận động từ rễ L4 thông qua S3, chi phối các dây thần kinh bản thể và tự động của các cơ đáy chậu, cơ bàng quang và cơ thắt niệu đạo. Y học cổ truyền Trung hoa đã phát hiện ra việc châm cứu ở vị trí TK chày làm ức chế tình trạng quá hoạt của bàng quang. Các tác giả phương Tây tiên phong trong việc áp dụng nguyên lý kích thích TK chày để điều trị OAB là MsGuire (1983), Stoller (1999).
Kỹ thuật
Châm kim qua da ở vị trí 5 cm trên mắt cá trong và ngay sau bờ (margin) của xương chày, với miếng dán điện cực ở mặt giữa của calcaneus. Kích thích điện mỗi tuần 1 lần, mỗi lần 30 phút, trong 10 – 12 tuần.
Hiệu quả
Hiệu quả điều trị thành công ghi nhận trong y văn là 54,9 – 79,5%. Nhìn chung đây là phương pháp điều trị ít xâm hại, ít tác dụng phụ và dễ được chấp nhận. FDA (Mỹ) đã chấp thuận đây là một phương pháp điều trị OAB.
Ở Việt Nam đã có một công trình nghiên cứu về tác dụng của châm cứu lên các bệnh nhân bị rối loạn tiểu và bước đầu ghi nhận có hiệu quả [36].
Mở rộng bàng quang bằng ruột [12]
Giới thiệu
Phẫu thuật mở rộng bàng quang bằng ruột được chỉ định trong những trường hợp bàng quang có dung tích co nhỏ, rối loạn chức năng bàng quang với độ dãn nở kém. Trong OAB, những trường hợp kháng trị với các bước điều trị 1 và 2, không áp dụng được hoặc áp dụng không thành công với các kỹ thuật nêu trên của bước điều trị thứ 3 mà bệnh nhân quá khổ sở vì các triệu chứng ảnh hưởng nặng nề lên sinh hoạt thì nên xem xét tới việc mở rộng bàng quang bằng ruột. Lưu ý nên khảo sát niệu động học trước khi thực hiện phẫu thuật phức tạp này, thường thì sẽ ghi nhận tình trạng tăng co bóp cơ chóp làm ảnh hưởng nghiêm trọng đến chức năng chứa đựng của bàng quang.
Kỹ thuật
Dùng một đoạn ruột có cuống mạch tốt, cắt xẻ ống và khâu lại thành tấm, rồi khâu ghép vào bàng quang đã được xẻ chóp. Ruột được dùng có thể là hồi tràng, manh tràng hoặc đại tràng sigma. Có thể thực hiện phẫu thuật ngỏ hay phẫu thuật nội soi để mở rộng bàng quang bằng ruột.
Phẫu thuật mở rộng bàng quang bằng ruột đã được áp dụng và báo cáo ở Việt Nam từ năm 1995, chủ yếu trên bàng quang thần kinh – là dạng OAB với cơ chóp tăng hoạt do nguyên nhân thần kinh [19].
Hiệu quả
Mở rộng bàng quang bằng ruột với kỹ thuật xẻ ống giúp làm tăng dung tích và giảm áp lực của bàng quang nguyên thủy, qua đó làm giảm các triệu chứng tiểu gấp, tiểu nhiều lần, són tiểu gấp... của OAB. Tỉ lệ hài lòng của bệnh nhân về việc khắc phục các triệu chứng của OAB ghi nhận trong y văn từ 80 – 88%.
Lưu ý sau khi mổ, nhiều bệnh nhân bị tồn đọng nước tiểu trong bàng quang do bàng quang tân tạo kém co bóp, nên phải áp dụng biện pháp thông tiểu sạch cách quãng. Tỉ lệ phải thông tiểu sạch cách quãng trong y văn từ 10 – 75%, trong đó những bệnh nhân có bệnh lý do nguyên nhân thần kinh thường có tỉ lệ cao hơn.
Các biện pháp điều trị sau cùng [12]
Nhiều tác giả xem việc chuyển lưu nước tiểu (như mở bàng quang ra da) là biện pháp sau cùng nên được cân nhắc khi điều trị bảo tồn thất bại, còn các biện pháp kích thích thần kinh cùng và mở rộng bàng quang là không thích hợp hay không được bệnh nhân chấp nhận.
Ngược lại, Hiệp hội Niệu khoa Hoa kỳ khuyên không nên sử dụng ống thông đặt lâu dài (như thông niệu đạo, thông mở bàng quang trên xương mu), trong khi phẫu thuật mở rộng bàng quang được xem là chọn lựa sau cùng cho một số ít trường hợp OAB nặng, kháng trị và có biến chứng.
Mức độ chứng cứ và cấp độ khuyến cáo
Khi việc áp dụng các biện pháp thứ 1 và thứ 2 để điều trị OAB mà không thành công hoặc không thực hiện được:
Có thể áp dụng biện pháp kích thích TK cùng như là bước điều trị hàng thứ 3: [Khuyến khích, Grade C (AUA)].
Có thể áp dụng biện pháp kích thích TK chày như là biện pháp hàng thứ 3 trên một số bệnh nhân được chọn lọc cẩn thận: [Tùy chọn, Grade C (AUA)].
Có thể đề nghị áp dụng biện pháp tiêm onabotulinumtoxin A như là biện pháp hàng thứ 3 trên một số bệnh nhân được chọn lọc cẩn thận: [Tùy chọn, Grade C (AUA)].
Phẫu thuật mở rộng bàng quang bằng ruột nên được cân nhắc như là biện pháp hàng thứ 3 hoặc là lựa chọn sau cùng cho những bệnh nhân bị OAB nặng, kháng trị và có biến chứng.
Không nên lưu thông tiểu lâu dài để thoát lưu nước tiểu.
PHỤ LỤC 1: TÓM TẮT NGHIÊN CỨU KHẢO SÁT TỶ LỆ MẮC BỆNH BÀNG QUANG TĂNG HOẠT CỦA NGƯỜI LỚN TẠI VIỆT NAM
Đặt vấn đề
Bàng quang tăng hoạt là bệnh lý phổ biến trong cộng đồng, nó không nguy hiểm tới tính mạng nhưng ảnh hưởng đáng kể đến chất lượng cuộc sống của bệnh nhân, làm giảm sự hòa nhập và giảm khả năng lao động của người bệnh trong xã hội. Trong năm 2007, tổng chi phí cho việc điều trị OAB ở Hoa Kỳ là 65,9 tỷ đô la, chi phí bình quân khoảng 1925 đô la/người (trong đó 1433 đô la là chi phí y tế trực tiếp).
Hiện tại có một số nghiên cứu báo cáo tỷ lệ mắc bệnh OAB trong cộng đồng nhưng số liệu không đồng nhất giữa các khu vực địa lý. Theo nghiên cứu NOBLE (2003) ở Hoa Kỳ, tỷ lệ mắc OAB là 16,4%, trong đó 16% ở nam và 16,9% ở nữ. Nghiên cứu EPIC (2006) thực hiện ở Canada và 4 nước Châu Âu (Đức, Ý, Thụy Điển, Anh) tỷ lệ mắc OAB của người lớn trong cộng đồng là 11,8%, trong đó 10,8% ở nam và 12,8% ở nữ. Trong khi đó, các nghiên cứu tại Châu Á có tỷ lệ mắc OAB cao hơn hẳn, chiếm tỷ lệ 29,9%.
Chưa có báo cáo nào về tỉ lệ OAB ở nước ta, vì thế chúng tôi thực hiện nghiên cứu này nhằm xác định tỷ lệ mắc bệnh OAB ở người lớn tại Việt Nam.
Phương pháp nghiên cứu
Thiết kế nghiên cứu
Mô tả cắt ngang thực hiện tại cộng đồng. Thời gian thực hiện nghiên cứu: 5/2014 – 7/2014.
Một nghiên cứu thực hiện tại Châu Á cho thấy tỷ lệ mắc OAB của người lớn là 29,9%, với p=0,02. Cỡ mẫu cần thiết là N ≥ 2012,98. Nghiên cứu thực hiện tại 3 thành phố lớn: TP. Hồ Chí Minh, Hà Nội, Huế, và một số tỉnh lân cận.
Cách tiến hành nghiên cứu
Chúng tôi sử dụng bảng câu hỏi để thu thập số liệu. Bảng câu hỏi sẽ được phát ngẫu nhiên cho người dân từ 18 tuổi trở lên. Những người tự nguyện đồng ý tham gia nghiên cứu sẽ tự trả lời bảng câu hỏi của mình. Số liệu thu được sẽ phân tích bằng chương trình SPSS 16.0 for window.
Quy ước
Nếu đối tượng có kèm triệu chứng tiểu đau (>1 lần/ tuần) sẽ được quy ước là bị nhiễm trùng niệu. Nếu bệnh nhân có triệu chứng tiểu khó (>1 lần/ tuần) sẽ được quy ước là có bệnh lý gây bế tắc cổ bàng quang. Những trường hợp được chẩn đoán nhiễm trùng niệu hoặc bế tắc cổ bàng quang sẽ không được chẩn đoán là OAB.
Các định nghĩa
Theo ICS (International Continence Society), bàng quang tăng hoạt được chẩn đoán bao gồm các triệu chứng: tiểu gấp, có hoặc không kèm theo tiểu không kiểm soát, tiểu nhiều lần và tiểu đêm, sau khi đã loại trừ nhiễm trùng niệu và nguyên nhân rõ ràng khác.
OAB khô (OAB không kèm tiểu gấp không kiểm soát) được xác định khi có cảm giác tiểu gấp > 1 lần/tuần và tiểu nhiều hơn 8 lần/ngày, hoặc phải thức dậy ≥ 1 lần mỗi đêm để đi tiểu.
OAB ướt (OAB kèm tiểu gấp không kiểm soát) được xác định khi bệnh nhân có các triệu chứng OAB khô đã kể trên trên kèm theo tiểu gấp không kiểm soát > 1 lần/tuần và không liên quan đến tình trạng tiểu không kiểm soát khi gắng sức.
Kết quả
Kết quả nghiên cứu trên 2093 người Việt Nam ≥ 18 tuổi. Tuổi trung bình là 42,79 ± 0,39. Trong đó 50,2 % là nam, 49,8% là nữ.
Số liệu được thu thập chủ yếu từ người dân sống tại 3 thành phố: Hồ Chí Minh (29,95%), Huế (19,97%), Hà Nội (20,4%), và các tỉnh khác (29,68%). Trong đó, tỷ lệ người dân sống trong nội thành là (69,35%) và ngoại thành (30,65%).
Tỷ lệ mắc các triệu chứng đường tiểu dưới trong cộng đồng
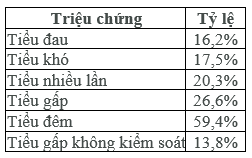
Tỷ lệ mắc OAB ở người lớn (≥18 tuổi) tại Việt Nam là 12,2%,.
Tỷ lệ mắc OAB ở nam là 9,89% và tỷ lệ mắc OAB ở nữ là 14,58%. Nữ có tỷ lệ mắc OAB cao hơn nam (phép kiểm Chi square, p = 0,001 < 0,05).
Tỷ lệ mắc OAB khô là 9,7%; OAB ướt là 2,5%.
Tại Việt Nam, độ tuổi mắc OAB cao nhất ở nhóm 26-45 tuổi.
PHỤ LỤC 2 : NHẬT KÝ ĐI TIỂU THEO ICS (2005)
(BẢNG ĐƠN GIẢN: ĐÁNH GIÁ VỀ TẦN SUẤT VÀ THỂ TÍCH NƯỚC TIỂU – 7 NGÀY)

PHỤ LỤC 3 : NHẬT KÝ ĐI TIỂU (THEO WYMAN & CS (2009)
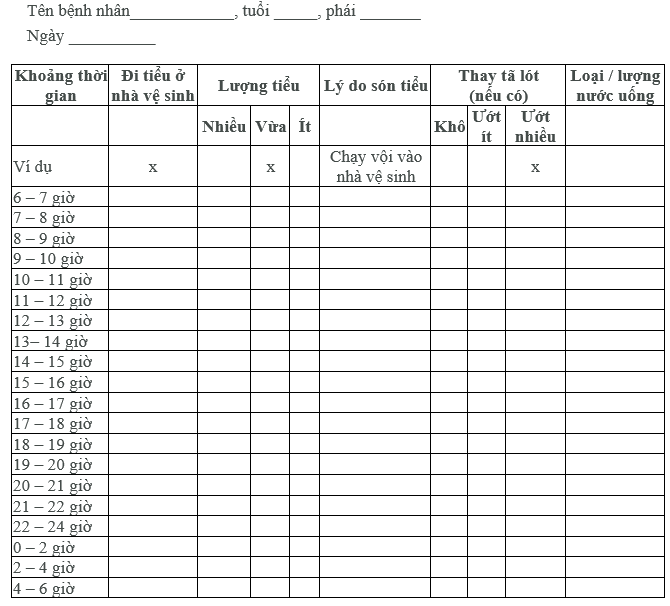
PHỤ LỤC 4 : BẢNG CÂU HỎI VỀ BÀNG QUANG TĂNG HOẠT DẠNG RÚT GỌN (THE OVERACTIVE BLADDER QUESTIONNAIRE - OAB-Q)


Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









