️ Xuất huyết tiêu hóa trên không do tăng áp lực tĩnh mạch cửa
Xuất huyết tiêu hóa (XHTH) trên không do tăng áp lực tĩnh mạch cửa là một cấp cứu Nội – Ngoại khoa. Nguyên nhân xuất huyết tiêu hoá do loét dạ dày tá tràng, rách tâm vị, u ống tiêu hoá, dị dạng mạch. Trong đó, loét dạ dày –hành tá tràng là nguyên nhân hay gặp nhất (50-70%) liên quan chủ yếu vi khuẩn Helicobacter pylori, hay gặp ở người dùng thuốc chống viêm giảm đau không steroid(NSAIDs) hoặc aspirin kéo dài. Mặc dù có nhiều tiến bộ trong nội soi và điều trị, tỉ lệ tử vong vẫn cao (6-10%) xảy ra chủ yếu ở bệnh nhân lớn tuổi, có bệnh nặng kèm theo hoặc xuất huyết tái phát
YÊU CẦU XÉT NGHIỆM
Các xét nghiệm cần làm cấp cứu khi tiếp nhận bệnh nhân xuất huyết tiêu hoá trên không do nguyên nhân tăng áp lực tĩnh mạch cửa.
Công thức máu cấp
Đông máu cơ bản cấp, anti HIV, nhóm máu
Sinh hoá cấp: ure, creatinin, glucose, GOT, GPT, CK, CK-MB, Troponin, điện giải đồ
Điện tâm đồ
Thang điểm Rockall, Blatchford, phân loại Forrest giúp tiên lượng, hướng dẫn xử trí
XỬ TRÍ
Nguyên tắc: hồi sức tích cực, đám bảo hô hấp tuần hoàn, cầm máu và dự phòng chảy máu tái phát
Xử trí trước nội soi can thiệp
Hồi sức, bồi phụ thể tích tình trạng tuần hoàn
Bước đầu tiên xử trí xuất huyết tiêu hoá là bồi phụ thể tích tuần hoàn. Cần đặt 2 đường truyền ngoại vi lớn (18-16G) hoặc đặt catheter tĩnh mạch trung tâm nếu không đặt được đường truyền mạch ngoại vi
Dịch truyền bắt đầu bằng dung dịch NaCl 0.9% để phục hồi thể tích tuần hoàn. Nếu tổng lượng dịch NaCl 0.9% quá 50ml/kg cân nặng mà vẫn còn dấu hiệu rối loạn huyết động thì truyền dung dịch keo để duy trì thể tích trong lòng mạch. Nếu không cải thiện, cân nhắc dùng thuốc vận mạch.
Truyền máu: Mục tiêu : duy trì huyết sắc tố 70-90g/l ở người trẻ tuổi, không có bệnh lý tim mạch. Đối với người >60 tuổi, có bệnh lý tim mạch, hô hấp phải duy trì Hgb >100 g/l.
Kiểm soát đường thở và tình trạng hô hấp
Thở oxy qua sonde mũi (3-6 lit/phút), mask túi
Nằm nghiêng, đầu thấp
Đặt nội khí quản bảo vệ đường thở được chỉ định khi bệnh nhân suy hô hấp, nguy cơ trào ngược (nôn máu nhiều, rối loạn ý thức (kích động, bệnh não)
Tất cả bệnh nhân XHTH cần theo dõi dấu hiệu sinh tồn để đánh giá tình trạng huyết động, hô hấp trên monitor.
Điều chỉnh bệnh lý phối hợp
Bệnh nhân có các bệnh lý kèm theo khác như suy thận, suy gan, suy tim, đái tháo đường phải được điều trị phối hợp.
Đối với bệnh nhân dùng kháng vitamin K(VKAs) khuyến cáo dừng kháng vitamin K, điều chỉnh INR < 2,5 trước nội soi .Trường hợp huyết động không ổn định, truyền huyết tương tươi đông lạnh.
Dừng các thuốc chống đông đường uống trực tiếp mới nếu nghi ngờ XHTH, hội chẩn với bác sỹ tim mạch, huyết học
Dừng các thuốc chống ngưng tập tiểu cầu tạm thời (tham khảo sơ đồ)
Bệnh nhân giảm tiểu cầu < 50 G/l phải truyền khối tiểu cầu, rối loạn đông máu phải điều chỉnh INR <1,5
Chỉ định thuốc trước khi nội soi
Xuất huyết tiêu hoá không không do tăng áp lực tĩnh mạch cửa khuyến cáo dùng PPI sớm (liều cao, đường tĩnh mạch) khi chưa nội soi, tuy nhiên không trì hoãn nội soi sớm
Không sử dụng tranexamic acid, somatostatin hoặc octreotide
NỘI SOI CAN THIỆP
Thời điểm can thiệp
Hiện nay, nội soi can thiệp được khuyến cáo rất sớm (6 - 12h), sớm <24h sau khi nhập viện. Tuy nhiên, ở Bệnh viện Bạch Mai nên nội soi càng sớm càng tốt, sau khi đã hồi sức bệnh nhân ổn định.
Đặc biệt, chỉ định nội soi ngay cho các bệnh nhân có các dấu hiệu sau:
Nôn máu đỏ tươi hoặc sonde dạ dày ra máu tươi
Thiếu máu nặng trên lâm sàng
Huyết động không ổn định (mạch > 100 lần/ phút), hạ HA tư thế hoặc sốc giảm thể tích tuần hoàn
Chống chỉ định tương đối
Bệnh nhân kích thích, suy hô hấp
Shock mất máu HA tâm thu< 90 mmHg
Nghi thủng
Không chỉ định nội soi tiền mê khi Hb <100 g/l
Các phương pháp nội soi cầm máu
Tiêm cầm máu
Tiêm cầm máu bằng adrenalin (1:10.000) là phương pháp phổ biến ở Việt Nam, chi phí thấp, tác dụng gây chèn ép, co mạch tại chỗ, tuy nhiên tác dụng ngắn
Phương pháp này thường tạo điều kiện thuận lợi để tiến hành các thủ thuật can thiệp tiếp theo
Các chất dùng tiêm cầm máu có thể chất gây xơ: cồn tuyệt đối, polidocanol (tạo huyết khối và tổn thương mô trực tiếp) nên tiêm số lượng ít, nguy cơ hoại tử loét rộng, gây thủng, tiêm chất keo gắn mô (thrompin, fibrin, cyanoacrylate) hiệu quả tốt, giá thành cao
Dùng nhiệt: gây phù nề, đông protein bằng đầu dò tiếp xúc trực tiếp (đầu dò đơn cực, đa cực) hoặc không tiếp xúc (argon plasma). Chỉ định chảy máu từ các mạch mạch máu nhỏ (0,25mm)
Cầm máu cơ học:
kẹp clip, thắt vòng cao su cầm máu trực tiếp tại điểm chảy máu. Phổ biến có 3 loại clip: Quick clip (loại xoay được), triclip (clip 3 cạnh) và resolution clip . Có thể mở lại khi kẹp chưa đạt. Gần đây, loại clip (OTSC - over the scope clip) được sử dụng để điều trị ổ loét lớn, khó cầm máu, ổ loét biến chứng thủng hoặc rò.
Tác dụng tốt trong các trường hợp chảy máu từ mạch máu lớn tuy nhiên các tổn thương mạch máu lớn >2mm cân nhắc phẫu thuật
Bột xịt cầm máu tại chỗ (hemospray) ít sử dụng, giá thành đắt
Ưu điểm: không tiếp xúc, dễ sử dụng, can thiệp các vị trí khó, các tổn thương diện rộng
Lưu ý:
Cần phối hợp tiêm cầm máu epinephrine với các phương pháp cầm máu khác đặc biệt khi quan sát thấy mạch máu sẽ giảm tỷ lệ tử vong cũng như khả năng can thiệp phẫu thuật
Các tổn thương loét ở vị trí khó can thiệp: thân vị phía bờ cong nhỏ, mặt sau hành tá tràng, tâm vị
Loét dạ dày – hành tá tràng chảy máu
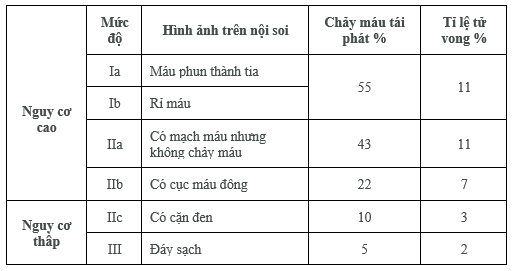
Đối với ổ loét đang chảy máu (Forrest IA, IB) khuyến cáo phối hợp tiêm cầm máu epinephrine với phương pháp cầm máu khác (kẹp clip, …), không cầm máu bằng epinephrine đơn thuần
Đối với ổ loét có điểm mạch (Forrest IIA) khuyến cáo cần tiến hành cầm máu bằng kẹp clip, nhiệt (APC), tiêm xơ đơn thuần hoặc phối hợp với tiêm cầm máu epinephrine
Đối với ổ loét có cục máu đông (Forrest IIB) phá bỏ cục máu đông (khi bác sỹ nội soi có kinh nghiệm can thiệp cầm máu và đủ trang thiết bị cầm máu). Sau đó xử trí can thiệp nếu thấy điểm mạch hoặc chảy máu
Đối với ổ loét ít nguy cơ chảy máu tái phát (Forrest IIC, III) không cần can thiệp nội soi cầm máu
Rách tâm vị
Nếu vết rách sâu đang chảy máu cần nội soi can thiệp cầm máu bằng phương pháp cơ học (kẹp clip, thắt vòng cao su) hiệu quả hơn tiêm cầm máu (adrenalin)
Vết rách không chảy máu chỉ cần dùng PPI liều cao
Viêm xuất huyết thực quản dạ dày: tiên lượng tốt không cần nội soi can thiệp
Tổn thương Dieulafoy: nội soi cầm máu cơ học (kẹp clip, thắt vòng cao su)
Tổn thương loạn sản mạch (angiodysplasia), vascular ectasia: thắt vòng cao su, APC, coagasper
U dạ dày chảy máu (adenocarcinoma, U GIST…): cần cân nhắc phẫu thuật sớm, nội soi can thiệp không mang hiệu quả lâu dài. Can thiệp chỉ để trì hoãn mổ cấp cứu hoặc giảm số lượng truyền máu
Lưu ý: đối với trường hợp xuất huyết tiêu hoá do rối loạn đông máu, nên cầm máu bằng kẹp clip (+/- tiêm epinephrine)
ĐIỀU TRỊ SAU NỘI SOI
Thuốc ức chế bơm proton (PPI)
Mục đích: duy trì pH dạ dày trên 6.0 giúp nút cầm máu bền vững trong ổ loét không bị ly giải fibrin
PPI liều cao được chỉ định cho các ổ loét đang chảy máu (Forrest IA, IB) hoặc các ổ loét có điểm mạch (nguy cơ chảy máu tái phát) sau khi đã nội soi can thiệp (Forrest IIA, IIB).
Đường dùng: tiêm tĩnh mạch bolus 80mg, sau đó truyền tĩnh mạch liên tục 8mg/ giờ trong 72 giờ, nếu không chảy máu lại thì chuyển thuốc viên 40mg/ ngày trong 28 ngày.
Loại PPI sử dụng truyền tĩnh mạch (Esomeprazole 40 mg, Pantoprazole 40mg). Không sử dụng omeprazole
Đối với các ổ loét đã cầm chảy máu, nguy cơ chảy máu thấp (Forrest IIc, III) thì dùng PPI đường uống, thường dùng liều chuẩn, trước ăn sáng (Esomeprazole 40mg/ ngày, Pantoprazole 40mg/ ngày, Rabenprazole 20mg/ ngày, Lansoprazole 30mg/ ngày và Omeprazole 40mg/ ngày).
PPI liều gấp đôi liều chuẩn trong phác đồ diệt H. pylori.
Một số nghiên cứu cho thấy PPI đường uống liều cao cũng hiệu quả như PPI truyền tĩnh mạch đối với các trường hợp xuất huyết tiêu hóa do loét dạ dày – hành tá tràng, tuy nhiên cần nghiên cứu thêm
Thuốc ức chế ngưng tập tiểu cầu
Bệnh nhân dùng ASA liều thấp dự phòng bệnh lý tim mạch tiên phát có XHTH cần dừng ASA, đánh giá lại nguy cơ/lợi ích của ASA với chuyên gia tim mạch và chỉ dùng lại khi ổ loét liền và phối hợp PPI
Bệnh nhân dùng ASA liều thấp dự phòng bệnh lý tim mạch thứ phát có XHTH nên dùng lại ASA sau khi nội soi với nguy cơ chảy máu tái phát thấp (FIIC, FIII) . Đối với nhóm nguy cơ chảy máu cao, khuyến dùng lại aspirin sớm trong 1-3 ngày sau nội soi cầm máu, không quá 7 ngày
Đối với bệnh nhân dùng thuốc chống ngưng tập tiểu cầu kép có XHTH khuyên cáo nên dùng ASA liều thấp phối hợp PPI. Thảo luận với CK tim mạch về sử dụng lại thuốc chống ngưng tập tiểu cầu thứ 2
Warfarin
Khuyến cáo bắt đầu dùng lại thuốc chống đông sau XHTH nếu bệnh nhân có chỉ định dùng thuốc lâu dài.
Thời gian dùng lại thuốc chống đông tuỳ từng bệnh nhân, khoảng 7-14 ngày sau xuất huyết là an toàn và hiệu quả để dự phòng biến chứng huyết khối đối với hầu hết bệnh nhân.
Dùng lại sớm hơn trong 7 ngày đầu có thể chỉ định với bệnh nhân nguy cơ huyết khối cao ( rung nhĩ mãn tĩnh với ts huyết khối, CHADS2 điểm≥3, van tim cơ học, huyết khối tĩnh mạch sâu gần đây ( trong vòng 3 tháng), hoặc nhồi máu phổi và bệnh nhân có tình trạng tăng đông nặng)
Soi đánh giá lại lần 2
Không khuyến cáo nội soi lẩn 2 thường quy đánh giá ổ loét. Tuy nhiên, cân nhắc nội soi lại khi nghi ngờ chảy máu tái phát:
Nôn máu đỏ (hoặc sonde dạ dày ra máu) sau khi nội soi > 6 giờ.
Thiếu máu não:kích thích vật vã
Huyết động không ổn định: mạch nhanh, tụt huyết áp dù đã bù dịch, máu
Huyết sắc tố giảm > 20g/ 24h
Điều trị khác sau nội soi can thiệp thất bại
Phẫu thuật
Hiện nay, phẫu thuật chủ yếu chỉ định trường hợp xuất huyết tiêu hoá do các tổn thương ác tính như K dạ dày (adenocarcinoma), u dưới niêm mạc chảy máu (leiomyoma, U GIST), ít phải phẫu thuật để điều trị XHTH do loét dạ dày tá tràng.
Chỉ định can thiệp phẫu thuật khi:
Thất bại với điều trị nội khoa: sau 2 lần nội soi can thiệp chuẩn thất bại
Ổ loét biến chứng: thủng, hẹp tắc ống tiêu hoá
Mất máu nặng đe doạ tính mạng không cải thiện với hồi sức tích cực
Can thiệp mạch
Trường hợp xuất huyết tiêu hoá nặng (truyền > 4 đơn vị máu/24h), huyết động không ổn định (HA< 100, M >100 hoặc shock), không đáp ứng với điều trị và thất bại với nội soi can thiệp ít nhất 1 lần. Nếu nguy cơ thấp cân nhắc phẫu thuật, nguy cơ cao có thể chụp mạch và can thiệp bít tắc mạch máu chảy.
Trường hợp chảy máu tái phát sau phẫu thuật cân nhắc can thiệp mạch
DỰ PHÒNG CHẢY MÁU TÁI PHÁT
Phát hiện và điều trị diệt H. pylori
Tất cả bệnh nhân xuất huyết tiêu hoá do loét dạ dày – hành tá tràng cần xét nghiệm chẩn đoán nhiễm H.pylori sớm trước điều trị PPI. Nếu có nhiễm H. pylori phải điểu trị. Nếu xét nghiệm sớm âm tính (dễ âm tính giả do xuất huyết) cần kiểm tra lại bằng test thở (UBT)
Áp dụng phác đồ diệt H. pylori dành cho khu vực có kháng Clarithromycin cao (> 15%)
Phòng loét do NSAIDs
Đối với trường hợp loét do dùng NSAIDs nên dừng NSAIDs
Nếu phải dùng NSAIDs nên phối hợp nhóm ức chế chọn lọc COX-2 và PPI
Nếu bệnh nhân có yếu tố nguy cơ tim mạch cao phối hợp Naproxel và PPI.
Cần kiểm tra và diệt HPylori nếu có (trường hợp sử dụng NSAID kéo dài)
Bệnh nhân dùng thuốc ức chế ngưng tập tiểu cầu
Bệnh nhân dùng ASA liều thấp (phổi hợp clopidogrel) cần phối hợp PPI dự phòng vì làm giảm nguy cơ xuất hiện các biến chứng ở đường tiêu hoá. Các bệnh nhân cần dùng thuốc ức chế ngưng tập tiểu cầu kéo dài phải được xét nghiệm tìm H. pylori và diệt nếu dương tính
Không phối hợp Plavix và omeprazole
Bệnh nhân dùng thuốc kháng vitamin K, chống đông mới
Các thuốc kháng vitamin K hoặc thuốc chống đông đường uống thế hệ mới ( Dabigatran, rivaroxaban, apixaban) không gây tổn thương niêm mạc dạ dày ruột. Chỉ định PPI khi bệnh nhân có tiền sử loét dạ dày ruột, hoặc có dùng phối hợp thuốc chống ngưng tập tiểu cầu, NSAIDs.
Không có tương tác thuốc giữa thuốc chống đông thế hệ mới với PPI. Với nhóm acenocoumarol (warfarin) không nên phối hợp với PPI (omeprazole, esomeprazole, lansoprazole)
Phòng loét do stress:
PPI liều chuẩn.
TÀI LIỆU THAM KHẢO
Joseph J Y Sung et al, (2011) “Asia-Pacific Working Group consensus on non-variceal upper gastrointestinal bleeding”, GUT 2011;60: 1170-1177
Marc Bardou et al,(2012) “Diagnosis and management of nonvariceal upper gastrointestinal bleeding”, Nature reviews of gastroenterology & hepatology, Vol. 9, 2012
Maurcie A Cerulli,(2016) “Upper Gastrointestinal Bleeding Treatment & Management”, http://emedicine.medscape.com/article/187857-treatment, updated 5, 2016
Ian M. Gralnek (2015) “Diagnosis and management of nonvariceal upper gastrointestinal hemorrhage: European Society of Gastrointestinal Endoscopy (ESGE) Guideline “
Loren Laine, Dennis M. Jensen (2012) “Management of Patients With Ulcer Bleeding ACG practice guidelines”
Alan N. Barkun (2010) “International Consensus Recommendations on the Management of Patients
With Nonvariceal Upper Gastrointestinal Bleeding” Annals of Internal Medicine
PHỤ LỤC 1 CÁC THANG ĐIỂM TIÊN LƯỢNG
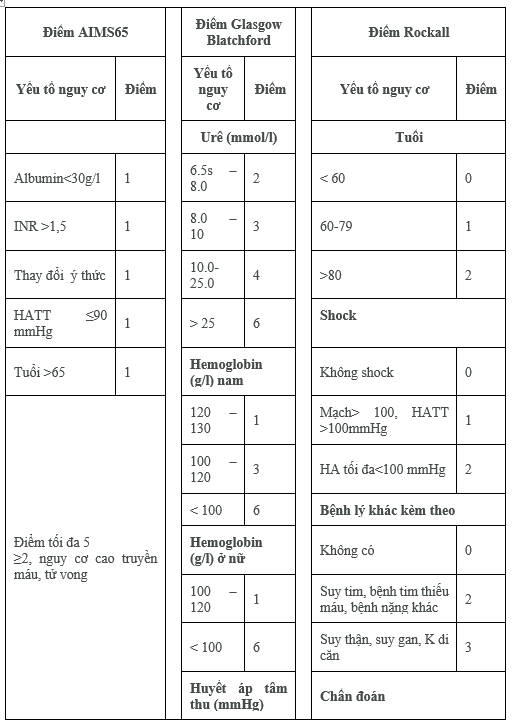
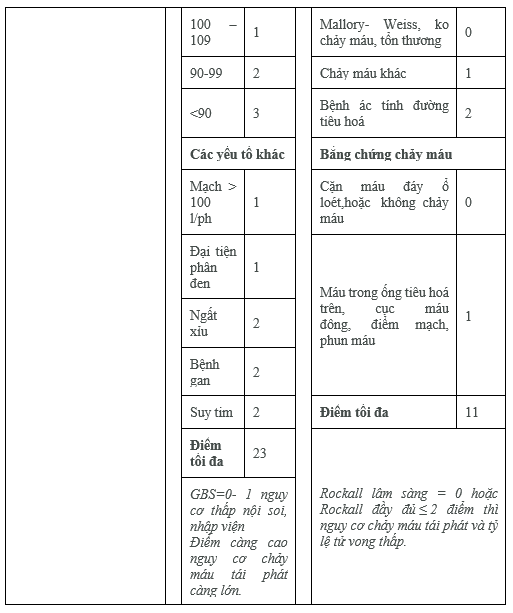
THANG ĐIỂM FORREST (Các tỷ lệ là khi không có can thiệp cầm máu trên nội soi)
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









