️ Hướng dẫn chẩn đoán và điều trị ung thư dạ dày (P1)
CÁC CHỮ VIẾT TẮT
ĐẠI CƯƠNG
Ung thư dạ dày (UTDD) là một trong những bệnh ung thư (UT) phổ biến nhất trên thế giới. Năm 2018, ước tính trên thế giới có 1.033.700 trường hợp ung thư dạ dày mắc mới và hơn 782.600 trường hợp tử vong. Tại Việt nam theo Globocan 2018, UTDD đứng thứ 3 ở cả hai giới sau ung thư gan và ung thư phổi với tỷ lệ mắc chuẩn theo tuổi là 11,38/100.000 dân. Trong đó, loại ung thư biểu mô tuyến chiếm chủ yếu (90-95%).
UTDD có tính chất vùng miền rõ rệt liên quan tới chế độ ăn uống và bảo quản thực phẩm. Phân bố không đồng đều theo khu vực địa lý và thời gian. Tỷ lệ mắc bệnh thường ở độ tuổi cao, hiếm gặp ở những người bệnh dưới 30 tuổi, nam giới chiếm tỷ lệ cao ở tất cả các quốc gia trên thế giới với tỷ lệ gấp 2- 4 lần so với nữ giới. Vị trí hay gặp ở vùng hang môn vị (chiếm 60-70%), sau đó là ở vùng bờ cong nhỏ (18- 30%), các vùng khác ít gặp hơn như bờ cong lớn khoảng 3%, đáy vị 12%, tâm vị 9%, UT toàn bộ dạ dày chiếm 8-10%. Theo nghiên cứu gần đây ở Nhật Bản và Châu Âu cho thấy UT vùng tâm vị có chiều hướng tăng lên. Tỷ lệ UT tâm vị từ 2555%, UT thân vị và hang môn vị từ 45-75%.
NGUYÊN NHÂN - CÁC YẾU TỐ NGUY CƠ
Yếu tố môi trường và chế độ ăn uống
Môi trường sống và chế độ ăn uống đóng vai trò quan trọng liên quan tới UTDD. Các yếu tố có thể làm tăng nguy cơ mắc UTDD gồm:
Sử dụng hàm lượng muối cao trong thức ăn.
Thức ăn có chứa hàm lượng nitrat cao.
Chế độ ăn ít vitamin A, C.
Những thức ăn khô, thức ăn hun khói.
Thiếu phương tiện bảo quản lạnh thức ăn.
Rượu, thuốc lá…
Các thức ăn tươi, hoa quả tươi như cam, chanh, nhiều chất xơ, thức ăn giàu vitamin A, C, các yếu tố vi lượng như kẽm, đồng, sắt, magiê, … có tác dụng làm giảm nguy cơ mắc bệnh.
Vai trò của Helicobacter Pylori (HP)
Vai trò của H.pylori trong UTDD đã được chứng minh. Các nghiên cứu cho rằng nhiễm H.pylori gây viêm niêm mạc dạ dày dẫn tới teo niêm mạc và dị sản ruột, loạn sản và cuối cùng là ung thư. Nhiễm H.pylori làm tăng nguy cơ UTDD lên gấp 6 lần.
Yếu tố di truyền
Ước tính UTDD có tính chất gia đình chiếm tỷ lệ 1-15% trong số người bệnh mắc UTDD. Một số bệnh lý di truyền cũng tăng nguy cơ.
Các yếu tố khác
Các bệnh lý tại dạ dày cũng là nguyên nhân gây UTDD. Nhiễm xạ cũng được coi là một yếu tố làm tăng nguy cơ mắc UTDD.
CHẨN ĐOÁN
Lâm sàng
Ở giai đoạn sớm thường tình cờ khám phát hiện bệnh. Giai đoạn này các triệu chứng thường rất nghèo nàn và không đặc hiệu với các biểu hiện ậm ạch, đầy hơi vùng thượng vị, đau thượng vị không có chu kỳ, nuốt nghẹn, mệt mỏi, chán ăn. Có thể gầy sút cân gặp ở trên 80% các trường hợp, khi sút cân trên 10% trọng lượng cơ thể là một dấu hiệu tiên lượng xấu.
Ở giai đoạn muộn, triệu chứng của bệnh rõ ràng hơn, xuất hiện thường xuyên và liên tục: Sụt cân không rõ nguyên nhân, đau bụng vùng thượng vị, đầy bụng, chán ăn… Khám lâm sàng có thể thấy các triệu chứng thiếu máu, sờ thấy khối u bụng thường khi bệnh đã tiến triển tại vùng.
Các dấu hiệu bệnh lan tràn đôi khi lại là biểu hiện đầu tiên như hạch di căn, tổn thương lan tràn phúc mạc được thể hiện bằng dịch ổ bụng hay tắc ruột, di căn gan hay di căn buồng trứng.
Tùy theo các trường hợp có biểu hiện triệu chứng hoặc không và giai đoạn phát hiện bệnh có thể chia ra các nhóm:
Tình cờ phát hiện bệnh khi khám kiểm tra sức khỏe có nội soi dạ dày.
Có các triệu chứng điển hình của bệnh kết hợp khám lâm sàng và cận lâm sàng.
Không có triệu chứng đặc hiệu, chỉ phát hiện khi có các biểu hiện di căn.
Nhóm biểu hiện bệnh ở giai đoạn muộn, có các biến chứng: dịch ổ bụng, di căn gan, tắc ruột…
Cận lâm sàng
Chụp X quang
Chụp X-quang dạ dày có thuốc cản quang: là phương pháp kinh điển chẩn đoán.
Tổn thương UTDD sẽ tồn tại thường xuyên trên các phim chụp hàng loạt. Ngoài ra trên phim chụp có thuốc cản quang sau 6 giờ có hình ảnh của hẹp môn vị như hình ảnh tuyết rơi … Ngày nay, với sự tiến bộ của nội soi đã dần thay thế chụp X-quang dạ dày.
X-quang tim phổi: Phát hiện các di căn phổi. Nếu có tổn thương trên X-quang có thể sử dụng thêm các phương tiện chẩn đoán hình ảnh khác như CLVT.
Nội soi dạ dày bằng ống soi mềm
Nội soi ống soi mềm kết hợp với sinh thiết là biện pháp quan trọng trong chẩn đoán.
Nội soi cho biết vị trí và tính chất của khối u. Độ chính xác của nội soi trên 95% với những trường hợp ung thư tiến triển. Khi sinh thiết qua nội soi từ 6 đến 8 mảnh cho kết quả chẩn đoán đúng trên 95%.
Nhờ các tiến bộ như nội soi phóng đại, nội soi ánh sáng xanh, nội soi kết hợp với phương pháp nhuộm màu để chỉ điểm vùng bấm sinh thiết… cho độ chính xác cao, phát hiện các tổn thương còn rất nhỏ, giúp cho chẩn đoán sớm UTDD.
Siêu âm qua thành bụng và siêu âm nội soi
Siêu âm qua thành bụng giúp đánh giá tổn thương của dạ dày và tình trạng di căn hạch, phát hiện các tổn thương thứ phát, dịch ổ bụng... Tuy nhiên, độ chính xác của siêu âm phụ thuộc rất nhiều yếu tố.
Kỹ thuật siêu âm kết hợp nội soi tiêu hoá và siêu âm có đầu dò tần số cao (7,512MHz) giúp xác định chính xác mức độ xâm lấn của u nguyên phát qua các lớp của thành dạ dày và tổ chức xung quanh hơn so với các kỹ thuật khác, nhất là với khối u ở giai đoạn sớm. Đối với đánh giá sự di căn hạch lân cận thì có phần hạn chế nhất là những trường hợp di căn xa thành dạ dày.
Nội soi ổ bụng
Nội soi ổ bụng xác định chính xác tình trạng xâm lấn u vào cơ quan lân cận, di căn gan, di căn phúc mạc. Giúp đánh giá chính xác giai đoạn, tránh được mở bụng thăm dò một số trường hợp bệnh lan rộng không phẫu thuật được.
Chụp cắt lớp vi tính (CLVT)
CLVT được sử dụng chủ yếu để xác định giai đoạn như sự xâm lấn của khối u với thành ống tiêu hóa, sự di căn vào các tạng, hạch trong ổ bụng. Ngoài ra, CLVT còn được sử dụng để theo dõi đáp ứng điều trị của người bệnh giai đoạn tiến xa.
Chụp cộng hưởng từ (MRI)
Cho thông tin về tổn thương u cũng như mức độ xâm lấn và di căn.
Xạ hình
Xạ hình xương bằng máy SPECT, SPECT/CT với 99mTc-MDP để đánh giá tổn thương di căn xương, chẩn đoán giai đoạn bệnh trước điều trị, theo dõi đáp ứng điều trị, đánh giá tái phát và di căn. Phát hiện tổn thương di căn xương từ rất sớm so với chụp X-quang thông thường. Từ đó, giúp lựa chọn biện pháp điều trị thích hợp. Tổn thương có thể ở xương sườn, xương chậu, xương cột sống…
Xạ hình thận chức năng bằng máy SPECT, SPECT/CT với 99mTc -DTPA để đánh giá chức năng thận trước điều trị và sau điều trị.
PET/CT (Positron Emission Tomography/ Computer Tomography)
PET/CT có giá trị trong phát hiện các tổn thương nguyên phát tại dạ dày, tổn thương xâm lấn, di căn hạch, di căn xa tới các tạng xa, di căn xương. Chỉ định của PET/CT là đánh giá giai đoạn bệnh, phát hiện tái phát, di căn, đánh giá đáp ứng sau điều trị.
Các chất chỉ điểm ung thư
Kháng nguyên ung thư bào thai CEA tăng trong khoảng 33% trong số UTDD. Khi kết hợp với các chất chỉ điểm khác như CA19-9 và CA72-4 có giá trị trong theo dõi sau điều trị và tiên lượng bệnh.
Mô bệnh học
Có nhiều hệ thống phân loại đã được đề nghị và đang cùng tồn tại, gây không ít khó khăn trong công tác thực hành cũng như trong việc đánh giá tiên lượng, lựa chọn phương pháp điều trị và trao đổi thông tin giữa các cơ sở với nhau.
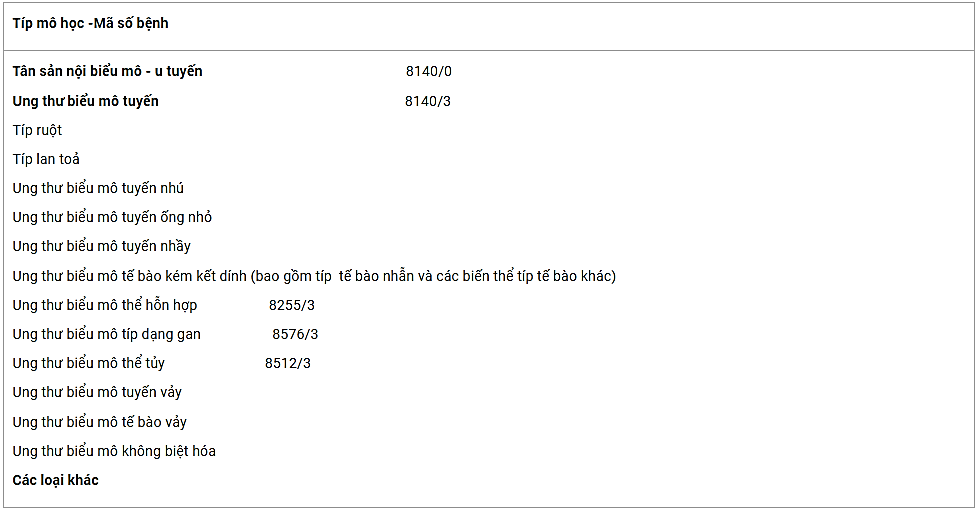
Đến năm 2000, Tổ chức Y tế Thế giới (TCYTTG) đưa ra phân loại UTDD đã được sửa đổi, bao gồm cả phân loại của Lauren và có bổ sung thêm típ mô học ung thư biểu mô tế bào nhỏ và các típ mô bệnh học được mã hóa.
Hiện được sử dụng rộng rãi hơn cả là phân loại của TCYTTG năm 2010. Đây là phân loại mới nhất, chi tiết trong các hệ thống phân loại bao gồm ung thư biểu mô tuyến của dạ dày và các khối u khác ít gặp của dạ dày.
Bảng 1: Phân loại ung thư dạ dày của TCYTTG năm 2010
U thần kinh nội tiết (NET).
U thần kinh nội tiết biệt hóa cao, độ 1 hay U carcinoid 8240/3.
U thần kinh nội tiết, độ 2 8249/3.
Ung thư biểu mô thần kinh nội tiết (NEC) 8246/3.
Ung thư biểu mô thần kinh nội tiết, típ tế bào lớn (Large cell NEC) 8013/3.
Ung thư biểu mô thần kinh nội tiết, típ tế bào nhỏ (Small cell NEC) 8041/3.
Ung thư biểu mô thể hỗn hợp ngoại tiết và thần kinh nội tiết (MANC) 8244/3.
U thần kinh nội tiết thể chế tiết serotonin (serotonin –producting NET) 8241/3.
U thần kinh nội tiết thể chế tiết gastrin (Gastrin–producting NET) 8153/3.
Sinh học phân tử
Nhờ các tiến bộ trong sinh học phân tử đã xác định những biến đổi gen cũng như các yếu tố phát triển của tế bào ung thư biểu mô dạ dày. Gồm các yếu tố như: HER2, Ecadherin, EGFR, DNA thay đổi số lượng bản sao, mất ổn định di truyền:
HER2 (ErbB-2 hay HER-2/neu): Là thụ thể của yếu tố tăng trưởng biểu bì - EGFR nằm trên bề mặt tế bào. Giữ vai trò điều hòa sự phân bào, sự sống và biệt hóa của nhiều loại tế bào. Kết quả các nghiên cứu cho thấy tỷ lệ bộc lộ HER2 ở đoạn tiếp nối thực quản - dạ dày cao hơn (24%-32%) so với các khối u tại dạ dày (12%-18%). Khi biểu hiện bộc lộ quá mức HER2 làm gia tăng nguy cơ ung thư. Xét nghiệm thực hiện qua nhuộm hóa mô miễn dịch hoặc kỹ thuật FISH (Fluorescent insitu hybridization), Dual ISH và giải trình tự gene. Với UTDD giai đoạn muộn có chỉ định điều trị đích trong những trường hợp có bộc lộ HER2.
MSI (microsatellite instability –mất ổn định vi vệ tinh) hoặc dMMR (deficient mismatch repair – thiếu hụt hệ thống sửa chữa ghép cặp sai): sự mất ổn định vi vệ tinh (MSI) là sự tích tụ các lỗi trong vùng vi vệ tinh của DNA dẫn đến sự tăng đột biến và do thiếu hụt hệ thống sửa chữa ghép cặp sai DNA. Các trường hợp MSI biểu hiện cao hoặc có thiếu hụt hệ thống sửa chữa ghép cặp sai là các yếu tố biểu hiện tiên lượng xấu của bệnh và là yếu tố chỉ điểm bệnh có đáp ứng với điều trị ức chế điểm miễn dịch. Xét nghiệm thực hiện qua nhuộm hóa mô miễn dịch hoặc kỹ thuật xét nghiệm khuếch đại chuỗi ADN polymerase (PCR), giải trình tự gene.
PD-L1 (programmed death-ligand 1: Thụ thể gây chết tế bào theo chương trình 1): Khi các thụ thể này bộc lộ trên tế bào ung thư, nó sẽ gắn với tế bào T miễn dịch tại vị trí PD-1, nên sẽ làm cho tế bào T không nhận diện tế bào ác tính. Điều trị miễn dịch dựa trên cơ sở gắn ức chế thụ thể làm cho tế bào miễn dịch nhận diện được tế bào ung thư và gây chết theo chương trình. Xét nghiệm thực hiện qua nhuộm hóa mô miễn dịch hoặc kỹ thuật FISH, giải trình tự gene.
Chẩn đoán xác định
Lâm sàng.
Cận lâm sàng:
Tổn thương xác định qua nội soi.
Hình ảnh học (siêu âm nội soi, CT, MRI, PET/CT để đánh giá giai đoạn).
Mô bệnh học: là tiêu chuẩn vàng để chẩn đoán xác định bệnh ung thư
Chẩn đoán phân biệt
Viêm loét dạ dày.
Loạn sản dạ dày.
U lympho biểu hiện ở dạ dày.
U mô đệm đường tiêu hóa (GIST) biểu hiện tại dạ dày.
Một số ung thư khác di căn, xâm lấn dạ dày.
Chẩn đoán giai đoạn
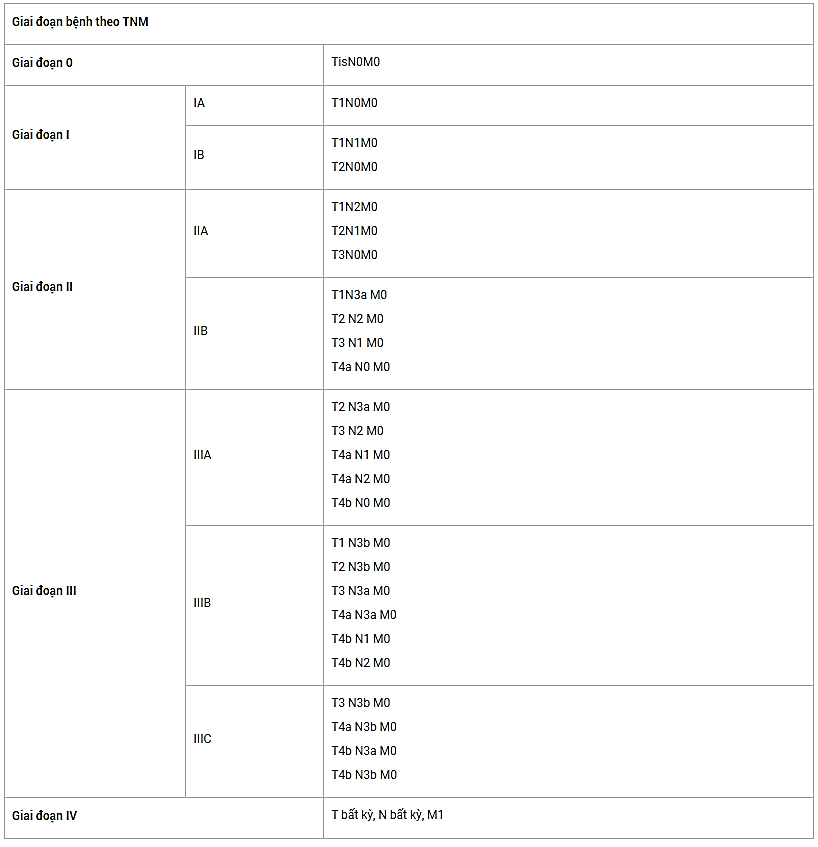
Xếp loại T.N.M, giai đoạn theo AJCC 2017 phiên bản lần thứ 8:
T (Primary Tumor): U nguyên phát
Tx: Không đánh giá được u nguyên phát.
T0: không có bằng chứng của u nguyên phát.
Tis: UT biểu mô tại chỗ, u nội biểu mô không có xâm nhập mô đệm.
T1: U khu trú ở lớp niêm mạc hoặc dưới niêm.
T1a: U khu trú ở lớp niêm mạc hoặc cơ niêm.
T1b: U xâm lấn lớp dưới niêm.
T2: U xâm lấn lớp cơ.
T3: U xâm nhập mô liên kết dưới thanh mạc, chưa xâm lấn thanh mạc hoặc cấu trúc lân cận.
T4: U xâm lấn thanh mạc hoặc cấu trúc lân cận.
T4a: U xâm lấn lớp thanh mạc.
T4b: U xâm lấn cấu trúc lân cận.
N (Regional Lymph Nodes): Hạch lympho vùng.
Nx: Không đánh giá được hạch vùng.
N0: Không có di căn hạch vùng.
N1: Di căn 1-2 hạch vùng.
N2: Di căn 3-6 hạch vùng.
N3: Di căn ≥7 hạch vùng.
N3a: Di căn 7-15 hạch vùng.
N3b: Di căn ≥16 hạch vùng.
M (Distant Metastasis): Di căn xa.
M0: Không có di căn xa.
M1: Có di căn xa.
Phân loại giai đoạn TNM.
Bảng 2: Phân loại giai đoạn TNM
Xếp nhóm giai đoạn theo mức độ lan tràn của bệnh:
Ung thư dạ dày sớm (Early Gastric Cancer - EGC): Được hiệp hội ung thư dạ dày xác định năm 1962 gồm các trường hợp ung thư dạ dày mới xâm lấn nông đến mức T1 (thuộc giai đoạn I: T1N0M0; T1N1M0; T2N0M0).
Ung thư dạ dày tiến triển (Advanced stages Gastric Cancer): Gồm nhóm người bệnh thuộc giai đoạn T3-T4b; N2-3; M0-M1.
Sàng lọc - phát hiện sớm:
UTDD là bệnh có thể sàng lọc, phát hiện sớm được, tuy nhiên tại Việt Nam chưa triển khai được chương trình sàng lọc quốc gia. Đối tượng sàng lọc cần lưu ý những người có tiền sử gia đình UTDD hoặc bệnh lý ác tính đường tiêu hóa. Tiền sử viêm loét dạ dày mãn tính.
Do các triệu chứng của bệnh giai đoạn sớm thường không rõ hoặc khá mơ hồ nên việc sàng lọc chủ yếu dựa vào nội soi dạ dày. Các kỹ thuật ngoài nội soi thông thường còn bao gồm nội soi phóng đại, nội soi nhuộm màu có chỉ điểm …
Độ tuổi khuyến cáo nên nội soi tầm soát khác nhau tùy quốc gia: tại Nhật bản khuyến cáo chụp dạ dày đối quang kép hàng năm cho những người từ 50 tuổi trở lên hoặc nội soi tiêu hóa trên mỗi 2 hoặc 3 năm. Hàn Quốc khuyến cáo nội soi tiêu hóa trên cho người từ 40 tuổi trở lên mỗi 2 năm. Theo nhiều nghiên cứu về UTDD tại Việt Nam cho thấy độ tuổi mắc ngày càng trẻ do đó những người có tiền sử viêm loét dạ dày mãn tính, nhiễm HP cần theo dõi thường xuyên. Những đối tượng có tiền sử gia đình cần nội soi thường xuyên từ 40 tuổi trở lên. Còn lại nếu có điều kiện nội soi kiểm tra từ 45-50 tuổi.
Xem tiếp: Hướng dẫn chẩn đoán và điều trị ung thư dạ dày (P2)
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









