️ Dịch tễ học, chính sách y tế và lập kế hoạch y tế (P2)
XÂY DỰNG KẾ HOẠCH VÀ ĐÁNH GIÁ CHĂM SÓC SỨC KHOẺ
Trong phần này, chúng tôi sẽ minh hoạ qui trình lập kế hoạch và đánh giá can thiệp sức khoẻ đối với một số bệnh đặc thù. Một qui trình tương tự sẽ được áp dụng vào các can thiệp rộng hơn như xây dựng chương trình chăm sóc sức khoẻ cho người cao tuổi cấp quốc gia hay một cách tiếp cận mới trong cung cấp các dịch vụ chăm sóc sức khoẻ ban đầu ở các khu vực nông thôn.
Sử dụng một cách hệ thống các nguyên lý và phương pháp dịch tễ học trong việc lập kế hoạch và đánh giá các dịch vụ y tế là một khía cạnh quan trọng của dich tễ học hiện đại. Đánh giá giá trị của những biện pháp điều trị cụ thể được coi là một bước khởi đầu nhằm đánh giá năng lực tổng quát của các dịch vụ y tế. Mục đích cuối cùng– mặc dù có lẽ không thực tế – là xây dựng một qui trình rõ ràng cho việc lựa chọn ưu tiên và phân bổ các nguồn lực hạn hẹp dành cho y tế.
Bởi nguồn lực dành cho chăm sóc y tế thường là hạn chế ở tất cả các nước, cho nên cần lựa chọn các chiến lược cải thiện sức khoẻ khác nhau (xem Chương 6). Ở các nước nghèo, chi phí dành cho các dịch vụ y tế công cộng chỉ là một vài đô la trên đầu người. Kết quả là cá nhân và gia đình có khả năng chi trả một phần lớn các chi phí dịch vụ y tế, đây được gọi là chi trả trực tiếp (out–of–pocket expenses). Ở một thái cực khác, ở Mỹ, chi phí chăm sóc y tế trên đầu người hàng năm vào khoảng 5.600 đô la.
CHU TRÌNH LẬP KẾ HOẠCH
Hình 10.1 chỉ ra các bước trong quá trình lập kế hoạch chăm sóc y tế và cung cấp một sơ đồ hữu ích nhằm bảo đảm rằng các thông tin do những người xây dựng chính sách yêu cầu được xác định. Quá trình lập kế hoạch là quá trình có tính chu kì và lặp lại với các bước sau:
Đo lường và đánh giá gánh nặng bệnh
Xác định các nguyên nhân của bệnh
Đo lường tính hiệu quả của các can thiệp cộng đồng khác nhau
Đánh giá hiệu suất (efficiency) trên phương diện nguồn lực sử dụng
Triển khai/tiến hành can thiệp
Theo dõi các hoạt động và đánh giá tiến độ
Thông thường chỉ một phần của thông tin cần cho việc ra quyết định là sẵn có và các thông tin này luôn luôn cần được đánh giá cẩn thận. Nếu nguồn thông tin không đủ thì cần phải thu thập số liệu mới để bảo đảm rằng việc lựa chọn chính sách được thực hiện một cách hợp lý. Nhằm đưa ra quyết định sáng suốt, rõ ràng trong việc đưa ra quyết định, tất cả các giả thuyết phải được nêu một cách rõ ràng. Cách này có thể áp dụng cho vấn đề chính sách y tế khác. Tuy vậy, cần thận trọng trong việc áp dụng (Hộp 10.5).7
Dịch tễ học tham gia vào tất cả các giai đoạn của chu trình lập kế hoạch – Bản chất chu kì của quá trình lập kế hoạch cho thấy tầm quan trọng của việc theo dõi và đánh giá để xác định xem các can thiệp có được các tác động như mong muốn hay không. Quá trình mang tính lặp đi lặp lại vì mỗi một chu kì của sự can thiệp thường chỉ có tác động nhỏ lên gánh nặng của bệnh và sự can thiệp cần phải được lặp lại.
Một ví dụ đơn giản của chu trình lập kế hoạch là khung lập kế hoạch theo bước (Hình 10.2) được Tổ chức y tế thế giới xây dựng nhằm lập kế hoạch đối phó với bệnh không truyền nhiễm cho thấy sự phù hợp đối với nhiều vấn đề chính sách lớn khác.8
Đánh giá gánh nặng bệnh tật
Đo lường tình trạng sức khỏe tổng thể của cộng đồng là bước đầu tiên trong quá trình lập kế hoạch. Ở những nơi không có đủ thông tin, những thông tin về tần suất của những yếu tố nguy cơ chính đối với bệnh – nhất là đối với những bệnh có ít yếu tố nguy cơ chính, và các yếu tố nguy cơ thay đổi tác động dự báo bệnh mạn tính có thể đủ để khởi động cho việc xây dựng kế hoạch đối phó với các bệnh này. (các thông tin này có thể thu thập thông qua hệ thống giám sát sử dụng cách đề cập theo bước STEPS). (Hộp 10.6)
Hộp 10.5. Điều cần chú ý: thực tế của việc lập kế hoạch
Hầu hết những mô hình lập kế hoạch, bao gồm cả khung bậc thang, đều sử dụng phương pháp trình tự và căn bản. Trong khi khung bậc thang có ưu điểm của việc đưa ra những trình tự và tập hợp được nhiều lĩnh vực xung quanh một tập hợp những hành động, phương pháp này không tự động giải quyết được những khó khăn gặp phải khi lập kế hoạch cho các chương trình phòng và kiểm soát bệnh. Thực tế là các hành động y tế công cộng là tăng lên, có tính chất cơ hội, và thường xuyên xảy ra tình trạng nghịch đảo hay đổi chiều.
Ưu tiên đối với các chương trình y tế khác nhau một phần phụ thuộc vào bối cảnh chính trị. Điều quan trọng là phải xác định, và dự đoán một cách tốt nhất, bối cảnh chính trị tầm quốc qua hoặc địa phương để chuyển thành những cơ hổi nâng cao sức khỏe.
Ưu tiên của những nhà lãnh đạo có thể hình thành theo kinh nghiệm cá nhân của họ. Có rất nhiều ví dụ với lãnh đạo, là người đã từng trải qua một căn bệnh nào đó, đã lựa chọn bệnh đó thành ưu tiên quốc gia để hành động. Những nhà lãnh đạo này có thể là những liên minh quanh trọng cho sự thay đổi.
Tử vong và mắc bệnh
Một cách lý tưởng là quá trình đo lường gánh nặng của bệnh phải bao hàm các chỉ số để có thể đánh giá toàn diện tác động của bệnh tật lên xã hội. Những số liệu tử vong chỉ phản ánh một khía cạnh của sức khỏe, và có giá trị giới hạn trong mối liên quan đến các bệnh hiếm khi tử vong.
Số đo tình trạng mắc bệnh phản ảnh một khía cạnh quan trọng khác của gánh nặng bênh. Cũng cần tiến hành đo lường hậu quả của bệnh tức là sự khiếm khuyết (impairment), giảm khả năng (disability) và tàn phế (handicap) (Xem chương 2). Gánh nặng của bệnh, trên cơ sở số trường hợp hay tác động sức khoẻ ở cấp độ quần thể do yếu tố đặc thù gây nên, được gọi là tác động y tế công cộng của nó. Đánh giá tác động sức khoẻ đã trở thành công cụ quan trọng trong việc xây dựng chính sách y tế – đầu tiên được sử dụng trong sức khoẻ môi trường – và giờ đây được sử dụng trong tất cả lĩnh vực chính sách.
Hộp 10.6. Đo lường gánh nặng của các yếu tố nguy cơ đối với bệnh mạn tính
Tổ chức y tế thế giới (TCYTTG) đã phát triển một công cụ nhằm giúp các nước đánh giá tổ hợp yếu tố nguy cơ – cách tiếp cận này được gọi là tiếp cận theo bước áp dụng trong giám sát (STEPS).
Cách tiếp cận theo bước của TCYTTG tập trung vào việc nâng cao năng lực của các nước thu nhập thấp và trung bình trong việc thu thập một phần các số liệu về nguy cơ với chất lượng cao.
Bước 1 thu thập các thông tin liên quan đến việc sử dụng thuốc lá, rượu, chế độ ăn và hoạt động thể lực thông qua bộ câu hỏi định lượng;
Bước 2 thu thập số liệu liên quan đến huyết áp, chiều cao và cân nặng thông qua các đo lường thể chất;
Bước 3 thu thập các mẫu máu đo lường lượng mỡ và đường trong máu.
Mặc dù phần lớn các nước đều có nguồn lực cho việc tiến hành các bước 1 và 2, bước 3 thường có mức chi phí cao và không phù hợp trong tất cả bối cảnh. Tiếp cận theo bước được thiết kế nhằm phù hợp với nhu cầu thực tế tại địa phương và đồng thời đề xuất các cấu phần mở rộng khác (ví dụ với các vấn đề liên quan đến sức khoẻ răng miệng, đột quị) trong lúc khuyến khích mọi người thu thập các số liệu đã được chuẩn hoá nhằm mục đích so sánh giữa và trong các nước theo thời gian.
Cuốn sách giới thiệu về cách sử dụng đề cập theo bước có thể lấy được xuống từ địa chỉ: http://www.who.int/chp/steps
Các đo lường quần thể tổng hợp
Các đo lường tổng hợp gánh nặng bệnh và chấn thương cần phải xác thực và đơn giản cho việc phiên giải (xem Chương 2). Có nhiều giả thuyết khác nhau liên quan đến việc sử dụng các chỉ số này và chính vì vậy cần thận trọng khi phiên giải chúng. Tuy nhiên các chỉ số này đã cung cấp các lựa chọn có ích cho việc ra chính sách và lập kế hoạch y tế được rõ ràng hơn.9
Đánh giá nhanh
Đánh giá nhanh là một lĩnh vực của nghiên cứu dịch tễ học sử dụng nhiều phương pháp nhằm đánh giá thực trạng các vấn đề sức khoẻ và đánh giá các chương trình y tế ở các nước có thu nhập thấp và trung bình làm sao để có được hiệu suất cao nhất. Đánh giá nhanh bao gồm các phương pháp sử dụng trong chọn mẫu và điều tra ở các khu vực nhỏ, hệ thống giám sát, sàng lọc và đánh giá nguy cơ cá thể, các chỉ số cộng đồng liên quan đến các yếu tố nguy cơ và tình trạng sức khoẻ, cũng như các nghiên cứu bệnh–chứng sử dụng trong đánh giá.10
Tìm hiểu nguyên nhân
Một khi gánh nặng của bệnh ở trong một cộng đồng đã được đo lường, bước thứ hai là xác định những nguyên nhân gây bệnh chính mà có thể phòng được; trên cơ sở đó chúng ta sẽ xây dựng các chiến lược can thiệp. Điều này tái khẳng định với chúng ta rằng các nguyên nhân tử vong chính dường như có cùng các yếu tố nguy cơ trong phần lớn xã hội.11 Chính vì vậy mà những nghiên cứu về căn nguyên cụ thể không nhất thiết phải triển khai trên từng xã hội riêng biệt. Can thiệp phải phòng ngừa được bệnh như là trọng tâm ban đầu đã được xác định, nhưng điều này không phải lúc nào cũng thực hiện được. Vai trò của dịch tễ học trong việc xác định các yếu tố căn nguyên được bàn luận trong chương 5.
Đo lường hiệu quả can thiệp
Đối với bước thứ ba, chúng ta cần các thông tin nhằm chỉ dẫn việc đưa ra quyết định về phân bổ nguồn lực và mối liên quan giữa các chương trình can thiệp sức khoẻ và thay đổi tình trạng sức khoẻ. Các mối quan hệ trên có thể được đặc tính hoá trên cả hai phương diện là định lượng và định tính. Cơ cấu của tổ chức cung cấp dịch vụ y tế, và quá trình chăm sóc y tế, có nghĩa là những hoạt động của nhân viên y tế, có thể được mô tả. Tuy nhiên, các cách đề cập định tính, mặc dù quan trọng, nhưng chỉ cung cấp những thông tin giới hạn liên quan đến việc vận hành của các dịch vụ y tế. Các số liệu định lượng đồng thời cũng cần phải phân tích để hoàn thiện thông tin. Chúng ta có thể đo lường hiệu quả thông qua xác định tỷ lệ phần trăm giảm xuống của tình trạng mắc bệnh, hoặc tử vong do/hay là kết quả của can thiệp đặc thù. (Hộp 10.7)
Hộp 10.7. Các yếu tố xác định tính hiệu quả của các chương trình can thiệp
Tính hiệu quả của chương trình can thiệp trong cộng đồng được xác định bởi nhiều yếu tố.
Tính hiệu quả của chương trình can thiệp trong bối cảnh nghiên cứu. Nếu như chương trình can thiệp không có hiệu quả trong điều kiện lý tưởng thì nó khó có thể mang lại hiệu quả khi triển khai tại cộng đồng. Việc lưu tâm một cách sát sao tới chẩn đoán, quản lý dài hạn và theo dõi thường xảy ra trong các nghiên cứu thử nghiệm lâm sàng có kiểm soát. Những thử nghiệm lâm sàng như thế này đã cho thấy rằng việc điều trị cao huyết áp thể nhẹ đã làm giảm tỷ lệ tỷ vong hay đột quị không gây tử vong vào khoảng 40%. Tuy nhiên – do các vấn đề liên quan đến việc tuân thủ điều trị và việc lựa chọn bệnh nhân – phương thức điều trị bằng thuốc giảm huyết áp (antihypertensive) lại kém hiệu quả trong cộng đồng.
Khả năng sàng lọc và chẩn đoán bệnh cũng tác động đến kết quả (xem Chương 6).
Can thiệp phải được tất cả những người mà can thiệp có thể đem lại lợi ích; điều này có nghĩa là can thiệp phải sẵn có, chi trả được và chấp nhận được đối với cộng đồng.
Đánh giá hiệu suất
Hiệu suất là đo lường mối liên quan giữa kết quả đã đạt được và những phí tổn về nguồn lực (tài chính, thời gian …). Nó đặt cơ sở cho việc sử dụng một cách phù hợp các nguồn lực và bao hàm mối quan hệ tương hỗ giữa các chi phí với hiệu quả của một chương trình can thiệp. Đây là lĩnh vực mà dịch tễ học và kinh tế y tế cùng được ứng dụng.
Có hai phương pháp tiếp cận chính dùng để đánh giá hiệu suất.
Phân tích chi phí hiệu quả (Cost–effectivenes analysis) xác định chi phí và hiệu quả của can thiệp hay các phương án khác nhằm xác định mức độ tương đối mà theo cách đó dẫn đến kết quả mong đợi. Can thiệp được ưa dùng hay biện pháp khác là biện pháp đòi hỏi chi phí tối thiểu nhằm tạo ra được một mức độ hiệu quả cho trước. Trong lĩnh vực sức khoẻ, chi phí hiệu quả đo lường thông qua tỷ số giữa chi phí tài chính và hiệu quả: số tiền (đôla) trên một năm sống đạt được, chi phí cho việc phòng một trường hợp bệnh, số tiền (đôla) trên một năm sống được điều chỉnh chất lượng cuộc sống đạt được …. (Hộp 10.8)
Phân tích chi phí–lợi ích (cost–benfit analysis) xem xét chi phí kinh tế của một loại bệnh hay chấn thương xác định và chi phí của công tác dự phòng. Bao hàm trong chi phí kinh tế của một bệnh là chi phí chăm sóc y tế và phục hồi chức năng, sự mất mát của khả năng kiếm sống và chi phí ước lượng về mặt xã hội do tử vong gây nên. Yếu tố “sẵn sàng chi trả” (willingess–to–pay) có thể được sử dụng nhằm xác định xem chi phí xã hội do tử vong gây nên là gì: ở các nước phát triển, phân tích này đã cho thấy giá trị của một cuộc sống vào khoảng vài triệu đô la Mỹ. Trong phân tích chi phí lợi ích, cả tử số và mẫu số đều được biểu diễn thông qua đơn vị tiền tệ. Lợi ích của một chương trình can thiệp và chi phí có thể tránh được do các trường hợp tử vong gây nên và chi phí của can thiệp là chi phí trực tiếp của việc triển khai các hoạt động can thiệp. Nếu như phân tích chi phí–lợi ích, cho thấy rằng lợi ích kinh tế của chương trình can thiệp (hay lợi ích của việc phòng ngừa được thêm một trường hợp) lớn hơn chi phí cho chương trình, thì chương trình này có thể được nhận định là có lợi ích về kinh tế. Các can thiệp mà chi phí cao hơn lợi ích kinh tế tính được vẫn có thể được coi là tốt vì những thành quả nâng cao sức khoẻ quần thể mà chương trình này đã mang lại.
Hộp 10.8. Điều trị bù nước, điện giải đường uống – giá trị đáng đồng tiền
Chi phí hiệu quả cũng giúp cho việc xác định các cơ hội đã bị lãng quên bằng cách làm nổi bật các can thiệp tương đối rẻ tiền, nhưng có tiềm năng trong việc làm giảm gánh nặng bệnh tật. Một ví dụ điển hình là biện pháp điều trị bù điện giải đường uống. Biện pháp điều trị này được tiến hành tại nhà và không sử dụng dịch vụ y tế và vì thế mà giá trị hiệu quả chi phí được gia tăng. Mặc dù biện pháp điều trị bù điện giải này không làm giảm các trường hợp mới mắc tiêu chảy, nhưng nó đã làm giảm mức độ trầm trọng và tử vong có liên quan. Chỉ tốn từ 2–4 đôla trên 1 năm sống được bảo toàn, biện pháp điều trị này được nhìn nhận với tính giá trị cao và chính sách công có hiệu quả. Điều trị bù điện giải đường uống đã được ứng dụng rộng rãi và bảo toàn được hành triệu cuộc sống.9
Tiến hành phân tích chi phí–hiệu quả dễ hơn so với phân tích chi phí–lợi ích vì đo lường hiệu quả không cần thiết đưa ra những giá trị về tiền tệ. Bảng 10.1 tóm tắt những chi phí được ước lượng cho mỗi năm sống được điều chỉnh theo tàn tật (DALY) đạt được như là kết quả của các qui trình phòng bệnh mạn tính khác nhau. Các chỉ số này được giả định là chi phí cho việc triển khai chương trình can thiệp là một hằng số.
Bảng 10.1: Dự phòng và điều trị bệnh mạn tính không lây: số lượng sức khoẻ mà 1 triệu đôla Mỹ có thể mua được.9
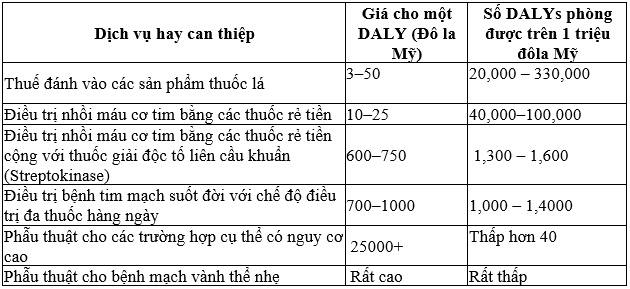
Mặc dù các ước lượng trên được tính toán dựa trên những thông tin không tuyệt đối hoàn thiện cũng như nhiều giả định, tuy nhiên nó rất có ích cho những nhà hoạch định chính sách, là những người phải lựa chọn ưu tiên. Việc đo lường hiệu suất, đòi hỏi nhiều giả định, và cần được sử dụng một cách hết sức thận trọng, đây không phải là một đo lường không có tính giá trị (value–free) nó chỉ có thể được coi như là một hướng dẫn tổng quan.
Bằng chứng tốt nhất cho các nghiên cứu chi phí hiệu quả là từ các thử nghiệm lâm sàng có kiểm soát hay rà soát một cách hệ thống, bằng chứng kém thuyết phục nhất là từ các nghiên cứu nhỏ các trường hợp và các điều tra lấy ý kiến chuyên gia.
Ba ví dụ liên quan đến phân tích chi phí hiệu quả đối với vấn đề ô nhiễm môi trường được trình bày trong bảng 9.2. Các nhà lập kế hoạch y tế ở tất cả các nước thường quan tâm đến khía cạnh kinh tế của các chương trình y tế dự kiến. Ở các nước thu nhập thấp và trung bình, mối quan tâm này đã được làm nổi bật do các Mục tiêu Phát triển Thiên niên kỷ (xem Chương 7) và đồng thời cũng do việc nhận ra rằng sự công bằng là mục tiêu mấu chốt của chính sách y tế. Các nghiên cứu chi phí hiệu quả đã được phổ biến rộng rãi hơn và dễ sử dụng hơn với các bộ công cụ và cơ sở dữ liệu theo khu vực thông qua các dự án của TCYTTG như CHOICE (hộp 10.9) và dự án Ưu tiên Kiểm soát Bệnh.9
Hộp 10.9. Lựa chọn các can thiệp có tính chi phí hiệu quả: WHO–CHOICE
Dự án WHO–CHOICE kết nối các cơ sở dữ liệu về các chi phí, tác động sức khoẻ quần thể và tính chi phí hiệu quả của các can thiệp quan trọng. Dự án này cũng đồng thời cung cấp một công cụ nhằm làm thích ứng kết quả ở cấp khu vực vào các nước chuyên biệt. Dự án cung cấp các nhà phân tích được trang bị các phương pháp đánh giá hiệu suất – trong một bối cảnh đặc thù– của các can thiệp đang được hoặc dự kiến triển khai.12
Triển khai can thiệp
Bước thứ 5 trong quá trình lập kế hoạch bắt đầu bằng việc hình thành đích cho kế hoạch can thiệp và đảm bảo rằng các mục đích này có thể đạt được. Chúng ta cần thúc đẩy và nhắm vào các vấn đề có khả năng nảy sinh như là kết cục của việc ra quyết định. Ví dụ, nếu như chúng ta dự định dùng biện pháp chụp X–quang vú (mammography) nhằm sàng lọc ung thư vú, ta cần đảm bảo chắc chắn rằng chúng ta có đủ phương tiện và con người. Ta cũng cần phải đưa ra các mục đích cụ thể có thể định lượng được, chẳng hạn như “làm giảm tỷ lệ mới mắc ung thư vú thể tiến triển từ 30% xuống 20% trong vòng 5 năm”. Cách thức đặt mục đích này rất quan trọng nếu như chúng ta muốn đánh giá sự thành công của can thiệp một cách chính thống. Tất nhiên, trong thực tế, khó có thể tách rời tác động của một can thiệp cụ thể khỏi các thay đổi khác trong xã hội.
Theo dõi can thiệp
Bước cuối cùng trong qui trình lập kế hoạch là theo dõi và đo lường tiến độ. Theo dõi là việc theo dõi liên tục các hoạt động để đảm bảo rằng chúng được tiến hành theo đúng kế hoạch. Theo dõi cần phải ứng với các yêu cầu của chương trình cụ thể và những thành công của các chương trình có thể được đo lường theo các cách khác nhau, sử dụng các tiêu chí ngắn hạn, trung hạn và dài hạn.
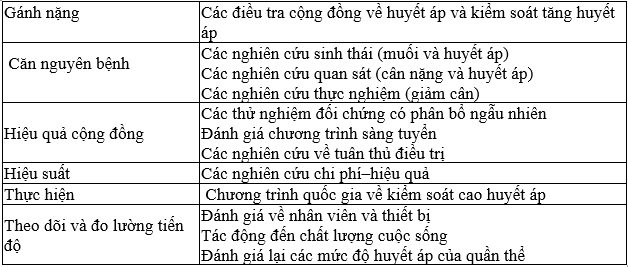
Đối với chương trình chống tăng huyết áp tại cộng đồng, theo dõi bao gồm các đánh giá định kỳ như sau:
Đào tạo nhân lực .
Tính sẵn có, xác thực của máy đo huyết áp (phần cấu trúc)
Sự thích hợp của các qui trình xác định các trường hợp (bệnh) và qui trình quản lý (đánh giá quá trình)
Tác động đối với chỉ số huyết áp ở các bệnh nhân đã được điều trị (đánh giá hậu quả) .
Bảng 10.2. Kế hoạch chăm sóc y tế các trường hợp cao huyết áp
Nhằm đánh giá tiến độ, ta cần tiến hành đo lường lại gánh nặng của bệnh trong quần thể. Xu hướng của các yếu tố nguy cơ xét trên khía cạnh quần thể và sự thu hút của các chương trình can thiệp thường được sử dụng để ước lượng tác động của nhiều chương trình can thiệp.
Giá trị đầy đủ của nghiên cứu dịch tế học chỉ được thực tế hoá khi kết quả của nghiên cứu được chuyển thành chính sách y tế hay các chương trình sức khoẻ. Chuyển bằng chứng thành chính sách vẫn là một thử thách lớn đối với các nhà dịch tễ học, những khoa học này đã góp phần quan trọng vào công tác đánh giá và lập kế hoạch y tế.
TÀI LIỆU THAM KHẢO
World health report 2000: Health systems: improving performance. Geneva, World Health Organization, 2000.
Preventing chronic diseases: a vital investment. Geneva, World Health Organization, 2005.
Van Der Maas PJ. Applications of Summary Measures of Population Health. In: Ezzati M et al., eds. Summary Measures of Population Health. Concepts, ethics, measurement and applications. Geneva, World Health Organization, 2002:53–60.
Ottowa charter for health promotion, 1986.
http://www.who.int/hpr/NPH/docs/ottawa_charter_hp.pdf.
Bangkok charter for health promotion in a globalized world, 2005.
http://www.who.int/healthpromotion/conferences/6gchp/bangkok_chart er/en/
WHO framework convention on tobacco control. Geneva, World Health Or– ganization, 2003.
Tugwell P, Bennett KJ, Sackett DL, Haynes RB. The measurement iterative loop: a framework for the critical appraisal of need, benefits and costs of health interventions. J Chronic Dis 1985;38:339–51. Medline doi:10.1016/0021–9681 (85)90080–3
Bonita R, Douglas K, Winkelmann R, De Courten M. The WHO STEPwise approach to surveillance (STEPS) of noncommunicable disease risk factors. In: McQueen DV, Puska P, eds. Global Risk Factor Surveillance. London, Kluwer Academic/Plenum Publishers, 2003:9–22.
Jamison DT, Breman JG, Measham AR, Alleyne G, Claeson M, Evans DB, et al., (eds). Disease control priorities in developing countries. New York, Oxford University Press, 2006.
Smith GS. Development of rapid epidemiologic assessment methods to eval– uate health status and delivery of health services. Int J Epidemiol 1989;18:S2–15. Medline
Yusuf S, Hawken S, Ounpuu S, Dans T, Avezum A, Lanas F, et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case–control study. Lancet 2004;364:937–952. Medline doi:10.1016/S0140–6736(04)17018–9
Baltussen R, Adam T, Tan Torres T, Hutubessy R, Acharya A, Evans DB, et al. Generalized cost–effectiveness analysis: a guide. In: Jones AM, ed. The Elgar Companion To Health Economics, Edward Elgar Press; 2006: 479–491.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









