️ Chẩn đoán cắt lớp vi tính u tụy (P2)
CHIẾN LƯỢC CHẨN ĐOÁN
Cũng như đối với viêm tụy mãn, tổn thương giải phẫu đầu tiên là ống tuyến. Chụp ống Wirsung là rất hiệu quả, có độ nhạy 95%. Những sai lầm trong chẩn đoán của kỹ thuật này là u đã lâu, phát triển ra ngoài tụy, hoặc ở giai đoạn trong tổ chức liên kết, độ đặc hiệu (phân biệt u lành và ác tính) đạt tới 80-90%. Đôi khi các biến chứng phải làm các thăm dò khác như siêu âm nội soi, nó cũng có độ nhạy tương tự.
Siêu âm được sử dụng rộng rãi, tỷ lệ phát hiện rất thay đổi, 40-90%, độ nhạy chỉ đạt
65%. Độ đặc hiệu ít được nêu lên.
Cắt lớp vi tính cho phép nhìn thấy u trong 80-85% các trường hợp. Thất bại của nó là những u có kích thước nhỏ, cho phép làm bilan của u cũng như đánh giá sự lan tỏa
trong cùng một lúc.
Chụp mạch máu không có lợi ích nhiều trong chẩn đoán. Chỉ làm bilan trước mổ đánh giá lan tỏa mạch máu, khi không có chống chỉ định chụp cắt lớp vi tính trong chẩn đoán phân biệt viêm tụy mãn tính và u tụy.
Phân loại u tụy theo TNM
To: U nguyên phát không xác định được.
T1: U trong tụy:
T1a: <2cm.
T1b: >2cm.
T2: U xâm lấn tá tràng, đường mật hoặc mỡ quanh tụy.
T3: U xâm lấn mạch máu hoặc các tạng lân cận.
No: Không có hạch.
N1: Hạch vùng (locorégionales).
To: Không có di căn.
T1: Di căn xa.
Đánh giá sự xâm lấn
Xâm lấn động mạch ở mức động mạch thân tạng, động mạch gan, động mạch mạc treo tràng trên là dấu hiệu không thể cắt bỏ u. Tổn thương động mạch vị tá tràng do u đầu tụy, tổn thương động mạch lách do u đuôi tụy không ảnh hưởng tới khả năng cắt bỏ u. Xâm lấn tĩnh mạch không có chống chỉ dịnh can thiệp vì phẫu thuật viên có thể cắt bỏ các tĩnh mạch đó mà không cần sử dụng mảnh ghép.
Xâm lấn mạch máu chẩn đoán hình ảnh phải xác định có hoặc không sự tiếp xúc của mạch máu với tổn thương: Biến mất viền mỡ, không có sự xen vào của nhu mô tụy bình thường với các mạch máu và khối u. Cần xác định chiều dài mạch máu tiếp xúc với tổn thương. Một đoạn mạch máu tiếp xúc >2cm, hoặc chu vi mạch máu tổn thương >180º là chống chỉ định phẫu thuật. Hiện nay người ta không chụp mạch máu để đánh giá xâmlấn mà thay thế bằng các kỹ thuật không xâm hại như siêu âm Doppler, chụp cắt lớp vi tính xoắn ốc. Cắt lớp vi tính đa dẫy đầu dò người ta có thể tái tạo các hình ảnh mạch máu với chất lượng cao.
Xâm lấn hạch thường liên quan đến hạch tá tụy trước và sau, rồi đến hạch trong tụy ở ngang mức đầu tụy và các hạch dọc theo ống tụy. Kích thước hạch thường >10mm, nhưng không thể dựa vào kích thước hạch để phân biệt hạch viêm với hạch di căn. Các hạch tròn hoặc bầu dục có cùng tỷ trọng với khối u tụy rất gợi ý tới hạch di căn.
Di căn phúc mạc và di căn gan là chống chỉ dịnh phẫu thuật. Khoảng 20-30% không phát hiện được di căn gan kích thước <2cm. Dịch cổ chướng trong ung thư tụy là dấu hiệu gián tiếp của ung thư biểu mô phúc mạc.
Xâm lấn tá tràng có thể chụp lưu thông ruột để xác định.
Các kỹ thuật chẩn đoán hình ảnh phải cung cấp những thông tin để thủ thuật cắt bỏ được thuận tiện như những biến đổi giải phẫu động mạch gan phải hoặc chỗ phân sớm của động mạch gan trong lá sau tĩnh mạch cửa có nguy cơ bị cắt phải khi cắt đầu tụy.
Cũng cần tìm dấu hiệu tăng áp lực tĩnh mạch cửa hoặc dưới dạng búi giãn tĩnh mạch cửa hoặc các tuần hoàn bàng hệ quanh lách, vành vị, vị mạc nối trái hoặc phảitrong trường hợp có huyết khối tĩnh mạch lách do u đuôi tụy, ở chỗ nối tĩnh mạch mạc treo tràng trên với tĩnh mạch cửa.
Sinh thiết trước phẫu thuật còn nhiều bàn cãi, được chỉ định trong khi nghi ngờ chẩn đoán hoặc điều trị hoá chất tia xạ trước phẫu thuật. Sinh thiết được thực hiện dưới hướng dẫn của siêu âm hay cắt lớp vi tính, thậm chí qua soi ổ bụng.
Thể lâm sàng
Bên cạnh thể điển hình, tồn tại nhiều thể lâm sàng, chẩn đoán thường rất khó khăn và có khi không thể chẩn đoán được.
Kích thước: U nhỏ thường không nhìn thấy được, cũng như ở phần thấp của đầu và đuôi tụy là vùng có nguy cơ bị u. Kích thước tối thiểu có thể phát hiện được là 5-10mm. Những u nhỏ này thường là tăng tỷ trọng trên cắt lớp vi tính (u xâm lấn Wirsung).
Ngược lại những u lớn thường làm thay đổi mốc giải phẫu, có thể khó khăn do u sát nhập với tụy, siêu âm nội soi cho phép nhìn thấy u nhỏ vài mm cũng như là chụp ống Wirsung.
Vị trí:
Khoảng 80% là ở đầu tụy, cũng là đặc tính của adénocarcinome.
Những u nhỏ của tụy có thể đặt ra vấn đề khó khăn khi không có chèn ép cấu trúc ống tuyến.
Những vị trí phía sau gây ra ảnh hưởng sớm (xâm lấn, huyết khối) trên hệ thống mạch mạc treo, hoặc có thể lẫn lộn với hạch.
U ở phần eo hay thân có triệu chứng lân cận. Những u có thể nhìn thấy bởi vì có ảnh hưởng sớm trên những thể tuyến. Dãn ống tụy ít quan trọng và thường rất khó nhìn thấy. Những tín hiệu xâm lấn phía sau thì cắt lớp vi tính tốt hơn là siêu âm, hay gặp nhất là xâm lấn mạch mạc treo.
U vùng đuôi hiếm gặp, chẩn đoán khó khăn. Đó là phần tụy rất khó khăn thăm khám trực tiếp. Hơn thế nữa vùng này có nhiều hình giả tạo (artefacts). Không dãn ống tụy. Chính vì thế chẩn đoán thường chậm, ảnh hưởng tới mạch máu là rất hay gặp, xâm lấn động mạch hoặc tĩnh mạch lách, biểu hiện bởi nhồi máu hay huyết khối.
Adénocarcinome và viêm tụy:
Những adénocarcinome nhỏ thường có viêm tụy cấp bởi chèn ép ống Wirsung (viêm tụy cấp vùng đầu tụy).
Nhưng viêm tụy cấp không đồng nghĩa với u nhỏ, nó chỉ thấy khi ung thư tiến triển.
Giả nang hoại tử có thể gặp. Nó bao gồm ổ dịch, giới hạn rõ, dịch ở phía trên chỗ tắc ống tụy. Có thể là chỉ điểm u, phải nghiên cứu liên quan phía sau của nang.
Người ta có thể gọi là ung thư là biến chứng cổ điển của viêm tụy cấp mãn tính có vôi hóa.
Chẩn đoán phân biệt
Viêm tụy mãn:
Hay gặp ở nam giới trẻ, có cùng hội chứng, tiền sử uống rượu, có tắc phía trước, có vôi hoá trong nhu mô tụy có thể thấy trên film bụng không chuẩn bị nhưng tốt nhất là trên cắt lớp vi tính.
Trong trường hợp nghi ngờ chụp tụy ngược dòng hoặc siêu âm nội soi khẳng định chẩn đoán. Ponction dưới siêu âm còn bàn cãi.
Giả nang:
Là biến chứng của viêm tụy cấp và mãn chứa dịch thành mỏng. Nhưng đúng thực là giả nang đôi khi phát triển trong quá trình của viêm tụy trước bệnh cảnh ung thư tụy.
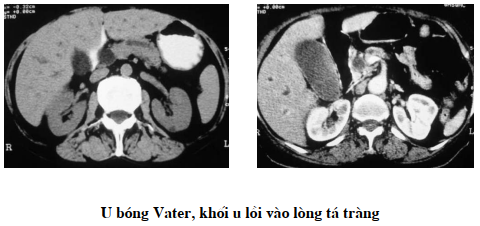
U bóng Vater:
Dấu hiệu vàng da điển hình rất thay đổi có thể là do viêm đường mật, phối hợp với chảy máu đường tiêu hóa. Chụp lưu thông (TOGD) thấy hình khuyết ở bờ trong đoạn D2, D3. Trên siêu âm có thể chỉ thâý các dấu hiệu gián tiếp như dãn đường mật trong ngoài gan, dãn ống Wirsung.
Trên cắt lớp vi tính thấy có uống thuốc cản quang nước thấy hình ấn lõm của đường mật vào tá tràng.
Dấu hiệu trực tiếp: Khối u nhỏ trung bình từ 10-20mm giảm tỷ trọng hơn so với đầu tụy, nằm đối diện với tá tràng, tiếp xúc với bờ trong đoạn II tá tràng, hợp lưu của đường mật chính và ống Wirsung. Có hình lồi vào trong lòng tá tràng. U bao quanh bởi cấu trúc không đồng tỷ trọng của niêm mạc tá tràng.
Các dấu hiệu gián tiếp: Đường mật trong gan dãn đều, rất kín đáo. Dãn ống mật chủ đoạn trên cao, ống mật chủ đoạn thấp bị ngắt đoạn bởi khối có âm, nằm ở vị trí papille. Dãn ống Wirsung. Không thấy tổn thương đầu tụy. Cắt lớp vi tính với lớp cắt mỏng tập trung vùng đầu tụy có thể dễ dàng phát hiện những tổn thương vùng đầu tụy. Không phát hiện thấy sỏi đường mật chính, nhất là những sỏi nhỏ kẹt Oddi.
Đó là những dấu hiệu gián tiếp rất có giá trị gợi ý đến tổn thương bóng Vater để có chiến lược thăm khám thích hợp tìm dấu hiệu trực tiếp của u.
Người ta rất thích thực hiện fibroscopie có thể nhìn thấy tổn thương và sinh thiết.
Nếu bệnh nhân không mổ, có thể cho phép thực hiện sphinctérotomie endoscopie, trong giai đoạn đầu có thể mất vàng da.
Những u khác của tụy
Cystadénomes không đặc biệt: Người ta phân chia cystadénomes sereux (CAS) hoặc adénome microkystiques là tổn thương lành tính và cystadénomes mucineux (CAM) hoặc adénome macrokystiques biểu hiện một nguy cơ thoái hóa. Những u này chiếm khoảng 10% tổn thương nang ở tụy. Hay gặp ở nữ giới.
CAS có nguồn gốc nốt (acinaire), kích htước khoảng 10cm và chứa rất nhiều nang dính vào nhau và được phân cách bởi bó liên kết mạch máu (tractus conjonctivovasculaire). Sẹo xơ ở trung tâm có thể có vôi hóa. Trên siêu âm tồn tại khối không đồng âm, trung tâm là dải giảm âm. Angioscanner điển hình thấy dạng lỗ chỗ hình tổ ong (alvéolé en nid dỊabeille) và vôi hóa ở trung tâm.
CAM có nguồn gốc ống tuyến (canalaire), kích thước trung bình 10cm, chứa ít nang
thành dày và nét, có những hình sùi (végétation) trong nang và có vách đôi khi nhìn
thấy trên siêu âm.
CAS và CAM có thể không có triệu chứng, hoặc phát hiện được do đau vùng thượng vị không điển hình. Thăm khám lâm sàng thấy khối, amylaza thường là bình thường. Đối với CAM cần phải mổ cắt bỏ.
U nội tiết thường là ác tính: Tính ác tính của nó có thể dựa trên bản chất tổn thương hoặc có di căn hạch hoặc gan. Có thể gộp vào trong một hội chứng tạo mô mới nội tiết type 1(néoplasie endocrinienne multiple de type 1): u tụy, u cân giáp trạng, u tuyến yên.
Cần phải nghiên cứu có hệ thống. Inlusinome là u nội tiết của tụy rất hay gặp, gastriome gộp vào trong NEM (30% có loét tá tràng). Các u khác hiếm gặp (Glucanome, somatostatinome, vipome, carcinoide). Hội chứng u có thể rất kín đáo có bài xuất hocmon.
TIẾN TRIỂN VÀ TIÊN LƯỢNG:
Ung thư tụy tiên lượng xấu trong ung thư tiêu hóa, với thời gian sống là 5 năm chỉ có 3%.
Một vài nghiên cứu chỉ ra rằng phẫu thuật cắt bỏ có thể đạt được 18% và với u <2cm có
thể đạt được 30%.
Rất tiếc là ung thư tụy thường phát hiện rất muộn, và trong 80% trường hợp đã có xâm
lấn tại chỗ hoặc đã đi xa.
KẾT LUẬN:
Adénocarcinome của tụy là ung thư tiên lượng xấu trong ung thư tiêu hóa. Phát hiện rất muộn thường là ở giai đoạn mà điều trị không có hiệu quả. Những bệnh nhân dưới 70 tuổi chưa có di căn tạng, di căn hạch hoặc không có chống chỉ định phẫu thuật thì phải mổ. Thực vậy cắt bỏ có thể kéo dài thời gian sống 5 năm. Đối với một số tác giả khác có thể thực hiện phẫu thuật chuyển dòng, một chỉ định rất tốt đối với hẹp tá tràng. Đặt prothèse qua đường nội soi có thể làm mất chứng ngứa trong 24giờ trong quá trình thực hiện sphinctérotomie.
Hiện nay siêu âm ổ bụng vẫn là kỹ thuật phát hiện bệnh. Chụp cắt lớp vi tính đa dẫy đầu dò là kỹ thuật chính xác và có hiệu quả để chẩn đoán và đánh giá sự xâm lấn của ung thư tụy.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









