️ Giải phẫu bệnh lý: Bệnh lý gan (P1)
MỞ ĐẦU
Ở người lớn, gan nằm ở vùng hạ sườn phải trong khoang bụng, nặng khoảng 1,2-1,5kg; gồm 2 thùy, thùy phải lớn hơn thùy trái.
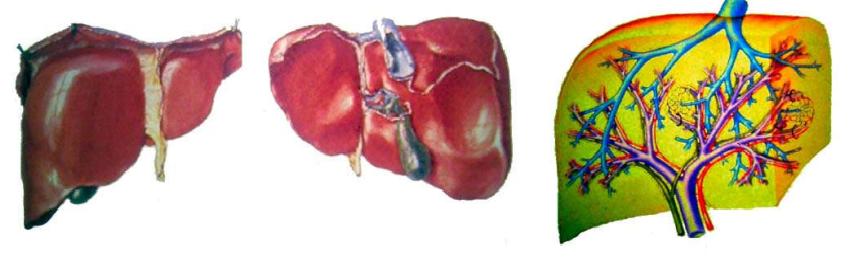
Hình 1: Hệ thống đường mật và mạch máu ở gan
Gan nhận máu từ 2 nguồn :
Máu động mạch từ động mạch gan phải và trái, là nhánh của động mạch chủ.
Máu tĩnh mạch từ tĩnh mạch cửa, dẫn máu từ ống tiêu hóa (dạ dày - trực tràng) và lách. Máu rời khỏi gan qua tĩnh mạch trên gan, đổ vào tĩnh mạch chủ dưới. Mật tạo ở gan và được dẫn vào ống gan phải và ống gan trái; 2 ống này nhập lại thành ống mật chung đổ vào túi mật, nơi dự trữ và cô đặc mật, cuối cùng mật được đổ vào ống mật chủ khi có hoạt động tiêu hoá. (Hình 1)
Khoảng cửa chứa nhánh của ống mật, động mạch gan, tĩnh mạch cửa, tạo thành bộ ba ở khoảng cửa và được nâng đỡ bởi mô liên kết giàu collagen.
Đơn vị của gan, theo quan điểm cấu trúc là các tiểu thùy gan (lobule); hoặc theo quan điểm cấu trúc - chức năng là các túi tuyến (acini).
Tiểu thùy: trung tâm là tĩnh mạch trung tâm tiểu thùy, ngoại vi được giới hạn bởi đường nối giữa các khoảng cửa.
Túi tuyến: trung tâm là bộ 3 khoảng cửa, ngoại vi giới hạn bởi tĩnh mạch trung tâm tiểu thùy. (Hình 2)
So với đơn vị tiểu thuỳ, đơn vị túi tuyến giải thích tốt hơn các rối loạn sinh lý bệnh trong bệnh gan; thí dụ vùng tế bào gan ở vùng 3 (trung tâm tiểu thuỳ) là vùng nhạy cảm nhất với tình trạng thiếu oxy do các rối loạn tuần hoàn như trụy tim mạch.
Nằm tại vị trí giao lộ giữa đường tiêu hoá và phần còn lại của cơ thể; gan có nhiệm vụ duy trì sự cân bằng chuyển hoá cho cơ thể bằng nhiều hoạt động khác nhau như chế biến các acid amin, đường, lipid và vitamin; tổng hợp các protein huyết tương; khử độc và bài xuất vào mật các chất cặn bã nội sinh và chất độc ngoại sinh. Do vậy, gan dễ bị thương tổn bởi hàng loạt tác nhân khác nhau như các chất độc, dược phẩm, sản phẩm chuyển hoá, vi sinh vật, rối loạn tuần hoàn. Các tổn thương này có thể nguyên phát tại gan, hoặc thứ phát do các bệnh lý ngoài gan như suy tim mất bù, tiểu đường, nhiễm khuẩn ngoài gan. Nhờ có khả năng dự trữ rất lớn, hoạt động tái tạo tế bào gan luôn xảy ra sau mọi tổn thương, ngoại trừ các trường hợp tổn thương quá nặng; tuy nhiên hoạt động tái tạo chỉ hữu hiệu khi khung liên kết mạch máu của mô gan còn nguyên vẹn. Ở một người khoẻ mạnh, có thể cắt bỏ 60% gan mà vẫn không gây ra suy chức năng gan và chỉ sau 4-6 tuần, khối lượng gan lại được phục hồi như cũ nhờ hoạt động tăng sản bù trừ.
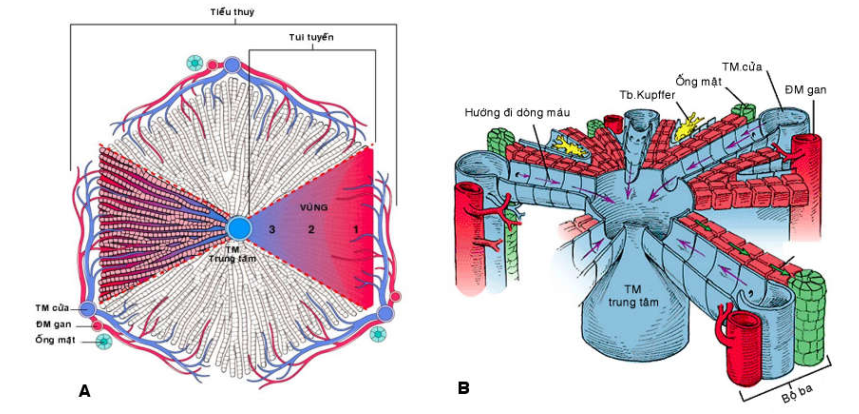
Hình 2 : Đơn vị tiểu thùy và đơn vị túi tuyến (A), Mô hình 3 chiều của tiểu thuỳ gan (B)
Bệnh lý gan rất đa dạng và phong phú; nhưng tại Việt nam, viêm gan siêu vi mãn tính và viêm gan do rượu vẫn là 2 loại bệnh lý thường gặp nhất, đi kèm với chúng là tổn thương xơ gan và ung thư gan
VIÊM GAN SIÊU VI
Viêm gan có thể xảy ra trong các bệnh nhiễm khuẩn virút toàn thân như bệnh bạch cầu đơn nhân nhiễm khuẩn do virút Epstein-Barr, bệnh nhiễm Cytomegalovirus, bệnh sốt vàng do Arbovirus B. Ở trẻ em và người suy giảm miễn dịch, viêm gan còn có thể xảy ra trong bệnh sởi, bệnh nhiễm Adenovirus, virút Herpes và Enterovirus. Mặc dù viêm gan có thể do nhiều loại virút khác nhau gây ra, nhưng thuật ngữ viêm gan siêu vi hầu như chỉ dành riêng cho viêm gan gây ra bởi 1 nhóm nhỏ các virút có ái tính đặc biệt với tế bào gan là các virút viêm gan A, B,C, D và E.
Đặc điểm lâm sàng - giải phẫu bệnh của các viêm gan siêu vi tương đối giống nhau, do đó cần có các xét nghiệm huyết thanh học để phân biệt giữa các loại virus gây viêm gan và để đánh giá diễn tiến bệnh. Hình thái tổn thương chung của viêm gan siêu vi sẽ được trình bày sau phần giới thiệu ngắn về từng loại virút.
Các loại virút viêm gan
Virút viêm gan A (HAV - hepatitis A virus):
HAV là virút chứa chuỗi ARN đơn, thuộc họ picornavirus. HAV không gây ra viêm gan mãn tính cũng như tình trạng người lành mang mầm bệnh (carrier state). Viêm gan A (hepatitis A) là một bệnh có diễn tiến lành tính, tự giới hạn, bệnh cảnh lâm sàng thường nhẹ hoặc không có triệu chứng; tỉ lệ tử vong do HAV rất thấp, chỉ vào khoảng 0,1%. HAV lây truyền qua đường phân - miệng (fecal - oral route), những đợt bùng dịch lớn có thể do thức ăn và nước uống bị nhiễm virút từ phân người bệnh. Thời gian ủ bệnh khá ngắn, từ 2 đến 6 tuần; HAV có trong phân bệnh nhân 1-2 tuần trước khi bệnh khởi phát và tiếp tục tồn tại 1 tuần sau đó; biến mất khi chuẩn độ IgM kháng HAV tăng lên. Chẩn đoán xác định khi tìm thấy IgM kháng HAV, bằng chứng của tình trạng nhiễm virút cấp tính. Đáp ứng IgM bắt đầu sụt giảm sau vài tháng nhưng IgG kháng HAV sẽ xuất hiện, tồn tại nhiều năm hoặc suốt đời, bảo vệ cơ thể khỏi bị tái nhiễm HAV. HAV gây tổn thương tế bào gan bởi tác động gây độc trực tiếp lên tế bào. (Hình 3)
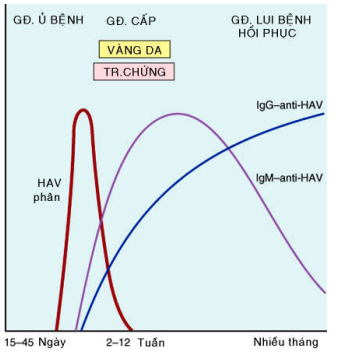
H.3: Sự thay đổi chuẩn độ kháng thể trong viêm gan A
Virút viêm gan B (HBV - hepatitis B virus):
HBV là virút chứa chuỗi ADN kép, thuộc họ hepadnavirus. HBV có thể gây ra viêm gan cấp tính, viêm gan mãn tính tiến triển đến xơ gan và viêm gan tối cấp với tình trạng hoại tử gan toàn bộ. HBV lây truyền chủ yếu qua đường máu và các dịch cơ thể, nhưng virút cũng có mặt trong tinh dịch, nước bọt, nước mắt, sữa; do đó việc truyền máu, lọc máu ngoài thận, chích ma tuý, đồng tính luyến ái, giao hợp, sanh đẻ, đều có nguy cơ lây nhiễm HBV. Sau thời gian ủ bệnh khá dài từ 4-26 tuần, bệnh nhân có các triệu chứng của viêm gan cấp tính như sốt, vàng da trong nhiều tuần đến nhiều tháng; đa số sẽ đi vào thời kỳ lui bệnh với sự biến mất của virút; số khác trở thành người lành mang mầm bệnh, viêm gan mãn tính có hoặc không tiến triển thành xơ gan. Chẩn đoán xác định khi tìm thấy kháng nguyên bề mặt của HBV (HBsAg), HBsAg xuất hiện trước khi có triệu chứng lâm sàng của viêm gan, tăng đến cực đại rồi giảm dần và biếm mất sau 3-6 tháng. Sự hiện diện kháng nguyên e của HBV (HBeAg) và ADN của HBV trong huyết thanh bệnh nhân chứng tỏ HBV đang hoạt động sinh sản. Kháng thể IgM kháng HBc xuất hiện ngay trước khi có triệu chứng của viêm gan, tồn tại nhiều tháng và sau đó được thay bằng IgG kháng HBc. Kháng thể kháng HBe chỉ xuất hiện sau khi kháng nguyên HBeAg biến mất, chứng tỏ bệnh đang lui dần. Kháng thể IgG kháng HBs chỉ xuất hiện khi đã qua giai đoạn viêm cấp tính và HBsAg đã biến mất; kháng thể này có thể tồn tại suốt đời, bảo vệ cơ thể khỏi tái nhiễm HBV. Trái lại, nếu kháng nguyên HbsAg và HBeAg vẫn tiếp tục tồn tại thì coi như viêm gan B đã chuyển sang mãn tính với tổn thương gan tiếp tục tiến triển. Tình trạng người lành mang mầm bệnh được xác định khi có sự hiện diện của HBsAg trên 6 tháng. (Hình 4)
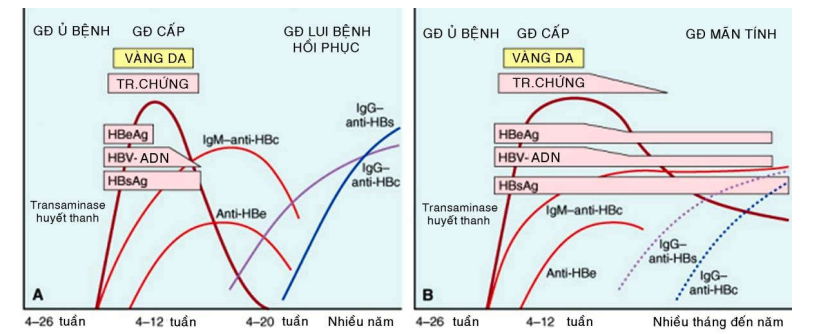
Hình. 4 : Sự thay đổi chuẩn độ kháng thể trong viêm gan B cấp (A) và mãn (B).
Virus gây tổn thương tế bào gan không do tác động gây độc trực tiếp, nhưng bằng cách trình diện các kháng nguyên HBsAg lên bề mặt tế bào gan, qua đó kích hoạt đáp ứng miễn dịch của cơ thể dẫn đến phá hủy tế bào gan bị nhiễm virút. Nếu hệ miễn dịch của cơ thể bị suy yếu hoặc có sự dung nạp kháng nguyên, virút có thể sống trong tế bào gan mà không gây tổn thương, bệnh nhân trở thành người lành mang mầm bệnh. Để phòng ngừa viêm gan B, cần tiến hành chích ngừa.
Virút viêm gan C (HCV-Hepatitis C virus):
HCV là virút chứa chuỗi ARN đơn, thuộc họ Flaviviridae. HCV lây truyền qua đường máu, do đó nguy cơ lây nhiễm cũng tương tự HBV. Viêm gan C có thời gian ủ bệnh tương đối ngắn, từ 2-26 tuần. ARN của HCV được tìm thấy trong máu trong khoảng 1-3 tuần, trùng hợp với giai đoạn transaminase huyết thanh tăng cao. Viêm gan C cấp tính thường diễn tiến nhẹ nhàng, ít triệu chứng và trong huyết thanh có kháng thể kháng HCV. Tuy nhiên, 50% trường hợp nhiễm HCV sẽ trở thành viêm gan mãn tính, phân nửa số này tiến triển dần đến xơ gan sau 5-20 năm; ở các bệnh nhân này, luôn tìm thấy ARN của HCV trong máu. Điều đáng buồn là đến nay vẫn chưa có vắc xin phòng ngừa viêm gan C (Hình 5).
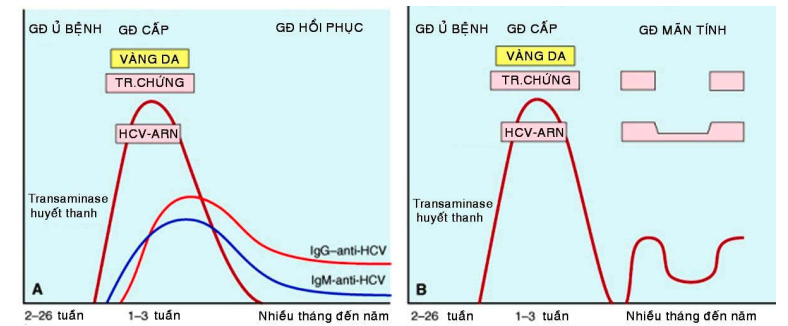
Hình 5 : Sự thay đổi chuẩn độ kháng thể trong viêm gan C cấp (A) và mãn (B).
Virút viêm gan D (HDV - hepatitis D virus):
HDV là 1 virút khiếm khuyết chứa chuỗi ARN đơn, lây truyền qua đường máu nhưng phải có mặt HBV. Thời gian ủ bệnh ngắn từ 4-7 tuần; nhiễm HDV cùng lúc với HBV có thể gây ra viêm gan từ thể nhẹ đến thể rất nặng; nhiễm HDV trên người đã có sẵn HBV sẽ làm tình trạng viêm gan B nặng nề hơn, mau chuyển sang thể mãn tính hơn. Xét nghiệm huyết thanh học cho thấy ARN của HDV và kháng nguyên HDVAg xuất hiện ngay trước khi có biểu hiện triệu chứng. Sự hiện diện của kháng thể IgM kháng HDV là bằng chứng đã có nhiễm HDV gần đây.
Xem tiếp: Giải phẫu bệnh lý: Bệnh lý gan (P2)
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









