️ Can thiệp động mạch đùi nông
Can thiệp nội mạch tái thông động mạch đùi nông được Charles Dotter tiến hành lần đầu tiên năm 1964. Khi ấy, Dotter đã dùng một que nong có tráng phủ lớp Teflon để mở rộng động mạch đùi nông ở một bệnh nhân 82 tuổi có thiếu máu chi trầm trọng nhưng không thể phẫu thuật1 . Sau đó, Andreas Gruntzig đã phát triển kỹ thuật nong bóng tạo hình lòng mạch. Bóng nong sẽ phá bỏ lớp xơ vữa và cải thiện diện tích mạch máu. Tuy nhiên, nong bóng đơn thuần có nguy cơ gây bóc tách nội mạc mạch máu và cản trở dòng chảy. Ngoài ra, với các tổn thương lan toả kéo dài, tổn thương vôi hoá, có hiện tượng tái hẹp (recoil) ngay sau nong bóng. Biện pháp khắc phục trong các trường hợp này là đặt Stent. Hiện nay, kỹ thuật can thiệp động mạch đùi nông phổ biến nhất là nong bóng trước, sau đó đặt Stent nếu cần thiết.
Chỉ định
Chỉ định can thiệp động mạch đùi nông ở bệnh nhân có đau cách hồi từ mức độ trung bình đến nặng (Rutherford 2, 3), nhất là khi thiếu máu chi khi nghỉ và mất tổ chức mô (Rutherford giai đoạn 4, 5, 6, bảng 1)2 . Tổn thương động mạch đùi nông thường đi kèm hẹp tắc các tầng mạch khác, nhất là tầng dưới gối. Do vậy đôi khi tái thông động mạch đùi nông chưa thể cải thiện ngay lập tức triệu chứng cho người bệnh.
Bảng 1. Phân loại Rutherford cho tổn thương thiếu máu chi mạn tính

Khi đã có chỉ định tái tưới máu mạch chi, lựa chọn hướng điều trị dựa theo phân loại của Hội nghị đồng thuận liên Đại Tây Dương TASC II (bảng 2)3 . Có thể đánh giá phân độ TASC theo kết quả siêu âm mạch máu, chụp MSCT hay MRI mạch máu, hoặc chụp mạch cản quang. Đa số các trường hợp tổn thương TASC A và B được can thiệp qua đường ống thông. TASC C có thể can thiệp qua da hoặc phẫu thuật, tuỳ đánh giá lợi íchnguy cơ từng người bệnh. Nói chung, tổn thương TASC D thường được chỉ định phẫu thuật làm cầu nối. Nếu bệnh nhân không thể phẫu thuật (do đặc điểm giải phẫu tổn thương hoặc các bệnh lý nộikhoa kèm theo), có thể xem xét tái tưới máu qua da hoặc điều trị nội khoa. Chỉ định cắt cụt chi ở những bệnh nhân thiếu máu chi trầm trọng không thể tái tưới máu. Cắt cụt chi có thể làm giảm triệu chứng đau và ngăn ngừa nguy cơ nhiễm trùng nhiễm độc ở các bệnh nhân có loét, hoại tử chi nặng, mất tổ chức nhiều. Với các tiến bộ của tim mạch can thiệp, tỉ lệ cắt cụt chi đang có xu hướng giảm đi.
Bảng 2. Phân loại TASC tổn thương động mạch đùi nông
Kỹ thuật can thiệp động mạch đùi nông
Mở đường vào mạch máu
Bước đầu tiên của can thiệp động mạch đùi nông là tạo đường vào mạch máu. Đường vào thường được lựa chọn là động mạch đùi chung, một số trường hợp có thể sử dụng động mạch cánh tay. Nếu can thiệp xuôi dòng thất bại, có thể mở đường vào động mạch khoeo, động mạch chày trước, hoặc động mạch mu chân để can thiệp ngược dòng. Tốt nhất là chọc mạch dưới hướng dẫn siêu âm Doppler. Sự hỗ trợ của siêu âm rất có giá trị khi động mạch đùi yếu hoặc mất do tổn thương mạch máu đoạn trên. Điểm chọc động mạch đùi chung nằm dưới dây chằng bẹn và phía trên chỗ chia đôi động mạch đùi nông, đùi sâu, tương ứng vị trí điểm giữa chỏm xương đùi. Chỏm xương đùi cứng giúp việc ép cầm máu sau thủ thuật dễ dàng hơn. Sau khi mở mạch máu, cần chụp động mạch đùi để khẳng định vị trí chọc mạch nằm cao hơn chỗ chia đôi và nằm dưới chỗ xuất phát của động mạch thượng vị dưới. Chọc mạch phía ngoài khu vực này có thể gây tăng tỉ lệ biến chứng mạch máu, như thông động tĩnh mạch, giả phình động mạch đùi, chảy máu sau phúc mạc.
Có thể mở động mạch đùi cùng bên hoặc đối bên tổn thương. Ưu tiên lựa chọn mở động mạch đùi đối bên do nguy cơ tai biến khi chọc mạch thấp hơn, và có thể sử dụng đối với cả các trường hợp tắc hoàn toàn từ lỗ vào động mạch đùi nông. Mở động mạch đùi cùng bên khi cần can thiệp đoạn xa động mạch đùi nông và các mạch máu tầng dưới gối cùng lúc.
Sheath sử dụng có kích cỡ từ 4 đến 7 French. Nên chọn sheath kích cỡ nhỏ nhất có thể. Sau mở mạch máu, dùng heparin liều 70-100 đơn vị/kg cân nặng, duy trì ACT 250-300 giây.
Chụp động mạch đùi
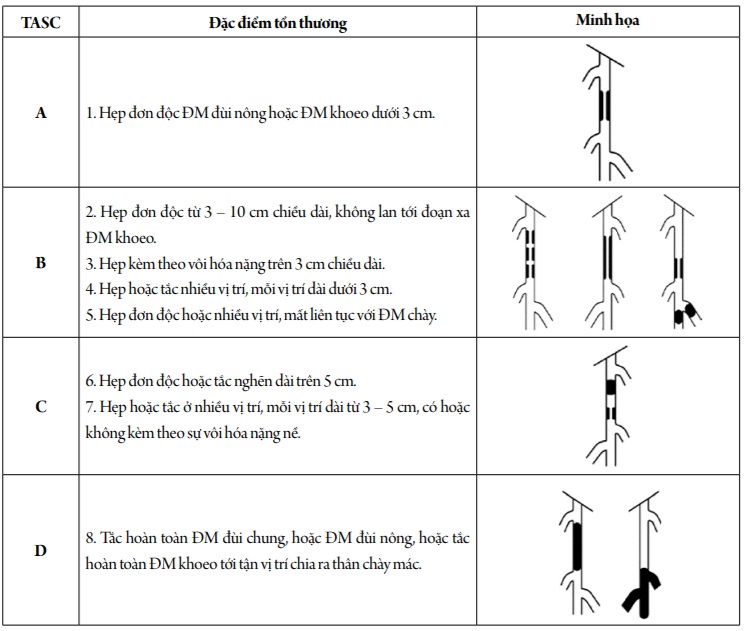
Sau khi mở đường vào mạch máu, ống thông được đưa vào động mạch đùi chung bên tổn thương để chụp mạch. Tốt nhất là sử dụng kỹ thuật chụp mạch mã hoá xoá nền (DSA). Chế độ DSA cung cấp hình ảnh với độ phân giải cao hơn và xoá bỏ các phần không liên quan đến mạch máu (xương, phần mềm), giúp bộc lộ tổn thương tốt hơn. Phim chụp mạch phải đảm bảo đánh giá được lỗ vào động mạch đùi nông, mức độ hẹp, tắc mạch máu, cũng như tình trạng tưới máu của hệ mạch đoạn xa. Nếu tầng dưới gối chỉ còn duy nhất một mạch máu còn thông, cần sử dụng lưới lọc trước khi can thiệp động mạch đùi nông, do quá trình nong bóng có thể làm huyết khối hay mảng xơ vữa trôi xuống gây tắc mạch đoạn xa. Khi chụp mạch máu, có thể đặt một thước cản quang để ước tính chiều dài đoạn mạch tổn thương (hình 1).
Hình 1. Dùng thước đo đánh giá chiều dài tổn thương.
A: Hẹp trên đoạn dài 3 mm, B: Tắc hoàn toàn trên
đoạn dài 7 cm, C: Tắc hoàn toàn trên đoạn dài 16 cm
Đưa dây dẫn (guidewire) qua tổn thương
Dây dẫn can thiệp động mạch đùi nông có thể dùng loại 0,018” hoặc 0,035”. Tốt nhất là dùng dây dẫn ngậm nước (hydrophilic). Có hai kỹ thuật chính để đưa dây dẫn qua tổn thương động mạch đùi nông là can thiệp trong lòng mạch và can thiệp dưới nội mạc. Ưu tiên sử dụng kỹ thuật lái guidewire trong lòng mạch trước. Guidewire được đẩy qua tổn thương tương tự khi can thiệp động mạch vành. Ưu điểm của nó là bảo tồn mạch máu và các nhánh bên, ít gây bóc tách thành mạch. Tuy nhiên, kỹ thuật này có thể gặp nhiều khó khăn nếu tổn thương tắc nghẽn lâu ngày, tổn thương vôi hoá, đồng thời tăng nguy cơ bong mảng xơ vữa và huyết khối gây tắc mạch đoạn xa.
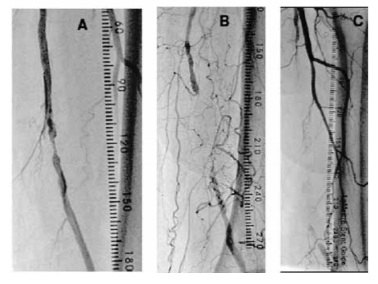
Biện pháp thay thế khi kỹ thuật trong lòng mạch thất bại là can thiệp dưới nội mạc. Chỉ dùng kỹ thuật can thiệp dưới nội mạc nếu như đoạn xa mạch máu còn lành lặn. Dây dẫn (thường là loại 0,035”) được uốn cong đầu sẽ đi vào lớp dưới nội mạc, qua tổn thương tắc nghẽn, rồi quay trở lại lòng thật ở đoạn lành (hình 2).
Mặc dù can thiệp dưới nội mạc có thể giảm thời gian tiến hành thủ thuật, nó cũng có xu hướng gây bóc tách lan toả động mạch, hệ quả là phải đặt Stent kéo dài dù tổn thương ban đầu chỉ khư trú trên đoạn ngắn. Đôi khi trong các trường hợp mạch máu vôi hoá nhiều, dây dẫn đi ra lòng giả cũng rất khó để quay trở lại lòng thật. Nói chung các tổn thương TASC D thường phải can thiệp dưới nội mạc. Chưa có nhiều nghiên cứu so sánh trực tiếp hiệu quả lâm sàng của hai kỹ thuật này.
Hình 2. Mô tả kỹ thuật can thiệp dưới nội mạc (A) và
hình ảnh dưới màn huỳnh quang tăng sáng (B)
Nong bóng
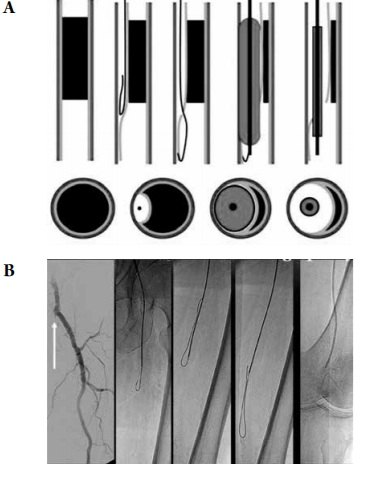
Sau khi đưa dây dẫn qua tổn thương, tiến hành nong bóng tạo hình động mạch đùi nông. Bóng nong là loại bóng áp lực cao (non-compliant balloon), áp lực bơm bóng có thể tăng lên rất cao mà kích cỡ bóng không nở ra quá nhiều. Nhờ đó có thể phục hồi diện tích lòng mạch đồng thời giảm nguy cơ gây tổn thương thành mạch máu. Lựa chọn độ lớn của bóng dựa vào kích cỡ lòng mạch tham chiếu đoạn xa, kích cỡ bóng thường bằng 80% kích cỡ mạch máu. Để tránh bóc tách mạch máu, không nên lựa chọn bóng quá lớn hay bơm bóng áp lực quá cao. Bơm bóng quá cao cũng có thể làm vỡ bóng, hậu quả là gây tắc mạch đoạn xa do khí hoặc các thành phần của bóng trôi xuống. Cần bơm bóng với thời gian đủ dài (tối thiểu 60 giây), đảm bảo bóng nở căng hoàn toàn.
Hình 3. Nong bóng động mạch đùi nông tái thông
lòng mạch
Nong bóng hay đặt Stent Vẫn còn nhiều tranh cãi nên nong bóng đơn thuần hay đặt Stent động mạch đùi nông. Ưu điểm của nong bóng là thủ thuật đơn giản và có chi phí thấp hơn. Nong bóng bảo vệ các nhánh bên và tuần hoàn bàng hệ trong khi vẫn đảm bảo tưới máu chi dưới. Nó cũng tránh việc phải đặt một dụng cụ ngoại lai trong lòng mạch máu, qua đó giảm nguy cơ hình thành huyết khối và tăng sản lớp nội mạc. Một ích lợi khác của nong bóng đơn thuần là tránh tình trạng gãy Stent ở vùng đùi. Ngoài ra, nong bóng động mạch đùi cho phép can thiệp với các dụng cụ kích cỡ nhỏ (4 Fr), đồng nghĩa với tỉ lệ biến chứng thấp hơn. Cuối cùng, sau nong bóng nếu tái hẹp vẫn có thể tiến hành phẫu thuật làm cầu nối hoặc can thiệp qua da, điều không dễ thực hiện nếu có Stent động mạch đùi.
Đặt Stent động mạch đùi nông tránh được các biến chứng sớm (như hẹp mạch máu tồn dư, bóc tách mạch máu sau nong bóng). Tuy nhiên, động mạch đùi nông chịu rất nhiều lực tác động trong quá trình các cơ vùng đùi làm việc, như lực kéo giãn theo chiều dọc, lực ép, lực xoắn vặn, lực co rút,… dẫn đến Stent dễ bị đứt gãy, nứt mắt. Hậu quả cuối cùng là tái hẹp sau can thiệp. Các Stent thế hệ mới, với thiết kế và vật liệu tốt hơn, đã giảm được một phần nguy cơ này.
Nhiều thử nghiệm lâm sàng được tiến hành để so sánh hiệu quả của nong bóng đơn thuần với đặt Stent (loại Stent tự nở bằng Nitinol). Kết quả nghiên cứu cho thấy, hai biện pháp có hiệu quả tương đương với các tổn thương ngắn, trong khi những tổn thương hẹp tắc kéo dài thì đặt Stent ưu việt hơn.
Nghiên cứu FAST so sánh đặt Stent và nong bóng ở 244 bệnh nhân có đau cách hồi. Chiều dài tổn thương trung bình là 4,4 cm ở nhóm đặt Stent và 4,5 cm ở nhóm nong bóng. Tỉ lệ tử vong , tỉ lệ cắt cụt chi, thay đổi phân độ Rutherford, ở hai nhóm ngang bằng nhau. Tỉ lệ tái hẹp, định nghĩa là lòng mạch hẹp lại trên 50% và chỉ số huyết áp cổ châncánh tay (ABI) giảm đi > 0,15 so với thời điểm ngay sau can thiệp, ở nhóm nong bóng có xu hướng cao hơn nhóm đặt Stent (38,6% so với 31,7%), tuy nhiên khác biệt chưa có ý nghĩa thống kê. Ở cả hai nhóm đều có sự cải thiện về quãng đường đi bộ tối đa cũng như chỉ số ABI, và sự cải thiện này được duy trì bền vững sau 12 tháng .
Một phân tích gộp của Kasapis và cộng sự, đánh giá 10 thử nghiệm lâm sàng, trong đó 724 trường hợp được đặt Stent thường quy (chiều dài tổn thương trung bình 4,6 cm) và 718 trường hợp được nong bóng, chỉ đặt Stent nếu có bóc tách mạch máu (chiều dài tổn thương trung bình 4,3 cm) cho thấy tỉ lệ cần phải tái can thiệp sau 24 tháng là tương đương nhau ở cả hai nhóm (20% ở nhóm đặt Stent thường quy, 20,2% ở nhóm nong bóng, p = 0,89) .
Schillinger tiến hành so sánh nong bóng với đặt Stent ở 104 bệnh nhân có đau cách hồi nặng. Chiều dài tổn thương trung bình là 13,2 cm ở nhóm đặt Stent, so với 12,7 cm ở nhóm nong bóng. Sau 12 tháng, tỉ lệ tái hẹp trên siêu âm Doppler ở nhóm nong bóng cao hơn đáng kể so với nhóm đặt Stent (63% so với 37%, p = 0,01). Tại thời điểm 12 tháng, quãng đường đi bộ tối đa ở nhóm nong bóng cũng ngắn hơn đáng kể (267 m, so với 387 m, p = 0,04) .
Trong nghiên cứu RESILIENT, một thử nghiệm lâm sàng đa trung tâm tiến hành ở 206 bệnh nhân, chiều dài tổn thương trung bình là 7,7 cm ở nhóm đặt Stent và 6,4 cm ở nhóm nong bóng. Các biến cố lớn (tử vong, cắt cụt chi) không có sự khác biệt ở hai nhóm. Tuy nhiên, tỉ lệ thông mạch máu của nhóm đặt Stent cao hơn đáng kể, tại thời điểm sau 6 tháng (94,2% so với 47,4%, p < 0,0001) và sau 12 tháng (81,3% so với 36,7%) .
Vai trò của bóng phủ thuốc và Stent phủ thuốc
Nghiên cứu PACIFIER so sánh bóng phủ paclitaxel IN.PACT Pacific với bóng thường ở các bệnh nhân tổn thương động mạch đùi nông chiều dài trung bình 6,6-7,0 cm. Kết quả theo dõi cho thấy sau 12 tháng: bóng phủ thuốc có tỉ lệ tái hẹp thấp hơn (8,6% so với 32,4%, p = 0,01), cũng như tỉ lệ biện cố đích (tử vong, cắt cụt chi, tái can thiệp) thấp hơn (7,1% so với 27,9%, p = 0,02) .
Gần đây, thử nghiệm THUNDER chứng minh bóng phủ thuốc làm giảm đáng kể tỉ lệ phải tái can thiệp trong 5 năm khi so với bóng thường (21% so với 56%, p = 0,0005), đồng thời không làm tăng nguy cơ tổn thương thành mạch do thuốc (xơ hoá, phình mạch) 9 . Bóng phủ thuốc cũng được chứng minh hiệu quả trong các trường hợp tái hẹp trong Stent .
Thử nghiệm SIROCCO được tiến hành trên 93 bệnh nhân tổn thương động mạch đùi TASC C. Trong đó 46 bệnh nhân được đặt Stent thường (Stent SMART) và 47 bệnh nhân được đặt Stent phủ sirolimus. Kết quả theo dõi sau 24 tháng cho thấy, nhóm đặt Stent phủ thuốc có ABI trung bình 0,96 (so với 0,87 ở nhóm Stent thường, p > 0,05) và tỉ lệ tái hẹp 22,9% (so với 21,1% ở nhóm Stent thường, p > 0,05). Tỉ lệ tử vong và cần phải tái thông mạch máu ở hai nhóm cũng tương đương nhau. Thử nghiệm SIROCCO cho thấy trong thời gian 24 tháng, Stent phủ thuốc sirolimus chưa chứng minh được ưu điểm khi so sánh với Stent thường.
Chăm sóc sau thủ thuật
Các thăm dò cần thiến hành sau thủ thuật bao gồm đo chỉ số huyết áp cổ chân – cánh tay (ABI) và làm siêu âm Doppler mạch máu. Bệnh nhân cần được dùng thuốc kháng tiểu cầu kép (aspirin và clopidogrel) tối thiểu 1 tháng sau can thiệp, sau đó dùng aspirin liều thấp (75-100 mg) suốt đời. Không có chỉ định dùng thuốc chống đông đường uống, ngoại trừ trường hợp bệnh nhân có rung nhĩ. Các biện pháp điều trị khác bao gồm liệu pháp statin và thay đổi lối sống (bỏ thuốc lá tuyệt đối, thay đổi chế độ ăn, tập đi bộ, giảm các yếu tố nguy cơ). Những biện pháp này không chỉ giúp giảm tỉ lệ tái hẹp sau can thiệp tái tưới máu, mà còn giảm nguy cơ tim mạch tổng thể cho người bệnh.
Kết luận
Can thiệp nội mạch là một biện pháp hiệu quả để điều trị các trường hợp tổn thương hẹp, tắc động mạch đùi nông, đặc biệt ở những bệnh nhân có đau cách hồi hoặc thiếu máu chi trầm trọng. Thủ thuật bao gồm các bước: mở đường vào mạch máu, chụp động mạch đánh giá chính xác tổn thương, đưa dây dẫn qua tổn thương, nong bóng tạo hình lòng mạch. Sau khi nong bóng, nếu có bóc tách mạch máu, hạn chế dòng chảy, hay vẫn còn hẹp đáng kể lòng mạch, cần phải đặt Stent. Y văn hiện tại cho thấy, với tổn thương ngắn, nong bóng đơn thuần có hiệu quả tương đương đặt Stent, trong khi với các tổn thương lan toả kéo dài, đặt Stent tự nở bằng nitinol ưu thế hơn. Bóng phủ thuốc paclitaxel giảm tỉ lệ tái hẹp và tái can thiệp mạch máu so với bóng thường, trong khi Stent phủ thuốc chưa chứng minh được ưu điểm so với Stent thường trong can thiệp động mạch đùi nông.
Xem thêm: Điều trị phình động mạch chủ bằng can thiệp nội mạch đặt ống ghép
Bệnh viện Nguyễn Tri Phương - Bệnh viện Đa khoa Hạng I Thành phố Hồ Chí Minh









