️ Sổ tay hướng dẫn điều trị và dự phòng Hen phế quản (P2)
TIẾP CẬN TỪNG BẬC ĐỂ ĐIỀU CHỈNH ĐIỀU TRỊ THEO NHU CẦU CÁ NHÂN BỆNH NHÂN
Khi quá trình điều trị hen bắt đầu, các quyết định tiếp theo được đưa ra dựa trên một chu trình (Bảng 6, tr.15) để đánh giá bệnh nhân, điều chỉnh điều trị (dùng thuốc và không dùng thuốc) nếu cần và xem lại đáp ứng của bệnh nhân.
Các cách điều trị kiểm soát thích hợp ở mỗi bước cho người trưởng thành và thanh thiếu niên được tóm tắt bên dưới và ở Bảng 7 (tr. 19). Chi tiết, bao gồm cho trẻ em 6 – 11 tuổi, xem trong báo cáo đầy đủ GINA 2019. Xem Bảng 8 (tr. 20) để biết liều ICS.
Ở mỗi bước, các tùy chọn thuốc kiểm soát khác cũng được liệt kê, không hiệu quả như “thuốc kiểm soát ưu tiên”, nhưng có thể được xem xét cho bệnh nhân có các yếu tố nguy cơ cụ thể hoặc nếu thuốc kiểm soát ưu tiên không có sẵn.
Đối với những bệnh nhân bị hen không được kiểm soát tốt trong một điều trị đặc thù, tuân thủ, kỹ thuật hít và các bệnh đồng mắc nên được kiểm tra trước khi xem xét một loại thuốc khác trong cùng một bậc, hoặc trước khi tăng bậc điều trị.
BẬC 1
Thuốc kiểm soát ưu tiên: ICS-formoterol liều thấp (không ghi trên nhãn) khi cần thiết
Khuyến cáo bậc 1 dành cho bệnh nhân có triệu chứng dưới hai lần một tháng và không có yếu tố nguy cơ kịch phát, nhóm hiếm khi được nghiên cứu.
ICS-formoterol liều thấp khi cần ở bậc 1 được hỗ trợ bởi bằng chứng gián tiếp từ một nghiên cứu lớn về budesonide-formoterol liều thấp khi cần so với điều trị chỉ dùng SABA ở bệnh nhân đủ điều kiện điều trị bậc 2 (O'Byrne và cs, NEJMed 2018; xem bên dưới).
Khi đưa ra khuyến nghị này, những cân nhắc quan trọng nhất là:
bệnh nhân có ít triệu chứng hen cách khoảng có thể có cơn kịch phát nghiêm trọng hoặc có thể gây tử vong (Dusser và cs, Allergy 2007)
giảm 64% các cơn kịch phát nghiêm trọng đã được tìm thấy trong nghiên cứu bậc 2 với budesonide-formoterol liều thấp khi cần thiết so với chỉ dùng SABA, với <20% liều ICS trung bình so với ICS hàng ngày
ưu tiên tránh các thông điệp mâu thuẫn trong quá khứ, trong đó bệnh nhân ban đầu được yêu cầu sử dụng SABA để giảm triệu chứng, nhưng sau đó được nói (mặc dù điều trị này có hiệu quả từ quan điểm của họ) rằng họ cần giảm sử dụng SABA bằng cách sử dụng thuốc kiểm soát hàng ngày
thực tế là việc tuân thủ điều trị với ICS rất kém ở những bệnh nhân có các triệu chứng không thường xuyên, khiến họ có nguy cơ chỉ điều trị bằng SABA.
Tất cả các bằng chứng cho đến nay là với budesonide-formoterol liều thấp, nhưng BDPformoterol cũng có thể phù hợp. Những loại thuốc này được thiết lập tốt để duy trì và điều trị cắt cơn trong bậc 3 – 5, và không có dấu hiệu an toàn mới nào được nhận thấy trong các nghiên cứu thuốc dùng khi cần với budesonide-formoterol.
Các lựa chọn thuốc kiểm soát khác ở Bước 1
Sử dụng ICS liều thấp bất cứ khi nào sử dụng SABA (ngoài hướng dẫn): Ở Bước 1, bằng chứng lại là gián tiếp, từ các nghiên cứu với thuốc hít ICS và SABA riêng biệt hoặc kết hợp ở bệnh nhân đủ điều kiện Điều trị Bước 2 (xem bên dưới). Đối với khuyến nghị này, các cân nhắc quan trọng nhất là giảm nguy cơ bị cơn kịch phát nặng và khó đạt được sự tuân thủ tốt với ICS.
ICS liều thấp hàng ngày đã được GINA đề xuất kể từ năm 2014 trong Bước 1 để giảm nguy cơ bị cơn kịch phát nặng. Tuy nhiên, những bệnh nhân có triệu chứng ít hơn hai lần một tháng không có khả năng sử dụng ICS thường xuyên, khiến họ phải đối mặt với những rủi ro khi điều trị chỉ bằng SABA, do đó không còn được khuyến cáo. Trẻ em 6-11 tuổi
Sử dụng ICS bất cứ khi nào SABA được dùng là một lựa chọn khả thi, với bằng chứng gián tiếp từ nghiên cứu Bậc 2 với các ống hít riêng biệt cho thấy ít có cơn kịch phát hơn so với điều trị chỉ bằng SABA (Martinez và cs, Lancet 2011).
BẬC 2
Thuốc kiểm soát ưu tiên: ICS liều thấp hàng ngày cộng với SABA khi cần, HOẶC dùng ICS-formoterol liều thấp khi cần (ngoài hướng dẫn)
ICS liều thấp hàng ngày với SABA khi cần: có rất nhiều bằng chứng từ nghiên cứu ngẫu nhiên có đối chứng và các nghiên cứu quan sát cho thấy nguy cơ kịch phát nặng, nhập viện và tử vong giảm đáng kể khi sử dụng ICS liều thấp thường xuyên; các triệu chứng và co thắt phế quản do vận động thể lực cũng giảm. Các cơn kịch phát nặng được giảm một nửa ngay cả ở những bệnh nhân có triệu chứng 0-1 ngày một tuần (Reddel và cs, Lancet 2017).
Đối với khuyến nghị này, sự cân nhắc quan trọng nhất là giảm nguy cơ cơn kịch phát nặng, nhưng chúng tôi đã nhận ra các vấn đề về tuân thủ điều trị kém ở bệnh hen nhẹ, khiến bệnh nhân chỉ điều trị bằng SABA. Bác sĩ lâm sàng nên xem xét khả năng tuân thủ điều trị trước khi kê đơn ICS hàng ngày.
ICS-formoterol liều thấp khi cần (ngoài hướng dẫn): bằng chứng cho đến nay là với budesonide-formoterol liều thấp. Một nghiên cứu lớn ở bệnh hen nhẹ cho thấy giảm 64% các đợt kịch phát nặng so với chỉ dùng SABA (OByrne và cs, NEJMed 2018), và hai nghiên cứu lớn ở bệnh hen nhẹ cho thấy cơn kịch phát nặng không thua kém so với ICS thông thường (O'Byrne và cs, NEJMed 2018; Bateman và cs, NEJMed 2018).
Đối với khuyến nghị này, các cân nhắc quan trọng nhất là để ngăn chặn các cơn kịch phát nặng và tránh nhu cầu sử dụng ICS hàng ngày ở bệnh nhân hen nhẹ. Sự khác biệt nhỏ trong kiểm soát triệu chứng và chức năng hô hấp so với ICS hàng ngày được coi là ít quan trọng hơn, vì chúng ít hơn so với sự khác biệt quan trọng tối thiểu. Một nghiên cứu về co thắt phế quản do vận động thể lực với việc sử dụng budesonide-formoterol khi cần thiết và trước khi vận động cho thấy lợi ích tương tự như ICS hàng ngày (Lazarinis và cs, Thorax 2014).
Các lựa chọn thuốc kiểm soát khác ở Bước 2
ICS liều thấp được dùng bất cứ khi nào SABA được sử dụng, hoặc kết hợp hoặc hít riêng (không ghi trên nhãn). Hai nghiên cứu cho thấy cơn kịch phát nghiêm trọng giảm so với điều trị chỉ dùng SABA, một ở độ tuổi 5-18 tuổi với thuốc hít riêng biệt (Martinez et al, Lancet 2011) và một ở người trưởng thành kết hợp ICS-SABA (Papi et al, NEJMed 2007). Bằng chứng cho các cơn kịch phát tương tự hoặc ít hơn so với ICS hàng ngày đến từ cùng các nghiên cứu cộng với Calhoun et al (JAMA 2012) ở người lớn. Khi đưa ra khuyến nghị này, quan trọng hơn là để ngăn chặn các cơn kịch phát nghiêm trọng, và ít quan trọng hơn dành cho những khác biệt nhỏ trong kiểm soát triệu chứng và sự bất tiện khi phải mang theo hai ống hít.
Thuốc đối kháng thụ thể Leukotriene (LTRA) kém hiệu quả hơn so với ICS thông thường, đặc biệt trong ngăn chặn cơn kịch phát.
ICS-LABA liều thấp hàng ngày như liệu pháp ban đầu dẫn đến cải thiện triệu chứng và FEV1 nhanh hơn so với chỉ dùng ICS nhưng tốn kém hơn và tỷ lệ cơn kịch phát là giống nhau.
Đối với hen dị ứng chỉ theo mùa, cần có bằng chứng. Lời khuyên hiện tại là bắt đầu ICS ngay lập tức và chấm dứt 4 tuần sau khi kết thúc tiếp xúc.
Trẻ em 6-11 tuổi
Lựa chọn thuốc kiểm soát ưu tiên cho trẻ em ở Bước 2 là ICS liều thấp thông thường (xem Hộp 8 (tr.20) để biết khoảng liều ICS ở trẻ em). Các lựa chọn thuốc kiểm soát kém hiệu quả khác cho trẻ em là LTRA hàng ngày, hoặc dùng ICS liều thấp bất cứ khi nào dùng SABA (Martinez et al, Lancet 2011, thuốc hít riêng).
BẬC 3
Thuốc kiểm soát ưu tiên: Duy trì ICS-LABA liều thấp cộng với SABA khi cần, HOẶC ICSformoterol liều thấp và liệu pháp cắt cơn
Các khuyến nghị trong Bậc 3 không thay đổi so với năm 2018. Việc tuân thủ , kỹ thuật hít và bệnh đồng mắc nên được kiểm tra trước khi xem xét tăng bậc. Đối với những bệnh nhân bị hen không được kiểm soát khi sử dụng ICS liều thấp, phối hợp ICS-LABA liều thấp dẫn đến giảm ~ 20% nguy cơ cơn kịch phát và chức năng hô hấp cao hơn, nhưng ít khác biệt khi sử dụng thuốc cắt cơn. Đối với những bệnh nhân có cơn kịch phát ≥1 trong năm trước, việc điều trị duy trì và cắt cơn bằng BDP-formoterol hoặc BUD-formoterol liều thấp có hiệu quả hơn so với duy trì ICS-LABA hoặc ICS liều cao hơn với SABA khi cần trong việc giảm các cơn kịch phát nặng, với mức độ kiểm soát triệu chứng tương tự.
Các lựa chọn thuốc kiểm soát khác: ICS liều trung bình, hoặc ICS liều thấp cộng với LTRA. Đối với bệnh nhân trưởng thành bị viêm mũi dị ứng với mạt bọ nhà, hãy xem xét thêm liệu pháp miễn dịch dưới lưỡi (SLIT), với điều kiện FEV1 được dự đoán> 70%.
Trẻ em (6-11 tuổi): Thuốc kiểm soát ưu tiên cho nhóm tuổi này là ICS liều trung bình hoặc ICS-LABA liều thấp, có lợi ích tương tự.
BẬC 4
Thuốc kiểm soát ưu tiên: Duy trì ICS-formoterol liều thấp và liệu pháp cắt cơn, HOẶC duy trì ICS-LABA liều trung bình cộng với SABA khi cần
Mặc dù ở cấp độ nhóm, hầu hết lợi ích từ ICS đều đạt ở liều thấp, nhưng đáp ứng của ICS ở mỗi cá nhân khác nhau, và một số bệnh nhân bị hen không kiểm soát được với liều thấp ICSLABA mặc dù tuân thủ tốt và kỹ thuật đúng có thể có lợi từ việc tăng liều ICS lên mức trung bình.
Các lựa chọn thuốc kiểm soát khác bao gồm: tiotropium bổ sung bằng dụng cụ hít phun sương cho bệnh nhân ≥6 tuổi có tiền sử cơn kịch phát; LTRA bổ sung; hoặc tăng lên với ICSLABA liều cao, nhưng sau đó, hãy xem xét sự gia tăng các tác dụng phụ của ICS có thể có. Đối với bệnh nhân trưởng thành bị viêm mũi và hen dị ứng với mạt bọ nhà, hãy xem xét thêm SLIT, với điều kiện FEV1 được dự đoán >70%.
Trẻ em (6-11 tuổi): Tiếp tục thuốc kiểm soát và tham khảo lời khuyên của chuyên gia.
BẬC 5
Tham khảo khảo sát kiểu hình ± điều trị bổ sung
Bệnh nhân có các triệu chứng không kiểm soát và / hoặc các cơn kịch phát mặc dù điều trị Bậc 4 nên được đánh giá các yếu tố góp phần, các điều trị tối ưu hóa và được giới thiệu chuyên gia đánh giá bao gồm kiểu hình hen nặng và các điều trị bổ sung tiềm năng. Hướng dẫn bỏ túi GINA về Hen khó điều trị và Hen nặng phiên bản 2.0 2019 cung cấp một sơ đồ quyết định và hướng dẫn thực tế để đánh giá và quản lý hen ở người lớn và thanh thiếu niên. Hướng dẫn điều trị thông qua đàm, nếu có, sẽ cải thiện kết quả ở bệnh hen nặng vừa.
Các phương pháp điều trị bổ sung bao gồm tiotropium bằng dụng cụ hít phun sương cho bệnh nhân ≥6 tuổi có tiền sử cơn kịch phát; đối với hen dị ứng nặng, kháng IgE (tiêm dưới da omalizumab, ≥6 tuổi); và đối với hen bạch cầu ái toan nặng, kháng IL5 (tiêm dưới da mepolizumab, ≥6 năm hoặc tiêm tĩnh mạch reslizumab, ≥18 năm) hoặc kháng IL5R (tiêm dưới da benralizumab, ≥12 năm) hoặc kháng IL4R (tiêm dưới da dupilumab, 12 năm). Xem bảng chú giải (tr.33) và kiểm tra các tiêu chí đủ điều kiện tại chỗ để biết các liệu pháp bổ sung cụ thể.
Các lựa chọn khác: Một số bệnh nhân có thể được hưởng lợi từ corticoid uống (OCS) liều thấp nhưng tác dụng phụ toàn thân lâu dài thường gặp và nặng nề.
XEM XÉT LẠI ĐÁP ỨNG VÀ ĐIỀU CHỈNH ĐIỀU TRỊ
Bao lâu thì bệnh nhân hen được tái khám?
Các bệnh nhân tốt nhất nên được tái khám trong 1-3 tháng sau khi bắt đầu điều trị và mỗi 312 tháng sau đó, ngoại trừ trường hợp thai nghén nên được xem lại sau mỗi 4-6 tuần. Sau mỗi đợt kịch phát, cần phải có kế hoạch tái khám trong vòng 1 tuần. Tần suất tái khám phụ thuộc vào mức độ kiểm soát triệu chứng hen ban đầu của bệnh nhân, các yếu tốt nguy cơ, đáp ứng của người bệnh với điều trị trước đó và khả năng cũng như thiện chí của họ tham gia vào việc tự quản lý kèm với kế hoạch hành động.
Tăng bậc điều trị hen
Bệnh hen là một bệnh có nhiều thay đổi, nên việc điều chỉnh điều trị kiểm soát định kỳ bởi bác sĩ lâm sàng và/hoặc bệnh nhân là cần thiết.
Duy trì tăng bậc (ít nhất 2-3 tháng): nếu các triệu chứng và/hoặc cơn kịch phát vẫn còn mặc dù điều trị kiểm soát trong 2-3 tháng, đánh giá các vấn đề phổ biến sau đây trước khi xem xét tăng bậc kế tiếp: o Kỹ thuật hít không đúng o Không tuân thủ o Các yếu tố nguy cơ điều chỉnh được, ví dụ: hút thuốc o Các triệu chứng do các bệnh đồng mắc, ví dụ: viêm mũi dị ứng
Tăng bậc ngắn hạn (1-2 tuần) bởi bác sĩ lâm sàng hoặc bệnh nhân với một bảng kế hoạch hành động hen (tr. 29); ví dụ: trong đợt nhiễm siêu vi hoặc tiếp xúc với chất gây dị ứng.
Điều chỉnh hàng ngày bởi người bệnh cho bệnh nhân được chỉ định beclometasone/formoterl liều thấp hoặc duy trì bằng budesonide/formoterol và điều trị cắt cơn.
Giảm bậc điều trị khi hen được kiểm soát tốt
Xem xét giảm bậc điều trị khi kiểm soát tốt hen đã đạt được và duy trì trong 3 tháng, nhằm đạt điều trị tối thiểu mà vẫn kiểm soát được cả triệu chứng và cơn kịch phát và giảm thiểu tác dụng phụ.
Chọn thời gian thích hợp để giảm bậc điều trị (không có nhiễm trùng hô hấp, bệnh nhân không đi du lịch, không mang thai)
Ghi nhận tình trạng cơ bản (kiểm soát triệu chứng và chức năng hô hấp), cung cấp một kế hoạch hành động bệnh hen, giám sát chặt chẽ, và đăng ký đợt tái khám tiếp theo Giảm bậc thông qua các phương thức có sẵn để giảm liều ICS từ 25-50% cách mỗi 2-3 tháng (xem bảng 3-9 trong báo cáo GINA 2019 phiên bản đầy đủ cho các chi tiết làm thế nào giảm bậc điều trị kiểm soát khác nhau)
Nếu bệnh hen được kiểm soát tốt khi sử dụng ICS hoặc LTRA liều thấp, ICS-formoterol liều thấp khi cần là một lựa chọn giảm bậc dựa trên hai nghiên cứu lớn với budesonideformoterol ở người lớn và thanh thiếu niên (O'Byrne và cs, NEJMed 2018 ; BHRan và cs,
NEJMed 2018). Các nghiên cứu nhỏ hơn đã chỉ ra rằng sử dụng ICS liều thấp bất cứ khi nào sử dụng SABA (thuốc hít kết hợp hoặc riêng biệt) có hiệu quả hơn như một chiến lược giảm bậc điều trị so với chỉ dùng SABA (Papi và cs, NEJMed 2007; Martinez và cs, Lancet 2011).
Không ngưng hoàn toàn ICS ở người lớn hay thiếu niên đã được chuẩn đoán hen trừ khi cần được yêu cầu tạm thời để xác định chẩn đoán hen.
Đảm bảo việc sắp xếp đợt tái khám tiếp theo.
KỸ NĂNG DÙNG THUỐC HÍT VÀ TUÂN THỦ ĐIỀU TRỊ
Tập huấn rèn luyện kỹ năng để sử dụng hiệu quả các dụng cụ thuốc dạng hít
Đa số bệnh nhân (80%) không thể sử dụng ống thuốc hít đúng cách. Điều này góp phần làm kiểm soát triệu chứng kém và tăng số đợt kịch phát. Để đảm bảo sử dụng thuốc hít hiệu quả:
Chọn lựa dụng cụ thích hợp nhất cho bệnh nhân trước khi kê toa: cân nhắc loại thuốc sử dụng, các vấn đề thể chất như là viêm khớp, các kỹ năng của bệnh nhân và chi phí; đối với ICS dạng xịt định liều cần phải kê toa buồng đệm kèm.
Kiểm tra kỹ thuật hít mỗi khi có cơ hội. Yêu cầu bệnh nhân thực hiện cách họ sử dụng ống hít. Kiểm tra kỹ thuật của họ dựa vào bảng kiểm chuyên biệt của dụng cụ.
Sửa lỗi bằng cách minh họa kỹ thuât, chú ý các bước không đúng. Kiểm tra lại kỹ thuật hít lần nữa, kiểm tra lại 2-3 lần nếu cần thiết.
Khẳng định rằng bạn có bảng kiểm tra mỗi loại ống hít bạn kê toa, và bạn có thể minh họa kỹ thuật chính xác trên các dụng cụ này.
Thông tin về các dụng cụ hít và các kỹ thuật sử dụng có thể được tìm thấy trên trang web GINA (www.ginasthma.org) và trang web ADMIT (www.admit-inhalers.org).
Kiểm tra và cải thiện việc tuân thủ các thuốc điều trị hen
Khoảng 50% người lớn và trẻ em không dùng thuốc kiểm soát hen được kê toa. Tuân thủ kém góp phần kiểm soát triệu chứng kém và cơn kịch phát. Điều này có thể do không chủ ý (như do tính hay quên, do chi phí, do hiểu nhầm) và/hoặc do chủ quan (như là không nhận thấy sự cần thiết điều trị, sợ các tác dụng phụ, các vấn đề văn hóa, chi phí).
Xác định bệnh nhân với các vấn đề tuân thủ điều trị:
Hỏi một cách đồng cảm, ví dụ: “Hầu hết các bệnh nhân không hít thuốc như kê theo toa. Trong 4 tuần qua, mấy ngày trong tuần bạn đã hít thuốc? 0 ngày nào trong tuần, 1 hoặc 2 ngày [vâng vâng…]?”, hoặc “Bạn thấy dùng thuốc hít vào buổi sáng hay buổi tối dễ nhớ hơn?”
Kiểm tra việc sử dụng thuốc, từ ngày kê toa, đếm số ngày hít /số liều, các ghi nhận khác
Hỏi thăm xem quan điểm và lòng tin của bệnh nhân về bệnh hen và thuốc men
Chỉ một số ít can thiệp vào việc tuân thủ điều trị được nghiên cứu kỹ trong hen cải thiện sự tuân thủ trong các nghiên cứu thế giới thật.
Chia sẻ việc ra quyết định chọn lựa liều lượng và loại thuốc
Nhắc nhở các liều thuốc đã bỏ lỡ
Giáo dục toàn diện về hen trong các lần thăm khám tại nhà thực hiện bởi điều dưỡng chuyên về hen
Bác sĩ lâm sàng xem xét phản hồi ghi nhận lại trong hồ sơ thuốc của bệnh nhân
Một chương trình nhận giọng nói tự động với tin nhắn điện thoại kích hoạt khi đến hạn hoặc quá hạn chu kỳ thuốc.
Liệu phát kiểm soát trực tiếp quan sát tại trường bằng cách giám sát qua phương tiện truyền thông y khoa.
XỬ TRÍ CÁC YẾU TỐ NGUY CƠ CÓ THỂ ĐIỀU CHỈNH ĐƯỢC
Nguy cơ đợt kịch phát có thể được giảm thiểu bằng cách tối ưu hóa thuốc điều trị hen và bằng cách xác định và điều trị các yếu tố nguy cơ điều chỉnh được. Một số ví dụ về các nguy cơ điều chỉnh được với các bằng chứng xác đáng có giá trị cao là:
Hướng dẫn tự xử trí: tự giám sát triệu chứng và/hoặc lưu lượng đỉnh (PEF), lập kế hoạch hành động hen bằng văn bản (tr. 29), và thăm khám định kỳ
Sử dụng phương thức điều trị giúp giảm thiểu những đợt kịch phát: chỉ định thuốc kiểm soát hen có chứa ICS, theo ngày, hoặc dành cho hen nhẹ, ICS-formoterol khi cần. Đối với những bệnh nhân có 1 hoặc nhiều đợt kịch phát trong năm qua, xem xét duy trì ICS/formoterol liều thấp và dùng thuốc cắt cơn
Tránh tiếp xúc với khói thuốc lá
Xác định dị ứng thức ăn: tránh các thức ăn xác định gây dị ứng; đảm bảo luôn sẵn có thuốc tiêm epinephrine khi sốc phản vệ
Đối với bệnh nhân hen nặng: gửi đến trung tâm chuyên khoa, nếu có thể, để xem xét thêm bổ sung thuốc và / hoặc việc điều trị được hướng dẫn bởi phân tích đàm.
BIỆN PHÁP CAN THIỆP VÀ CHIẾN LƯỢC KHÔNG DÙNG THUỐC
Ngoài thuốc, những phương pháp điều trị và chiến lược khác có thể được xem xét nếu xác đáng, giúp hỗ trợ kiểm soát triệu chứng và giảm thiểu nguy cơ. Một số ví dụ về các bằng chứng xác đáng giá trị cao là:
Tư vấn cai thuốc lá: mỗi lần khám bệnh, khuyến khích mạnh mẽ những người hút thuốc bỏ thuốc lá. Cung cấp tiếp cận tư vấn và các nguồn lực. Khuyên các bậc cha mẹ và người chăm sóc loại bỏ việc hút thuốc trong phòng/xe ô tô sử dụng cho trẻ bị hen
Hoạt động thể chất: khuyến khích những người có bệnh hen tham gia vào các hoạt động thể chất thường xuyên vì lợi ích sức khỏe chung. Tư vấn về xử trí co thắt phế quản do tập luyện • Hen nghề nghiệp: hỏi tất cả các bệnh nhân bị hen khởi phát ở tuổi trưởng thành về bệnh sử công việc. Xác định và loại bỏ các yếu tố nhạy cảm nghề nghiệp càng sớm càng tốt. Gửi bệnh nhân đến chuyên gia tư vấn, nếu có thể.
Thuốc kháng viêm không steroid (NSAID) bao gồm aspirin: luôn luôn phải hỏi về bệnh hen trước khi kê toa.
Mặc dù chất gây dị ứng có thể góp phần vào triệu chứng hen ở những bệnh nhân nhạy cảm, tránh chất gây dị ứng không được khuyến cáo như là một chiến lược chung của bệnh hen. Vì những chiến lược này thường rất phức tạp và đắt tiền và không có phương pháp giá trị để xác định những bệnh nhân nào có khả năng được hưởng lợi.
Một số yếu tố khởi phát triệu chứng hen phổ biến (hoạt động thể lực, cười lớn) không nên tránh, và những yếu tố khác (ví dụ nhiễm siêu vi đường hô hấp, stress) là khó tránh khỏi và cần được xử trí khi xảy ra.
ĐIỀU TRỊ CHO DÂN SỐ HOẶC TÌNH HUỐNG ĐẶC BIỆT
Phụ nữ có thai: kiểm soát hen thường thay đổi trong suốt thai kỳ. Đối với cả mẹ và bé, lợi ích khi bệnh hen được điều trị tích cực sẽ vượt trội so với nguy cơ tiềm tàng của các thuốc kiểm soát hen thường dùng và thuốc cắt cơn. Điều chỉnh hạ liều có ưu tiên thấp trong thai kỳ. Cơn kịch phát cần được điều trị tích cực.
Viêm mũi và viêm xoang thường cùng tồn tại với hen. Viêm mũi xoang mãn tính thường kèm hen nặng hơn. Điều trị viêm mũi dị ứng hoặc viêm xoang mũi mãn tính giúp giảm triệu chứng ở khoang mũi nhưng không cải thiện kiểm soát hen.
Béo phì: để tránh điều trị quá mức hoặc dưới mức, điều quan trọng là cần phải đề cập đến chẩn đoán hen ở người béo phì. Hen khó kiểm soát hơn ở người béo phì. Giảm cân nên được đưa vào kế hoạch điều trị cho bệnh nhân béo phì bị hen; thậm chí giảm cân 5-10% có thể cải thiện kiểm soát hen.
Người lớn tuổi: bệnh đi kèm và điều trị làm xử trí hen có thể trở nên phức tạp hơn. Các yếu tố như viêm khớp, thị lực, lưu lượng hít vào và sự phức tạp của các phương thức điều trị nên được xem xét khi lựa chọn thuốc và dụng cụ hít.
Trào ngược dạ dày thực quản (GERD) thường gặp trong hen. Triệu chứng trào ngược dạ dày cần được điều trị vì lợi ích sức khỏe chung, nhưng không có lợi ích khi điều trị trào ngược không triệu chứng trong hen.
Lo lắng và trầm cảm: thường thấy ở những người bị hen và làm các triệu chứng và chất lượng cuộc sống xấu hơn. Bệnh nhân cần được hỗ trợ để phân biệt giữa các triệu chứng lo âu với triệu chứng hen phế quản.
Bệnh hô hấp kịch phát do aspirin (AERD): tiền sử cơn kịch phát sau khi uống aspirin hoặc các thuốc kháng viêm không steroid (NSAID) là gợi ý cao. Bệnh nhân thường có hen nặng và polyp mũi. Khẳng định chẩn đoán AERD đòi hỏi phải được thực hiện ở các trung tâm chuyên ngành có các thiết bị hồi sức tim phổi, nhưng tránh dùng NSAID có thể khuyến cáo dựa trên tiền sử bệnh rõ ràng. ICS là điều trị chính yếu, nhưng corticoid uống (OCS) có thể cần thiết; LTRA cũng có thể hữu ích. Giải mẫn cảm dưới sự chăm sóc đặc biệt đôi khi hiệu quả. Dị ứng thức ăn và sốc phản vệ: dị ứng thức ăn rất hiếm khi làm khởi phát các triệu chứng hen. Cần phải được đánh giá bằng các thăm dò chuyên khoa. Xác định dị ứng thức ăn là một yếu tố nguy cơ tử vong liên quan đến hen. Kiểm soát tốt hen là điều cần thiết; bệnh nhân cũng cần phải có một kế hoạch tránh sốc phản vệ và cần được hướng dẫn các chiến lược phòng tránh thích hợp và sử dụng epinephrine tiêm. Phẫu thuật: bất cứ lúc nào có thể, việc kiểm soát tốt hen cần thực hiện trước khi phẫu thuật. Đảm bảo rằng việc điều trị kiểm soát hen được duy trì trong suốt thời gian phẫu thuật. Bệnh nhân dùng ICS liều cao dài ngày, hoặc dùng corticoid uống (OCS) hơn 2 tuần trong 6 tháng qua, nên thêm hydrocortisone trong lúc mổ để giảm nguy cơ cơn suy vỏ thượng thận cấp.
CƠN HEN KỊCH PHÁT (BÙNG PHÁT)
Cơn hen kịch phát hay bùng phát là đợt cấp hoặc bán cấp xấu đi của triệu chứng và chức năng hô hấp so với tình trạng bình thường của bệnh nhân; đôi khi đây có thể là biểu hiện đầu tiên của hen.
Trong các cuộc trao đổi với bệnh nhân, từ “kịch phát” thường dùng hơn. Các từ “đợt cấp”, “tấn công” và “hen cấp tính nặng” cũng thường dùng, nhưng những từ này có nghĩa khác nhau, đặc biệt đối với bệnh nhân.
Xử trí hen xấu đi hay cơn kịch phát nên được xem xét liên tục, từ việc bệnh nhân tự xử trí theo kế hoạch hành động hen, cho đến việc xử trí triệu chứng nặng ở tuyến cơ sở, phòng cấp cứu tại bệnh viện.
Xác định các bệnh nhân có nguy cơ tử vong do hen
Những bệnh nhân có đặc điểm cho thấy nguy cơ tử vong vì hen tăng nên được chú ý và thăm khám thường xuyên hơn. Những đặc điểm này bao gồm:
Tiền sử bệnh: Có tiền căn gần như tử vong phải đặt nội khí quản và thở máy, nhập viện và chăm sóc cấp cứu vì hen trong năm qua
Thuốc: Hiện không sử dụng ICS, hoặc không tuân thủ điều trị với ICS; Hiện đang sử dụng hoặc mới ngừng sử dụng corticoid uống (điều này cho thấy mức độ nghiêm trọng gần đây); Sử dụng quá mức các SABA, đặc biệt là hơn 1 lọ/tháng.
Các bệnh đồng mắc: tiền sử bệnh tâm thần hoặc các vấn đề tâm lý xã hội; dị ứng thức ăn được xác định ở bệnh nhân hen,
Thiếu một kế hoạch hành động hen
LẬP KẾ HOẠCH HÀNH ĐỘNG HEN
Tất cả các bệnh nhân cần được cung cấp một kế hoạch hành động hen phù hợp với mức độ kiểm soát hen và kiến thức sức khỏe, để bệnh nhân biết cách nhận biết và xử lý khi bệnh hen xấu đi.
Bảng 9: Tự xử trí hen theo kế hoạch hành động lập ra
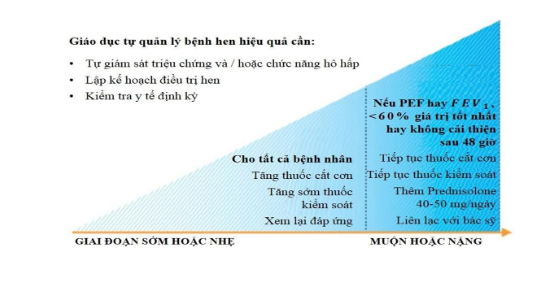
Kế hoạch hành động hen nên bao gồm:
Các thuốc hen thường dùng của bệnh nhân
Khi nào và làm thế nào để tăng thuốc và bắt đầu dùng corticoid uống (OCS)
Làm thế nào để tiếp cận chăm sóc y tế nếu các triệu chứng không đáp ứng
Kế hoạch hành động có thể dựa vào triệu chứng và /hoặc lưu lượng đỉnh PEF (ở người lớn). Bệnh nhân có tình trạng xấu đi nhanh chóng nên được tư vấn tìm sự chăm sóc khẩn cấp ngay lập tức.
THAY ĐỔI THUỐC THEO KẾ HOẠCH HÀNH ĐỘNG HEN (XEM BẢNG GINA 4-2)
Tăng tần suất sử dụng thuốc cắt cơn dạng hít (SABA, hoặc liều thấp ICS/formoterol); thêm buồng hít cho dạng phun định liều (MDI).
Tăng thuốc kiểm soát:Tăng nhanh thuốc kiểm soát, tùy vào thuốc kiểm soát và liệu pháp thường dùng, như sau:
ICS: Ở người lớn và thanh thiếu niên, liều gấp bốn lần. Tuy nhiên, ở trẻ em tuân thủ tốt, tăng 5x không hiệu quả ..
Duy trì ICS-formoterol: Duy trì gấp bốn lần Liều ICS-formoterol (đến liều formoterol tối đa 72 mcg / ngày).
Duy trì ICS-LABA khác: Tăng bậc công thức liều cao hơn, hoặc xem xét thêm thuốc hít ICS riêng biệt để đạt được liều ICS gấp bốn lần.
Duy trì và ICS-formoterol cắt cơn: Tiếp tục liều duy trì; tăng liều cắt cơn khi cần thiết (formoterol tối đa 72 mcg / ngày).
Corticosteroid đường uống (tốt nhất dùng thuốc vào buổi sáng, xem xét trước khi ngưng sử dụng):
Người lớn: prednisolone 40 - 50mg, thường là 5-7 ngày.
Đối với trẻ em: 1-2 mg /kg/ngày lên đến 40mg, thường là 3-5 ngày.
Việc giảm từ từ không cần thiết nếu dùng OCS dưới 2 tuần.
XỬ TRÍ CƠN KỊCH PHÁT TẠI CƠ SỞ HOẶC NƠI CẤP CỨU
Đánh giá mức độ nặng của cơn kịch phát trong khi bắt đầu dùng SABA và thở oxy. Đánh giá chứng khó thở (bệnh nhân có thể nói thành câu, hoặc chỉ vài từ), nhịp thở, nhịp tim, độ bão hòa oxy và chức năng hô hấp (như là PEF). Kiểm tra phản ứng phản vệ.
Xem xét các nguyên nhân khác gây khó thở cấp tính (ví dụ: suy tim, rối loạn chức năng đường hô hấp trên, hít dị vật hoặc thuyên tắc phổi).
Sắp xếp chuyển ngay đến một cơ sở cấp cứu nếu có dấu hiệu cơn kịch phát nặng, hoặc đơn vị chăm sóc đặc biệt nếu bệnh nhân lơ mơ, lẫn lộn, hoặc nghe phổi im lặng. Đối với những bệnh nhân này, ngay lập tức cho hít SABA, hít ipratropium bromid, oxy và corticosteroid đường toàn thân.
Bắt đầu điều trị với liều SABA lặp lại (thường là bằng thuốc pMDI và buồng đệm), corticosteroid uống sớm, và kiểm soát lưu lượng oxy nếu có thể. Kiểm tra đáp ứng của các triệu chứng và độ bão hòa oxy thường xuyên, và đo chức năng hô hấp sau 1 giờ. Điều chỉnh oxy để duy trì độ bão hòa từ 93-95% ở người lớn và thanh thiếu niên (94-98% ở trẻ em 6-12 tuổi).
Bảng 10. Xử trí cơn hen kịch phát tại tuyến cơ sở
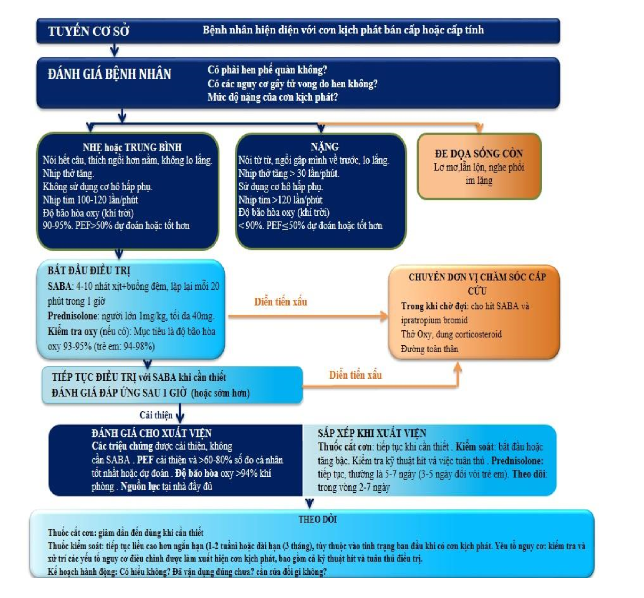
O2: oxygen; PEF: lưu lượng đỉnh thở ra; SABA: thuốc đồng vận beta2 giãn phế quản tác dụng ngắn hạn (liều sử dụng cho salbutamol)
Đối với các đợt kịch phát nặng, thêm ipratropium bromide, và xem xét cho SABA bằng máy phun khí dung. Tại các cơ sở cấp cứu, tiêm tĩnh mạch sulfat magiê có thể được xem xét nếu bệnh nhân không đáp ứng với điều trị tích cực ban đầu.
Không cần thực hiện chụp X-quang hoặc khí máu thường quy, hoặc kê toa kháng sinh, cho đợt cấp hen kịch phát.
ĐÁNH GIÁ ĐÁP ỨNG
Theo dõi sát bệnh nhân và thường xuyên trong quá trình điều trị và điều chỉnh điều trị theo đáp ứng. Chuyển bệnh nhân đến cơ sở chăm sóc mức độ cao hơn nếu tình trạng xấu đi hoặc không đáp ứng.
Quyết định về việc cần thiết phải nhập viện dựa trên tình trạng lâm sàng, triệu chứng và chức năng hô hấp, đáp ứng điều trị, tiền căn và bệnh sử gần đây có các đợt kịch phát, và khả năng xử trí ở nhà.
Trước khi xuất viện, sắp xếp việc điều trị liên tục. Đối với hầu hết bệnh nhân, kê toa điều trị kiểm soát thông lệ (hoặc tăng liều hiện tại) để giảm nguy cơ các cơn kịch phát khác. Tiếp tục tăng liều kiểm soát trong 2-4 tuần, và giảm thuốc cắt cơn đến chỉ dùng khi cần. Kiểm tra kỹ thuật hít và tuân thủ điều trị. Cung cấp một kế hoạch hành động hen tạm thời.
Sắp xếp việc theo dõi sớm sau đợt kịch phát, trong vòng 2-7 ngày (cho trẻ em, trong 1 – 2 ngày làm việc). Xem xét giới thiệu để được tư vấn chuyên gia sớm cho các bệnh nhân hen sau khi nhập viện, hoặc thường xuyên nhập vào khoa cấp cứu.
THEO DÕI SAU ĐỢT KỊCH PHÁT
Các đợt cấp thường là biểu hiện của việc chăm sóc bệnh hen mãn tính thất bại, và là cơ hội để xem xét lại việc xử trí hen của người bệnh. Tất cả bệnh nhân phải được theo dõi thường xuyên bởi một đơn vị chăm sóc sức khỏe cho đến khi các triệu chứng và chức năng hô hấp trở lại bình thường.
Tận dụng cơ hội để xem xét lại:
Hiểu biết của bệnh nhân về nguyên nhân của đợt kịch phát
Các yếu tố nguy cơ thay đổi được cho đợt kịch phát, ví dụ hút thuốc lá
Hiểu biết về mục đích của sử dụng thuốc và kỹ thuật hít
Tuân thủ ICS và OCS có thể giảm sau khi xuất viện
Xem lại và chỉnh sửa bảng kế hoạch hành động hen
Thảo luận về việc sử dụng thuốc, việc tuân thủ với ICS và OCS có thể giảm xuống 50% trong vòng một tuần sau khi xuất viện.
Chương trình toàn diện sau xuất viện bao gồm tối ưu hóa việc xử trí kiểm soát, kỹ thuật hít, tự giám sát, tự kiểm soát, bảng kế hoạch hành động hen và thường xuyên xem xét hiệu quả chi phí và thường kết hợp với sự cải thiện đáng kể kết quả điều trị hen.
Giới thiệu cho chuyên gia tư vấn cần được xem xét cho những bệnh nhân đã nhập viện vì hen, hoặc những bệnh nhân quay trở lại điều trị vì cơn hen cấp.
CHÚ GIẢI CÁC NHÓM THUỐC ĐIỀU TRỊ HEN
Để biết thêm chi tiết, xem báo cáo đầy đủ GINA 2019 và Phụ lục (www.ginasthma.org) và Thông tin sản phẩm từ các nhà sản xuất.
.png)
.png)
.png)
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









