️ Tăng đông và huyết khối (P2)
SINH BỆNH HỌC CỦA HUYẾT KHỐI
Tuỳ theo loại huyết khối (tĩnh mạch, động mạch hay vi mạch ) mà có sự khác nhau về thành phần huyết khối cũng như vai trò của các yếu tố khác nhau trong hình thành huyết khối.
Huyết khối động mạch
Thành phần chủ yếu của cục đông trong huyết khối động mạch là tiểu cầu, sau đó mới là fibrin và những thành phần khác. Tổn thương thành mạch và hoạt hoá tiêu cầu đóng vai trò chủ yếu trong tăng đông gây huyết khôi động mạch. Các yếu tô nguy cơ thường gặp: tăng huyết áp, đái tháo đường, rối loạn lipid, hút thuốc, cao tuổi...
Huyết khối tĩnh mạch
Thành phần chính của huyết khối tĩnh mạch là fibrin. Tàng đông do giảm các chất ức chế sinh lý đông máu (giảm AT III, PC, PS...) hoặc tăng hoạt hoá các yếu tố đông máu (hoạt hoá yếu tố đông máu bồi yếu tô' tổ chức sau phẫu thật, tai biến sản khoa...) là nguyên nhân chính gây huyết khối tĩnh mạch.
Một tình trạng bất động, nhiễm trùng, có thai...sẽ làm tăng khả năng bị huyết khối tĩnh mạch ở những bệnh nhân này.
Huyết khối ở các vi quản
Thường gặp ở bệnh nhân có hội chứng đông máu rải rác trong lòng mạch (DIC - Disseminated Intravasscular Coagulation), xuất huyết giảm tiễu cầu huyết khối (TTP - Thrombotic Thrombocytopenic Purpura)... thường do một tình trạng tăng đông gây nên bởi đa yếu tô': thành mạch, tiểu cầu, hoạt hoá cốc yếu tố đông máu huyết tương. Cần lưu ý rằng ở những bệnh nhân này, triệu chứng lâm sàng chủ yếu là một tình trạng xuất huyết.
CHẨN ĐOÁN TĂNG ĐÔNG HUYẾT KHỐI
Với những phương tiện, kỹ thuật hiện nay như chụp cộng hưởng từ, chụp cắt lớp, siêu âm màu... việc chẩn đoán huyết khối, tắc mạch không khó. Tuy nhiên chẩn đoán nguyên nhân huyết khối tắc mạch cũng như một tình trạng tăng đông lại quan trọng và phức tạp hơn nhiều.
Xét nghiệm chẩn đoán một tinh trạng tăng đông tiên phát
Một bệnh nhân tắc tĩnh mạch, còn trẻ tuổi, tái phát nhiều lần, có tính chất gia đình trước hết chúng ta nên nghĩ đến một tình trạng tăng đông tiên phát là nguyên nhân gây huyết khối tắc mạch và tiến hành các xét nghiệm theo hướng này: định lượng AT III (cần lưu ý là bản thân huyết khối cũng đã có thể gây giảm AT III, mặt khác trong một số trường hợp nồng độ AT III vẫn có thể bình thường nên cần định lượng cả AT III kháng nguyên và hoạt tính); Định lượng kháng nguyên và hoạt tính của P S, P C. Đây là hai chất ức chế sinh lý phụ thuộc vitamin K nên các dẫn xuất của coumarin như syntrom... đều làm giảm nồng độ của chúng vì vậy cần phải làm các xét nghiệm này trước khi điều trị chống đông dạng này cho bệnh nhân; Tiến hành các xét nghiệm phát hiện một tình trạng suy yếu hệ thống tiêu sợi huyết: giảm plasminogen hoặc tăng PAI1 (chất ức chế hoạt hoá plasminogen)...
Xét nghiệm chẩn đoán một tinh trạng tăng đông thứ phát
Xét nghiệm phát hiện tình trạng tăng nồng độ, tăng hoạt hoá các yếu tố tham gia đông máu: định lượng fibrinogen, yếu tố VIIIc, yếu tố VII, đếm số lượng tiểu cầu, đánh giá mức độ hoạt hoá tiểu cầu (ngưng tập tiểu cầu, dính tiểu cầu...)... Cần lưu ý là một kết quả rút ngắn của. xét nghiệm PT (prothrombin time) ít có giá trị trong chẩn đoán tăng đông hơn là APTT (Actvated Partial Thromboplastin Time).
Xét nghiệm tìm sự có mặt của chất kháng đông lupus.
Xét nghiệm đánh giá hệ thông tiêu sợi huyết: định lượng các sản phẩm thoái giáng fibrin; Định lượng plasminogen, PAIl...
Những xét nghiệm khác xác định những bệnh lý gây tăng đông thứ phát như cholesterol, đường máu...
ĐIỀU TRỊ HUYẾT KHỐI
Các thuốc điều trị huyết khối bao gồm: các thuốc kháng tiểu cầu, các thuốc chống đông máu, các tác nhân tiêu cục đông. Chọn thuốc nào cho hiệu quả cao nhất cần phải cân nhắc kỹ càng và dựa vào các yếu tố: loại mạch máu bị huyết khối (động mạch hay tĩnh mạch), vị trí, kích thước của huyết khối và mạch máu bị huyết khối, có yếu tố nguy cơ lan rộng hay không, có tái phát hay không... Ngoài ra còn phải cân nhắc giữa lợi ích của chống huyết khôi và nguy cơ chảy máu.
Thuốc kháng tiểu cẩu (Antiplatelet)
Thực ra tên gọi thuốc “kháng tiểu cầu” không phản ánh chính xác tác dụng của thuốc này. Đây là những thuốc có tác dụng ức chê hoạt hoá tiểu cầu invitro nhằm ngăn ngừa, hạn chế tác mạch. Nhóm thuốc này bao gồm một số thuốc chính được sử dụng trong lâm sàng: aspirin, dipyridamol, ticlopidin, các tác nhân ức chế receptor GP Ilb/ Illa tiểu cầu...
Aspirin:
Cơ chế tác dụng: Aspirin ức chế không hồi phục quá trình chuyển acid arachidonic thành prostaglandin và thromboxan A2- là một trong những tác nhân gây ngưng tập tiểu cầu mạnh mẽ nhất- bởi ức chế men cyclooxygenase.
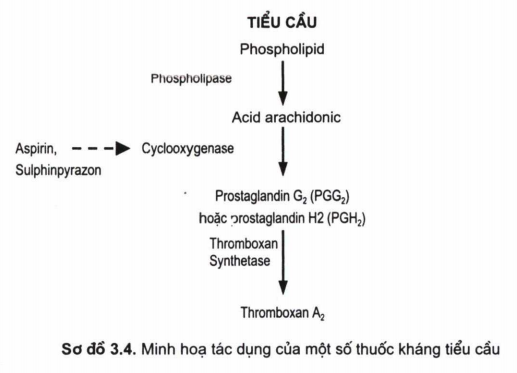
Chỉ định: xuất phát từ tác dụng chính của aspirin là ức chế ngưng tập tiểu cầu, thuốc có hiệu quả cao trong ngăn ngừa và điều trị những tình trạng tăng đông gây tắc mạch mà ở đó sự hoạt hoá tiểu cầu đóng vai trò quan trọng hơn cả: bệnh lý động mạch vành tim (nhồi máu cơ tim, đau thắt ngực không ổn định...);
Liều lượng: liều chuẩn của aspirin vẫn đang tiếp tục được tranh cãi, tuy nhiên sau nhiều thử nghiệm, liều aspirin được khuyến cáo thường là 75mmg đến 325 mmg hàng ngày, cần lưu ý là aspirin nên được điều trị hàng ngày để đảm bảo ức chế những tiểu cầu mới được tạo thành.
Các thuốc chống đông máu
Chống đông heparin
Cơ chế tác dụng: heparin gắn với AT III làm tăng tác dụng ức chế đông máu của AT III lên rất nhiều lần, như vậy cần lưu ý tình trạng điều trị heparin không hiệu lực ở những bệnh nhân thiếu hụt nặng AT III. Một số dạng thường được sử dụng trong lâm sàng của heparin: heparin chuẩn (Standard heparin, có trọng lượng phân tử khoảng 15.000- 18.000), heparin trọng lượng phân tử thấp ( trọng lượng phân tử 4.000 - 8.000).
Heparin thường được chỉ định trong các tình trạng bệnh lý tăng đông gây tắc tĩnh mạch vì trong những trường hợp này sự tăng cường hoạt hoá các yếu tố đông máu đóng vai trò chính trong tăng đông, ngoài ra heparin cũng được chỉ định trong những tình trạng tắc mạch cấp tính khác như nhồi máu cơ tim , tắc mạch phổi...Do heparin không hấp thu qua đường tiêu hoá nên chỉ được điều trị qua đường tiêm (tiêm dưới da, tiêm tĩnh mạch, truyền tĩnh mạch liên tục) mà không được sử dụng bằng đường uống.
Xét nghiệm theo dõi điều trị: APTT, tuỳ theo loại heparin, đường đưa vào mà khoảng thời gian lấy máu kiểm tra khác nhau, cần lưu ý là khả năng đáp ứng với heparin khác nhau ở những cá thể khác nhau , thậm chí ở những thời điểm khác nhau trên cùng một bệnh nhân, chính vì vậy, cần phải chỉnh liều điều trị qua kết quả của APTT. Thường thì việc điều trị heparin cho hiệu quả tốt nhất và an toàn nhất là khi mà liều heparin làm cho APTT kéo dài gấp khoảng 1,5 đến 2 lần so với trước khi điều trị. Khi xảy ra tai biến chảy máu ở bệnh nhân điều trị heparin, dựa vào cơ chế: protamin gắn với heparin mạnh hơn AT III, tiến hành trung hoà heparin bằng protamin sulphat. Có khoảng 1% đến 3% bệnh nhân điều trị heparin xảy ra giảm số lượng tiểu cầu, vì vậy nên kiểm tra số lượng tiểu cầu trước và trong thời gian điều trị.
Chống đông dạng coumarin (chông đông đường uống, kháng vitamin K):
Cơ chế tác dụng: vitamin K có tác dụng carboxy hoá các yếu tố đông máu II, VII, IX, X, protein S, protein C và nhờ vậy mà các yếu tố này mới gắn được Ca++ và có hoạt tính đông máu (nên chúng được gọi là các yếu lô phụ thuộc vitamin K). Dẫn xuất coumarin ức chê sự khử của vitamin K oxy hoá, làm giảm chức năng của vitamin K do đó làm các yếu tô' đông máu phụ thuộc vitamin K không có hoạt tính đông máu.
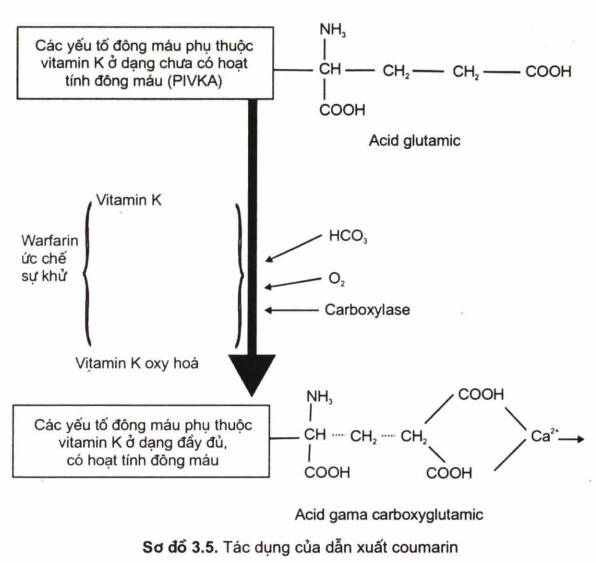
Điều trị và theo dõi điều trị: dẫn xuất coumarin thường được chỉ định điều trị thay thế hepamin khi hết giai đoạn cấp tính và bắt đầu điều trị trong khi bệnh nhân còn điều trị heparin do dẫn xuất coumarin tác dụng chậm, đây là thời gian được gọi là “thời gian điều trị gối đầu” kéo dài trong khoảng 3 ngày.
PT là xét nghiệm thường được sử dụng để theo dõi, đánh giá hiệu qủa điều trị dẫn xuất coumarin vì xét nghiệm này nhạy với những thay đổi của các yếu tố II, VII, X là những yếu tố phụ thuộc vitamin K và bị ức chế bởi các dẫn xuất coumarin. Các thử nghiệm lâm sàng cho thấy khi kết quả của PT tính bằng chỉ số INR (International Nomlalked Ratio) nằm trong khoảng 2,0 đến 3,0 cho hiệu quả điều trị tốt nhất. Cần chú ý khi điều trị dẫn xuất coumarin cho những bệnh nhân đang điều trị các loại thuốc khác vì có rất nhiều thuốc ảnh hưởng tới tác dụng của thuốc này. Tai biến xảy ra khi điều trị dẫn xuất coumarin quá liều thường gặp là chảy máu: đái máu (vi thể, đại thể), chảy máu niêm mạc, xuất huyết dưới da, chảy máu trong cơ...Thái độ xử trí phụ thuộc mức độ nguy hiểm của chảy máu: tiêm tĩnh mạch vitamin Kl, trường hợp chảy máu nghiêm trọng, cần truyền thêm huyết tương tươi đông lạnh hoặc các yếu tố đông máu phụ thuộc vitamin K cô đặc. Ngoài tai biến chảy máu, có thể gặp tai biến hoại tử da ở bệnh nhân điều trị dẫn xuất coumarin. Nguyên nhân của tai biến này là sự giảm không đồng đều giữa các yếu tố phụ thuộc vitamin K: giảm sút nhanh và nặng protein S và protein C trong khi các yếu tố II, IX, X chỉ giảm nhẹ, do đó gây nên một tình trạng tăng đông, tắc mao mạch, hoại tử da.
Các tác nhân tiêu cục đông
Các tác nhân được sử dụng phổ biến hiện nay trên lâm sàng gồm streptokinase, urokinase, T-PA, các thuốc này có tác dụng làm mất nhanh các triệu chứng do làm tan cục đông sớm ở những trường hợp huyết khối mới hình thành.
Cơ chế tác dụng: thuốc chuyển plasminogen thành plasmin, có tác dụng tiêu cục đông. Chưa có một xét nghiệm đặc hiệu nào được dùng để đánh giá chính xác hiệu quả điều trị. Tuy nhiên một số tác giả khuyên nên kiểm tra nồng độ fibrinogen, các sản phẩm thoái giáng fibrinogen (FDP)... để biết được tình trạng tiêu huyết khối có xảy ra hay không và xảy ra nhiều hay ít. Bên cạnh tai biến chảy máu do điều trị quá liều, có một tỷ lệ khá cao bị tái tắc mạch sau khi điều trị.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh









