️ Chẩn đoán và điều trị Hội chứng bàng quang tăng hoạt ở người lớn (Phần 1)
THUẬT NGỮ
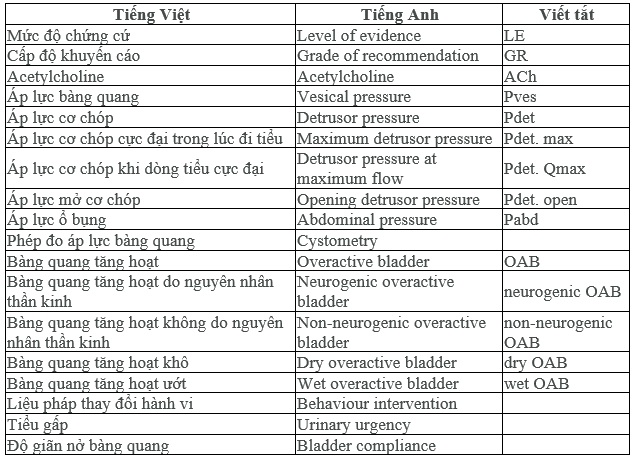
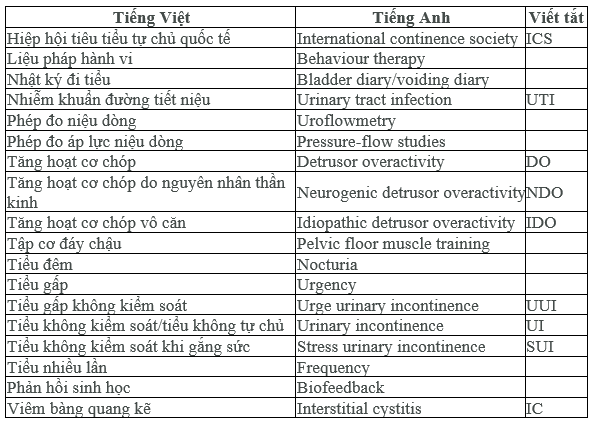
Y HỌC CHỨNG CỨ
Đa số y văn hiện nay viết theo y học chứng cứ. Hiện có 2 hệ thống y học chứng cứ được chấp nhận sử dụng rộng rãi: một ở châu Âu theo Đại học Oxford, và một ở Hoa Kỳ. Hai hệ thống gần giống nhau về mức độ bằng chứng, nhưng diễn giải không giống nhau về cấp độ khuyến cáo.
Mức độ bằng chứng và Cấp độ khuyến cáo theo Đại học Oxford (Oxford) [31]
(Bản dịch tham khảo từ “Hướng dẫn điều trị thiếu máu trong bệnh thận mạn”)
Mức độ bằng chứng (GRADE)
GR A: Số liệu có được từ các thử nghiệm lâm sàng ngẫu nhiên đa trung tâm, hoặc từ các phân tích lớn.
GR B: Số liệu có được chỉ từ một thử nghiệm lâm sàng ngẫu nhiên tại một trung tâm duy nhất, hoặc từ các nghiên cứu không ngẫu nhiên lớn.
GR C: Dựa trên sự đồng thuận các ý kiến chuyên gia và/hoặc từ các nghiên cứu nhỏ, các nghiên cứu hồi cứu và các bản đăng ký.
Cấp độ khuyến cáo (LEVEL)
LE1: Chứng cứ và/hoặc đồng thuận chung là: hướng điều trị hoặc phương pháp được đưa ra là có ích, có lợi, có hiệu quả (Được khuyến cáo điều trị, được chỉ định dùng).
LE2: Chứng cứ mâu thuẫn nhau, và/hoặc có bất đồng ý kiến về ích lợi hoặc hiệu quả của hướng điều trị hoặc phương pháp điều trị được giới thiệu (Nên cân nhắc tới).
LE3: Chứng cứ hoặc đồng thuận chung là hướng điều trị hoặc phương pháp điều trị là không có ích lợi gì, không có hiệu quả gì, và trong một số trường hợp còn có thể có hại (Không được khuyến cáo dùng).
Mức độ bằng chứng & Cấp độ khuyến cáo theo Hiệp hội Niệu khoa Hoa Kỳ [2]
Mức độ bằng chứng: AUA cũng chia làm 3 mức:
Grade A: số liệu có từ các thử nghiệm lâm sàng ngẫu nhiên được quản lý tốt hoặc từ các nghiên cứu quan sát cực mạnh.
Grade B: số liệu có từ các thử nghiệm lâm sàng ngẫu nhiên với một số yếu điểm khi thực hiện hoặc các nghiên cứu quan sát đủ mạnh hoặc tổng quan.
Grade C: các nghiên cứu quan sát có sự mâu thuẫn hoặc có cỡ mẫu nhỏ, hoặc có những vấn đề gây khó khăn cho việc thuyết minh dữ liệu.
Cấp độ khuyến cáo: AUA chia làm 3 cấp:
Tiêu chuẩn: lời phát biểu trực tiếp “nên làm hoặc không nên làm”, dựa trên mức độ chứng cứ Grade A hoặc grade B.
Khuyến khích: lời phát biểu trực tiếp “nên làm hoặc không nên làm”, dựa trên mức độ chứng cứ Grade C.
Tùy chọn: lời phát biểu gián tiếp, đưa việc quyết định cho thầy thuốc hoặc bệnh nhân, vì sự cân bằng giữa lợi ích và nguy cơ là tương đương nhau hoặc không rõ ràng. Tùy chọn có thể dựa trên mức độ chứng cứ grade A, B hoặc C.
TỔNG QUAN VỀ BÀNG QUANG TĂNG HOẠT
Thuật ngữ “bàng quang tăng hoạt” để chỉ sự rối loạn trong giai đoạn chứa đựng nước tiểu của bàng quang. Tình trạng tăng hoạt là do sự co bóp không chủ ý của cơ chóp xuất hiện khi bệnh nhân kiềm chế phản xạ đi tiểu.
Abrams và Wein đã đề nghị định nghĩa bàng quang tăng hoạt (ICS – 2002) như sau: bàng quang tăng hoạt là tình trạng liên quan đến các triệu chứng tiểu gấp, tiểu nhiều lần, tiểu đêm, có hoặc không có triệu chứng tiểu gấp không kiểm soát kèm theo, các triệu chứng này xuất hiện trong tình trạng không có các tổn thương bệnh lý tại chỗ hoặc không có các tác nhân chuyển hóa có thể gây nên các triệu chứng trên.
Tiểu gấp: bệnh nhân than phiền có cảm giác buồn tiểu một cách đột ngột, cần phải đi tiểu ngay và rất khó có thể nhịn được (còn tiểu có kiểm soát).
Tiểu nhiều lần: bệnh nhân than phiền phải đi tiểu nhiều lần (trên 8 lần) trong ngày tính từ lúc thức dậy cho đến lúc đi ngủ.
Tiểu đêm: bệnh nhân than phiền về việc phải thức dậy ban đêm từ một lần trở lên để đi tiểu.
Tiểu gấp không kiểm soát: bệnh nhân than phiền tiểu không tự chủ theo sau cảm giác tiểu gấp.
“Bàng quang tăng hoạt khô” là dạng lâm sàng không có triệu chứng tiểu gấp không kiểm soát.
“Bàng quang tăng hoạt ướt” là dạng lâm sàng có kèm triệu chứng tiểu gấp không kiểm soát.
OAB còn được xác định rõ là OAB không do nguyên nhân thần kinh để phân biệt với dạng lâm bàng quang tăng hoạt do nguyên nhân thần kinh do thương tổn ở các neuron thần kinh thuộc hệ thần kinh trung ương hoặc ngoại biên.
DỊCH TỄ HỌC VÀ TẦN SUẤT
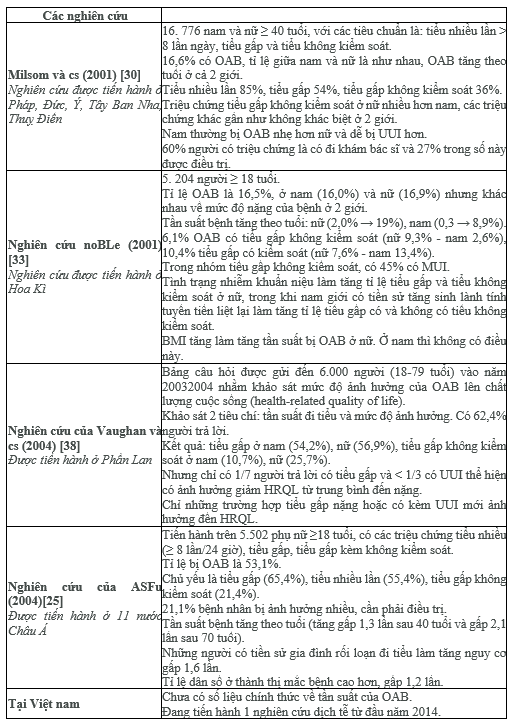
Nhiều quan niệm trước đây còn đánh giá chưa đúng mức tầm quan trọng của các triệu chứng tiểu gấp, tiểu nhiều lần, nhưng hiện nay bàng quang tăng hoạt ngày càng được lưu ý và nghiên cứu nhiều hơn. Do ngoài việc chiếm tỉ lệ 20-25% ở nữ giới, OAB còn hiện diện trên nam giới làm thay đổi quan niệm truyền thống về điều trị triệu chứng bế tắc đường tiết niệu dưới ở bệnh nhân có tăng sinh lành tính tuyến tiền liệt.
OAB xuất hiện ở cả nam và nữ với tần suất ở nữ cao hơn đôi chút (16,9% so với 16%, theo nghiên cứu NOBLE [33]). Tỉ lệ mắc và mức độ nghiêm trọng của OAB được ghi nhận gia tăng theo tuổi [20]. Ngoài ra OAB cũng được ghi nhận xuất hiện ở trẻ em [42].
OAB ảnh hưởng đến 50 triệu người ở Châu Âu và Hoa Kì (theo NHS). Hiện nay, mặc dù đã có nhiều phương pháp điều trị, đặc biệt là hiệu quả rất tốt của các thuốc kháng muscarinic đem lại, nhưng việc tuân thủ của bệnh nhân còn hạn chế. Theo Milsom (2001) trong số những bệnh nhân đến khám chỉ có 27% đang sử dụng thuốc tại thời điểm nghiên cứu. Bệnh nhân thường tự giảm liều điều trị và hơn 70% bệnh nhân không tiếp tục điều trị sau 9 tháng [30].
SINH LÝ BỆNH VÀ NGUYÊN NHÂN BÀNG QUANG TĂNG HOẠT
Bàng quang tăng hoạt là một thực thể bệnh liên quan đến sự xuất hiện các triệu chứng tiểu gấp, tiểu nhiều lần, tiểu đêm, và tiểu gấp không kiểm soát. Các triệu chứng xảy ra khi không có các thương tổn bệnh lý tại chỗ và các rối loạn chuyển hóa liên quan.
Nhiều nghiên cứu gần đây cho thấy:
Số lượng sợi thần kinh dưới niệu mạc (mô kẽ) của bàng quang tăng (khoảng 30%) và các neuropeptid liên quan sự vận chuyển cảm giác trở nên nhạy cảm để trở thành cảm giác đau tăng 80-90%.
Khả năng ức chế của vỏ não và các nhân trên cầu não lên trung tâm tiểu tiện ở hệ thống lưới ở cầu não giảm.
Cơ bàng quang co bóp mạnh như là cho một sự co rút cơ, trong các nghiên cứu dược học, sợi cơ bệnh khi cho atropine vào không dãn ra, trong khi lô đối chứng thì thấy có dãn [43].
Về tác dụng của các chất dẫn truyền thần kinh trên cơ chóp, cơ chế được đề nghị như sau:
Acetylcholine là chất dẫn truyền thần kinh ngoại vi cho sự co cơ chóp, được phóng thích từ hệ thần kinh đối giao cảm, có vai trò nối kết với các thụ thể muscarin tại đĩa đệm tiếp giáp thần kinh (synapsis).
Có 5 phân nhóm thụ thể muscarin (M) được biết đến. Các thụ thể M3 phụ trách cho sự co thắt cơ chóp trong tình trạng bàng quang bình thường [9]. Các thụ thể M2 tác động ở một số tình trạng bệnh lý, có vai trò làm tăng hoạt động cơ chóp liên quan đến một số bệnh lý tắc nghẽn và chấn thương tủy sống.
Men phosphorelipase C giúp kích hoạt sự kết nối acetylcholine với thụ thể M3, qua khớp nối với các protein G. Hoạt động này làm giải phóng calcium từ hệ lưới, làm co thắt sợi cơ trơn của cơ chóp. Các thụ thể muscarin tăng nhạy cảm sẽ tạo nên những kích thích dẫn đến OAB.
Sự rò rỉ acetylcholine ở đĩa đệm thần kinh đối giao cảm có thể ảnh hưởng đến tình trạng vi hoạt của cơ chóp, kích hoạt các sợi cảm giác hướng tâm, gây triệu chứng tiểu gấp.
Thần kinh cảm giác hướng tâm cũng đóng vai trò quan trọng trong OAB (hình 1). Nếu kích hoạt sợi cảm giác C có thể gây ra các triệu chứng của OAB.
Nhiều kiểu thụ thể được nhận dạng trên các đầu cảm giác thần kinh đều có thể gây ra các triệu chứng OAB, bao gồm các thụ thể vanilloid, thụ thể purine, thụ thể neurokinin A và các thụ thể yếu tố tăng trưởng thần kinh.
Các chất như nitrite oxide, calcitonin... và các yếu tố tác động mô thần kinh có nguồn gốc từ não có thể vai trò trong điều chỉnh sợi cảm giác hướng tâm trong bàng quang [26][29].
Niệu mạc cũng có vai trò trong OAB (hình 1). Niệu mạc kết nối trực tiếp với lớp dưới niệu mạc và có vai trò như cảm biến khoang. Độ pH thấp, nồng độ Kali cao và độ thẩm thấu trong nước tiểu có ảnh hưởng đến các cảm biến này. Kích hoạt các sợi thần kinh hướng tâm dưới niệu mạc không chạm tới cơ trơn cũng có thể dẫn tới tiểu gấp. Kích hoạt các sợi hướng tâm dưới niệu mạc có chạm tới cơ trơn dẫn tới tiểu gấp và co cơ chóp [14].
Về bệnh sinh có hai giả thuyết hiện nay được thừa nhận:
Giả thuyết về bệnh sinh thần kinh cho rằng cơ bàng quang tăng hoạt là do kích thích toàn thể cơ chóp bàng quang qua trung gian các sợi thần kinh ly tâm từ trung tâm ở tủy gai S2-S4.
Giả thuyết về bệnh sinh cơ nói rằng sự co rút cơ bàng quang tăng hoạt là do sự kết hợp giữa sự tăng kích thích của một nhóm sợi cơ trơn và sau đó chuyển kích thích này lên toàn bộ cơ bàng quang.
Có ba nguyên nhân được nêu lên cho bệnh bàng quang tăng hoạt:
Các bệnh thần kinh phối hợp khá nhiều với rối loạn tiểu tiện, ảnh hưởng đến sự điều hòa hoạt động thần kinh của bàng quang và cổ bàng quang.
Tuổi già có nhiều rối loạn tiểu tiện có thể do hiệu ứng ức chế thần kinh và chức năng não bộ suy giảm.
Tắc nghẽn đường tiết niệu dưới (BOO) trước đây được đề nghị là nguyên nhân nhưng nay đã có những ý kiến không đồng ý [26].
CHẨN ĐOÁN HỘI CHỨNG BÀNG QUANG TĂNG HOẠT
Theo Hiệp hội tiểu kiểm soát quốc tế, chẩn đoán OAB khi có sự hiện diện của triệu chứng tiểu gấp, thường đi kèm với tiểu nhiều lần, và tiểu đêm, có hay không có tiểu gấp không kiểm soát. Các biểu hiện trên xuất hiện mà không có nhiễm khuẩn đường tiết niệu, không có các tổn thương bệnh lý tại chỗ hoặc không có các tác nhân chuyển hóa kèm theo có thể gây nên các triệu chứng trên. Trong định nghĩa này triệu chứng tiểu gấp là tiêu chuẩn vàng. Chẩn đoán OAB khi có triệu chứng tiểu gấp kèm theo một trong các triệu chứng còn lại [6].
Để chẩn đoán ban đầu OAB, Hội nghị Quốc tế lần thứ 3 về Tiểu không kiểm soát (2004) đã đề ra những yêu cầu tối thiểu: Khai thác tiền căn và triệu chứng bệnh, khám thực thể và xét nghiệm tổng phân tích nước tiểu.
Khai thác tiền căn và triệu chứng của bệnh
Hỏi các triệu chứng của bệnh
Thầy thuốc cần tìm hiểu mức độ cơ bản các triệu chứng của OAB, mức độ ảnh hưởng của các triệu chứng này đến chất lượng cuộc sống và các triệu chứng bàng quang của bệnh nhân để đảm bảo rằng các triệu chứng này không liên quan đến các bệnh lý đường tiết niệu dưới khác.
Các triệu chứng của OAB bao gồm:
Tiểu gấp là bệnh nhân có cảm giác bất chợt muốn đi tiểu, không được báo trước, khó mà cưỡng lại được và cần phải chạy đi tiểu ngay sau đó. Đây là triệu chứng bắt buộc trong chẩn đoán OAB.
Tiểu gấp: bệnh nhân than phiền có cảm giác buồn tiểu một cách đột ngột, cần phải đi tiểu ngay và rất khó có thể nhịn được (còn tiểu có kiểm soát).
Tiểu nhiều lần: bệnh nhân than phiền phải đi tiểu nhiều lần (trên 8 lần) trong ngày tính từ lúc thức dậy cho đến lúc đi ngủ.
Tiểu đêm: bệnh nhân than phiền về việc phải thức dậy ban đêm từ một lần trở lên để đi tiểu.
Tiểu gấp không kiểm soát: bệnh nhân than phiền tiểu không tự chủ theo sau cảm giác tiểu gấp. Chỉ khoảng 50% trường hợp OAB có triệu chứng tiểu gấp không kiểm soát với các biểu hiện: Ra nước tiểu ngay khi muốn đi tiểu mà không kịp vào nhà vệ sinh, tiểu dầm khi ngủ, tiểu bất ngờ không kiểm soát hoặc ra nước tiểu trong quần không kiểm soát được vào ban ngày [22].
Chẩn đoán OAB bằng triệu chứng tiểu gấp với ít nhất một trong các triệu chứng còn lại kể trên [22].
Cần chẩn đoán phân biệt giữa OAB khô là dạng lâm sàng có triệu chứng tiểu gấp nhưng còn kiểm soát được với OAB ướt là dạng lâm sàng có triệu chứng tiểu gấp không kiểm soát đi kèm.
Câu hỏi về các triệu chứng khác của bàng quang như: Tiểu không kiểm soát khi gắng sức với biểu hiện chảy nước tiểu ra khi ho, hắt hơi hoặc vận động gắng sức như nâng hoặc kéo vật nặng; tiểu khó, tiểu ngắt quãng, tiểu máu hay bí tiểu để chẩn đoán phân biệt với các nguyên nhân khác cũng gây triệu chứng rối loạn đường tiết niệu dưới.
Hỏi về chức năng bàng quang
Chức năng bàng quang có liên quan mật thiết đến số lượng và loại nước uống vào. Khi uống quá nhiều nước cũng có thể gây các triệu chứng tiểu gấp giống như hội chứng OAB. Các triệu chứng có thể nặng lên do dùng đồ uống có caffein (trà, cà phê, coca-cola) hoặc do uống rượu, bia. Vì vậy, cần khai thác kỹ thói quen uống nước của người bệnh và yêu cầu bệnh nhân theo dõi cụ thể như sau:
Loại nước gì mà bệnh nhân thường hay uống.
Số lượng nước uống trung bình mỗi ngày là bao nhiêu.
Số lần đi tiểu trong ngày, số lần đi tiểu vào ban đêm.
Số lượng nước tiểu mỗi lần đi là bao nhiêu.
Nếu bệnh nhân không theo dõi được thì có thể dùng sổ nhật ký đi tiểu. Nhật ký đi tiểu có thể được sử dụng để ghi nhận nhiều dữ liệu và đánh giá cả 2 rối loạn tiểu gấp và tiểu không kiểm soát. Việc theo dõi nhật ký đi tiểu trong 3 ngày là một bước đầu tiên quan trọng để bắt đầu một quá trình thay đổi hành vi điều trị OAB. Tần số đi tiểu khác nhau giữa các bệnh nhân. Trong cộng đồng người trưởng thành khỏe mạnh, tần số đi tiểu trung bình là 6 lần/ngày hay khoảng cách giữa các lần đi tiểu là 3 đến 4 giờ [11] [35]. Có nhiều mẫu nhật ký đi tiểu khác nhau, chúng tôi xin giới thiệu hai mẫu được sử dụng nhiều nhất (xem phần phụ lục).
Cũng cần phải loại trừ nguyên nhân gây đi tiểu nhiều do thuốc bằng cách hỏi xem bệnh nhân có đang phải thuốc gì hay không. Một số thuốc tây cũng như thuốc đông y có thể gây đi tiểu nhiều như lợi tiểu râu ngô, bông má đề. . . và các thuốc khác như: Thuốc lợi niệu, thuốc chống trầm cảm, thuốc chống tăng huyết áp, thuốc ngủ, thuốc an thần, ma túy và các thuốc giảm đau.
Chẩn đoán ảnh hưởng của OAB đối với chất lượng cuộc sống
Bàng quang tăng hoạt có những tác động xấu đến chất lượng cuộc sống trong hầu hết các lĩnh vực như chức năng sinh lý, chức năng xã hội, giới hạn về mặt vai trò, sức sống.
Hỏi mức độ ảnh hưởng của bệnh đối với chất lượng cuộc sống của bệnh nhân. Nếu các triệu chứng của bệnh chưa gây nhiều phiền toái cho người bệnh thì không nhất thiết phải đặt vấn đề điều trị.
Đánh giá mức độ ảnh hưởng của các triệu chứng bàng quang đến công việc hàng ngày và hoạt động vui chơi giải trí của người bệnh sẽ cần thiết phải điều trị. Sự phiền toái của các triệu chứng này làm cho người bệnh thường xuyên tránh một số hoạt động nhất định như đi du lịch, đi tầu xe, tập trung nơi đông người.
Hỏi về tiền căn của bệnh
Cần khai thác các bệnh phối hợp vì chúng có thể ảnh hưởng trực tiếp đến chức năng của bàng quang gây nên các triệu chứng đường tiết niệu dưới. Các bệnh thường phối hợp với OAB bao gồm:
Các bệnh về thần kinh như: đột quỵ, bệnh Parkinsons, bệnh đa xơ cứng và tổn thương tủy sống sau chấn thương.
Các bệnh lý nội khoa mạn tính như: Các nguyên nhân gây hạn chế vận động do tai biến mạch máu não, bệnh tiểu đường có biến chứng, các rối loạn đại tiện (ỉa đùn hoặc táo bón), đau khung chậu mạn tính, tiền căn nhiễm khuẩn đường tiết niệu tái diễn, đái máu đại thể, bệnh tăng nhãn áp góc đóng, bệnh suy giảm nhận thức..., tiền căn phẫu thuật vùng tiểu khung và tia xạ vùng khung chậu.
Khám thực thể
Khám chức năng nhận thức
Khám chức năng nhận thức của bệnh nhân để phát hiện những thương tổn thần kinh tiềm ẩn. Mức độ suy giảm nhận thức có liên quan mật thiết đến mức độ nặng của các triệu chứng bàng quang, khi nghi ngờ có rối loạn nhận thức sẽ chuyển bệnh nhân khám chuyên khoa tâm thần kinh.
Khám vùng bụng
Khi thăm khám vùng bụng cần chú ý phát hiện ra các vết sẹo, các khối u vùng tiểu khung, thoát vị và khám cầu bàng quang trước và sau khi đi tiểu.
Thăm khám vùng tầng sinh môn và trực tràng
Thăm khám vùng tầng sinh môn và trực tràng để đánh giá trương lực các cơ đáy chậu, khả năng tiến hành tập thư giãn các cơ vùng đáy chậu (tập co giãn các cơ nâng hậu môn) và loại trừ hội chứng nén phân và táo bón. Khi thăm khám vùng này cần chú ý tìm các nốt phát ban, vết nứt da và cảm giác của da vùng tầng sinh môn. Kết hợp thăm trực tràng để đánh giá trương lực và khả năng co giãn của cơ thắt hậu môn, cảm giác quanh hậu môn. Khi phát hiện cơ thắt hậu môn nhão, yếu, mất phản xạ co dãn theo chủ ý là dấu hiệu của thương tổn thần kinh.
Ở nam giới khi khám trực tràng cần chú ý đánh giá tuyến tiền liệt về kích thước của tuyến, mật độ của tuyến, bề mặt của tuyến nhẵn hay sần sùi.
Ở phụ nữ chú ý phát hiện sa bàng quang và sa trực tràng, trương lực các thành âm đạo, trương lực và phản xạ của các cơ vùng tầng sinh môn đáy chậu.
Thăm khám cơ quan sinh dục
Ở nam giới, thăm khám vùng bẹn bìu sinh dục để phát hiện thoát vị bẹn hoặc tiết dịch niệu đạo do viêm nhiễm niệu đạo, tuyến tiền liệt. Ngoài ra còn phải chú ý đến phản xạ cơ hành hang để đảm bảo không có các tổn thương thần kinh chi phối cung phản xạ tiểu tiện.
Ở nữ giới, khi thăm khám chú ý đến âm đạo, phát hiện ra những vết trầy sước ở âm hộ và âm đạo, có teo âm đạo, sự co bóp của âm đạo và các cơ vùng chậu, phát hiện xem có sa các tạng trong chậu hông hay không. Đặc biệt ở phụ nữ tuổi tiền mãn kinh hoặc mãn kinh cần chú ý phát hiện bệnh lý viêm teo âm đạo, đây là một yếu tố quan trọng thúc đẩy tiểu không kiểm soát ở phụ nữ. Làm nghiệm pháp Q-Test hoặc Cough- Test để loại trừ tiểu không kiểm soát khi gắng sức.
Thăm khám chi dưới
Thăm khám chi dưới để phát hiện xem bệnh nhân có bị phù hay không để đánh giá khả năng phân bố dịch trong cơ thể khi thay đổi tư thế.
Phân tích nước tiểu
Tổng phân tích nước tiểu là một xét nghiệm cơ bản để sàng lọc và phát hiện nhiễm khuẩn niệu và tiểu máu.
Nhiễm khuẩn đường tiết niệu được xác định qua xét nghiệm tổng phân tích nước tiểu khi có mặt của các yếu tố nitrate reductase, leukocyte esterase, và bạch cầu. Tuy nhiên các phương pháp này chỉ đủ nhạy để phát hiện NKĐTN với số lượng vi khuẩn ≥ 105. Trường hợp số lượng vi khuẩn ít hơn, cần tiến hành đếm bạch cầu trong nước tiểu. Khi có 8 bạch cầu/ ml nước tiểu có thể kết luận được bệnh nhân NKĐTN [5].
Sau khi có chẩn đoán ban đầu thì chúng ta có thể bắt đầu bước điều trị thứ nhất và/hoặc bước điều trị thứ hai mà không cần bất kì một thăm khám nào thêm. Sau 2-3 tháng điều trị nếu triệu chứng của bệnh không thuyên giảm thì cần phải làm thêm các thăm khám cận lâm sàng để loại trừ với các bệnh lý sau:
Các bệnh lý tại chỗ: Nhiễm trùng, sỏi bàng quang, u bàng quang, viêm bàng quang kẽ, tắc nghẽn đường tiết niệu dưới.
Các bệnh lý chuyển hóa: Tiểu đường, rối loạn mỡ máu, rối loạn nội tiết, mãn dục nam, mãn kinh v.v.
Các yếu tố khác: Có thai, tâm lý, trầm cảm, v.v.
Đánh giá thêm
Các thăm khám lâm sàng và xét nghiệm cần làm thêm bao gồm nuôi cấy vi khuẩn niệu, đo nước tiểu tồn lưu, theo dõi nhật ký đi tiểu và hoàn thành các câu hỏi triệu chứng bàng quang.
Nuôi cấy nước tiểu
Xét nghiệm tổng phân tích nước tiểu sẽ không thể phát hiện được vi khuẩn khi số lượng vi khuẩn < 100.000cfu/ml. Cấy nước tiểu cung cấp thông tin là tiêu chuẩn vàng giúp chẩn đoán xác định nhiễm khuẩn đường tiết niệu. Lưu ý là kỹ thuật cấy nước tiểu phải là cấy định lượng và mẫu nước tiểu gửi cấy phải được lấy, bảo quản và chuyên chở đúng cách để tránh nhiễm bẩn và tránh vi khuẩn bị tăng sinh hay bị giảm số lượng trước khi được tiến hành nuôi cấy [5].
Đo nước tiểu tồn lưu
Đo nước tiểu tồn lưu được tiến hành qua siêu âm ngay sau khi bệnh nhân đi tiểu hết bãi. Trường hợp nếu không có siêu âm thì có thể tiến hành bằng cách đặt sonde niệu đạo.
Bình thường nước tiểu tồn dư sau đi tiểu cho phép < 50 ml. Khi lượng nước tiểu tồn dư trên 100ml thì cần phải điều trị. Khi lượng nước tiểu tồn dư từ 250-300 ml thì chống chỉ định không dùng các thuốc kháng Muscarinic [27].
Hoàn thành bảng câu hỏi triệu chứng bàng quang [13] [32]
Bảng câu hỏi triệu chứng bàng quang được công nhận và sử dụng nhiều trong các thử nghiệm lâm sàng OAB là bảng câu hỏi được Jerry G. Blaivas và cộng sự sửa đổi từ năm 2007 [10]. Bảng câu hỏi này giúp định lượng những thay đổi về triệu chứng và sự ảnh hưởng của OAB trong quá trình điều trị (xem phần phụ lục).
Những đánh giá chuyên sâu
Những bệnh nhân có tiểu gấp không kiểm soát, đặc biệt là những người trẻ hoặc những người có mức độ triệu chứng bệnh nặng được coi là OAB phức tạp với những bệnh lý thần kinh tiềm ẩn. Những bệnh nhân không đáp ứng với các thuốc thuốc kháng Muscarinic cũng được coi là OAB phức tạp. Những bệnh nhân nữ có sa sinh dục xuống âm đạo cũng có thể được coi là trường hợp OAB phức tạp. Nếu khai thác được bất kỳ một bệnh phối hợp hoặc một tình trạng đặc biệt nào đó, nên gửi bệnh nhân đi khám chuyên khoa để đánh giá sâu hơn.
Những đánh giá chuyên sâu cung cấp thêm các thông tin giúp chúng ta phân định được rõ ràng hơn đó là bàng quang tăng hoạt do nguyên nhân thần kinh chứ không phải là bàng quang tăng hoạt đơn thuần.
Đo niệu động học [7] [20]
Niệu động học là một test sinh lý cho phép chúng ta đánh giá hoạt động chức năng của bàng quang và niệu đạo. Nó cho chúng ta biết các thông số về niệu dòng, áp lực bàng quang và áp lực dòng tiểu. Mục đích chính của niệu động học cho phép thầy thuốc tạo ra các triệu chứng của bệnh nhân và xác định xem có các yếu tố nào khác ảnh hưởng đến quyết định điều trị. Có hai tình trạng được chẩn đoán qua niệu động học thường phối hợp với OAB là tăng hoạt cơ chóp và tăng cảm giác bàng quang.
Phép đo niệu dòng
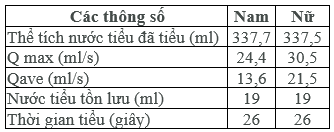
Phép đo niệu dòng là một kỹ thuật niệu động học đơn giản để đánh giá hoạt động của bàng quang và cổ bàng quang trong khi đi tiểu thông qua đường cong tốc độ dòng chảy gồm: tốc độ dòng chảy tối đa (Qmax), tốc độ dòng chảy trung bình (Qave), thể tích nước tiểu đã tiểu, nước tiểu tồn lưu sau đi tiểu, và thời gian tiểu. Khi đánh giá các thông số này cần xem xét đến các yếu tố tuổi tác và giới tính có thể làm thay đổi kết quả.
Giá trị bình thường của các thống số cơ bản của đường cong tốc độ dòng chảy ở người trưởng thành như sau: [41]
Phép đo áp lực bàng quang
Phép đo áp lực bàng quang cho thấy hoạt động chức năng của bàng quang trong pha chứa đựng nước tiểu. Trong pha này, áp lực ổ bụng (Pabd) được đo qua trực tràng, áp lực bàng quang (Pves) được đo qua niệu đạo, còn áp lực cơ chóp (Pdet) được tính bằng công thức Pdet = Pves - Pabd.
Ở trạng thái cơ bản, Pabd = Pves và dao động trong khoảng 5- 20 cmH2O ở tư thế nằm ngửa, 15- 40 cmH2O ở tư thế ngồi và 30-50 cmH2O ở tư thế đứng. Còn Pdet ở trạng thái bàng quang trống thay đổi từ 0-10 cmH2O. Pabd bình thường khoảng 37±7 cmH2O, còn Pdet thường duy trì ở mức dưới 25 cmH2O trong suốt pha chứa đựng nước tiểu. Các thông số cần đánh giá trong khi tiến hành phép đo áp lực bàng quang là: Cảm giác bàng quang, độ giãn nở của bàng quang, hoạt động của cơ chóp.
Cảm giác bàng quang
Bình thường sau khi tích trữ được khoảng 50% dung tích bàng quang thì sẽ có cảm giác đầy bàng quang đầu tiên, đến 75% thể tích này sẽ có cảm giác buồn đi tiểu, và đến 90% sẽ có cảm giác rất buồn đi tiểu.
Gọi là tăng cảm giác bàng quang khi cảm giác đầy bàng quang đầu tiên xuất hiện sớm, liên tục và có xu hướng tăng dần khi thể tích dịch truyền với mới chỉ đạt dưới 100 ml. Giảm cảm giác bàng quang khi cảm giác đầy bàng quang đầu tiên và cảm giác buồn tiểu xuất hiện rất muộn ở một người không bao giờ có cảm giác rất buồn tiểu.
Độ giãn nở của bàng quang
Độ giãn nở của bàng quang thiết lập mối liên quan giữa thể tích bàng quang và áp lực của bàng quang. Đó là sự gia tăng về thể tích bàng quang trên mỗi đơn vị gia tăng về áp lực. Độ giãn nở của bàng được tính bằng đơn vị (ml/cmH2O). Trạng thái bình thường với thể tích khoảng 400 ml, sự thay đổi về áp lực trong bàng quang chỉ dưới 10 cmH2O thì độ giãn nở của bàng quang tương đương 40 ml/cmH2O. Độ giãn mở của bàng quang phụ thuộc vào tốc độ truyền, chức năng bàng quang và đường dẫn truyền thần kinh.
Hoạt động của cơ chóp
Trong pha chứa đựng nước tiểu, cơ chóp có thể hoạt động bình thường hoặc tăng hoạt động. Bình thường trong quá trình tích trữ nước tiểu, cơ chóp bàng quang giãn ra để bàng quang tăng lên về kích thước mà không có sự gia tăng nào về áp lực. Trạng thái này duy trì liên tục ngay cả khi có những kích thích từ ngoài. Trong trường hợp cơ chóp có những đợt co bóp không tự chủ một cách tự nhiên hoặc do kích thích từ bên ngoài được gọi là cơ chóp tăng hoạt (DO).
Phép đo áp lực - niệu dòng
Khảo sát áp lực- niệu dòng là nghiên cứu mối tương quan giữa áp lực và tốc độ dòng chảy. Nghiên cứu áp lực dòng tiểu được coi là tiêu chuẩn vàng để đánh giá tình trạng tắc nghẽn đường tiết niệu dưới và hoạt động của cơ chóp. Một vài thông số cơ bản thường được sử dụng trong nghiên cứu áp lực dòng tiểu là áp lực mở cơ chóp (Pdet.open), áp lực cơ chóp cực đại trong lúc đi tiểu (Pdet.max), áp lực cơ chóp khi dòng tiểu cực đại (Pdet.Qmax). Giá trị các thông số áp lực dòng tiểu cơ bản ở người trưởng thành như sau:

Soi bàng quang
Mặc dù soi bàng quang không có tác dụng chẩn đoán bàng quang tăng hoạt nhưng trong những trường hợp khó, soi bàng quang sẽ giúp phân biệt và loại trừ giữa các triệu chứng OAB và các nguyên nhân khác cũng gây ra các triệu chứng giống như bàng quang tăng hoạt như u bàng quang, sỏi bàng quang, polyp bàng quang. Đối với những bệnh nhân nữ có tiểu máu, hội chứng đau bàng quang và tiểu không kiểm soát tái phát, soi bàng quang là chỉ định bắt buộc.
Bệnh viện Nguyễn Tri Phương - Đa khoa Hạng I Thành phố Hồ Chí Minh






